аденовекторная генная терапия что это такое
Аденовекторная генная терапия что это такое
Препарат Zolgensma был разработан швейцарской фармацевтической компанией Novartis. Он применяется одноразово и стоит 2 млн долларов. Врачи считают, что лекарство может дать начало массовому применению генной терапии: только за первые три месяца 2019 года было зарегистрировано 372 новых клинических испытания генно-терапевтических препаратов.
Для многих наследственных заболеваний нет эффективного лечения, существующие препараты помогают облегчить жизнь пациентов. Причиной таких заболеваний являются изменения генетического материала – мутации. В результате мутаций с гена синтезируется либо изменённый белок, который не может правильно выполнять свою функцию, либо белок не синтезируется вовсе. Для полного излечения пациентов необходимо исправить в их клетках мутации. Задачу немного упрощает тот факт, что для многих наследственных заболеваний неработающий белок оказывается критически важен только в одном месте организма. Поэтому достаточно исправить ген только в этом органе или ткани.
Генно-терапевтический подход к лечению наследственных заболеваний разрабатывается уже 40 лет. Основная технология генной терапии основана на замещении гена с мутацией правильно функционирующей копией этого гена. Но есть еще две стратегии: выключение неправильно работающего гена и введение нового гена, который поможет организму победить заболевание.
Надо подчеркнуть принципиальное отличие генной терапии от редактирования генома, которое сейчас тоже активно разрабатывается для лечения наследственных заболеваний. Генная терапия доставляет ген в клетки, чтобы компенсировать дефектный ген. Но при этом не происходит удаление дефектной ДНК из клеток. При редактировании генома происходит удаление или изменение дефектной ДНК в клетках пациента.
В зависимости от цели генная терапия бывает соматической и фетальной. В первом случае вирус с геном вводят в клетки тела, во втором – в эмбрион на ранней стадии развития. В результате фетальной генной терапии генетический материал попадает во все клетки и может быть передан детям.
В ходе клинических испытаний препарат Zolgensma показал хорошие результаты у пациентов со спинальной мышечной атрофией: из 21 пациентов 19 смогли начать двигать головой и самостоятельно сидеть.
Препараты генной терапии могут стать эффективным средством лечения многих наследственных заболеваний, для которых не существовало лечения до этого. Так, в ближайшее время ожидает одобрения международного регулятора еще один новый генно-терапевтический препарат для лечения талассемии и серповидноклеточной анемии. Оба этих заболевания связаны с мутациями, результатом которых является синтез неправильно работающего гемоглобина – белка, переносящего кислород в крови.
Прежде всего, препараты генной терапии разрабатываются для заболеваний, причиной которых является одна в мутация в одном гене. Таких болезней 10 000. В связи с большими затратами на разработку генно-терапевтических препаратов, они очень дорогие. Но постепенно отработка технологии позволит значительно снизить стоимость таких лекарств и сделать их доступными большинству пациентов.
Вирус, дарующий зрение
Автор
Редакторы
Статья на конкурс «Био/Мол/Текст»: Слепота — не всегда приговор, ведь вирусы могут помочь восстановить утраченное зрение. Но какие это вирусы, как их применять? О том, что такое вирусные векторы и как именно они участвуют в восстановлении зрения, вы узнаете в этой статье.
Конкурс «Био/Мол/Текст»-2020/2021
Эта работа опубликована в номинации «Свободная тема» конкурса «Био/Мол/Текст»-2020/2021.
Генеральный партнер конкурса — ежегодная биотехнологическая конференция BiotechClub, организованная международной инновационной биотехнологической компанией BIOCAD.
Спонсор конкурса — компания SkyGen: передовой дистрибьютор продукции для life science на российском рынке.
Спонсор конкурса — компания «Диаэм»: крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
Люди всегда боялись различных вирусов, а с появлением нового SARS-CoV-2 этот страх только усилился. Однако не все вирусы оказывают отрицательное воздействие на организм человека, а учитывая свойства и особенности некоторых из них, можно даже вылечить заболевания. В этой статье речь пойдет про аденоассоциированные вирусы и их применение в офтальмологии.
Знакомство с аденоассоциированными вирусами
Геном вирусов
Аденоассоциированные вирусы (AAV) — это небольшие, безоболочечные вирусы, принадлежащие к роду Dependovirus семейства Parvoviridae. Первый аденоассоциированный вирус был открыт в 1965 году как загрязнитель препаратов аденовируса (Ad) [1]. Вирусные частицы выявили случайно во время микроскопии лабораторных препаратов аденовируса, исходно полученных от обезьян (макак резус) с целью производства вакцины.
Первоначально считалось, что это клеточный мусор, однако впоследствии было доказано, что AAV является отдельным вирусом, который по многим структурным, иммунологическим и генетическим показателям отличается от аденовируса.
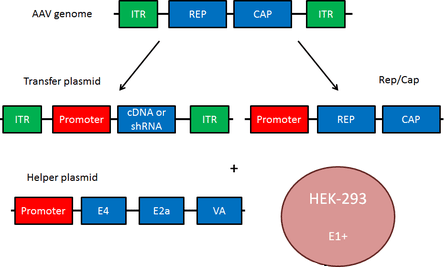
Рисунок 1. Плазмидная система на основе AAV
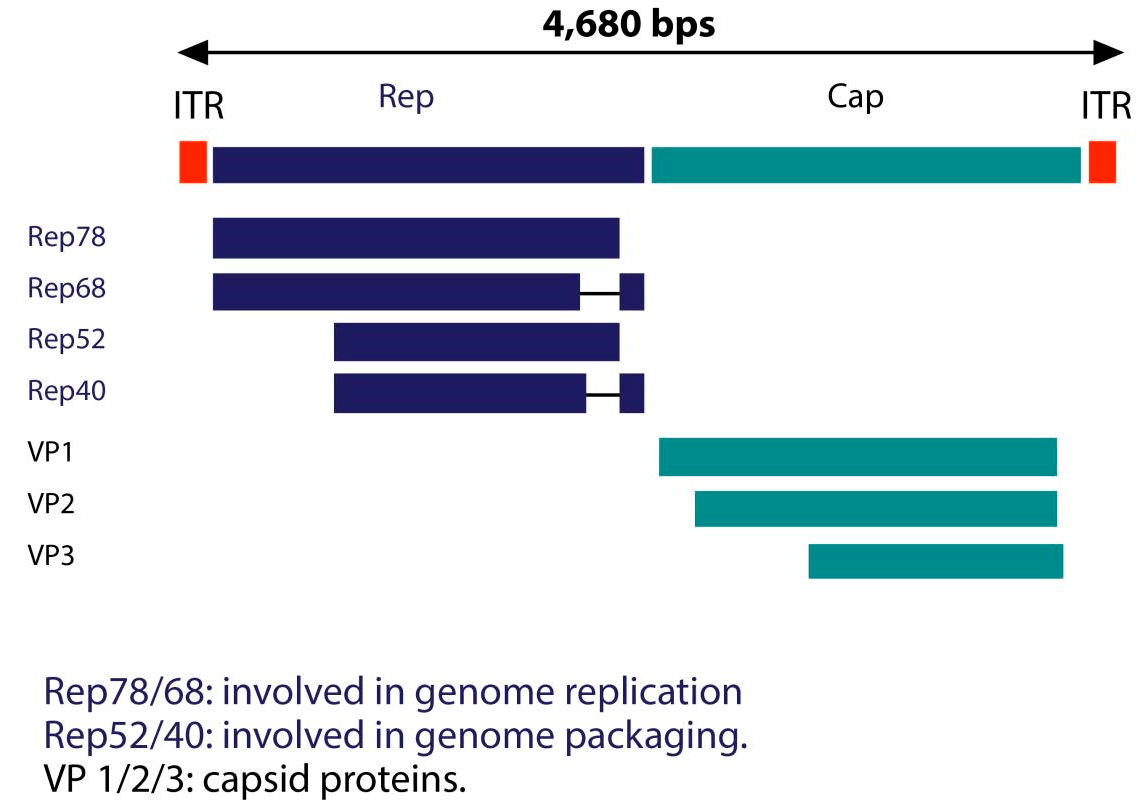
Геном аденоассоциированного вируса (рис. 1, вверху) представлен линейной одноцепочечной ДНК с двумя инвертированными концевыми повторами (ITR), которые в основном необходимы для репликации и служат сигналом упаковки. AA-вирусы имеют три гена. Первый ген rep с помощью двух промоторов и альтернативного сплайсинга кодирует четыре регуляторных белка, которые получили названия Rep78, Rep68, Rep52 и Rep40 [1]. Цифры соответствуют их молекулярной массе в кДа. Эти белки участвуют в репликации генома AAV. Также было доказано, что эти четыре Rep-белка обладают хеликазной активностью и способностью связывать АТФ.
Ген cap посредством альтернативного сплайсинга и инициации трансляции дает три капсидных белка: VP1 (белок вириона 1), VP2 и VP3 с молекулярной массой 87, 72 и 62 кДа соответственно. Эти капсидные белки образуют белковую оболочку вируса из 60 субъединиц в соотношении 1:1:10 (VP1:VP2:VP3). VР3 также активирует сборку новых вирионов [1].
На сегодняшний день выявлено 11 серотипов аденоассоциированных вирусов, из которых наиболее хорошо изучен серотип AAV2. Он обладает высоким уровнем тропизма по отношению к клеткам скелетных мышц, нейронам, гладкомышечным клеткам сосудов и гепатоцитам. До 1990-х годов геном AA-вирусов изучали на примере AAV2. Структура генома данного серотипа представлена на рисунке 2.
Рисунок 2. Структура генома AAV2
Жизненный цикл вируса
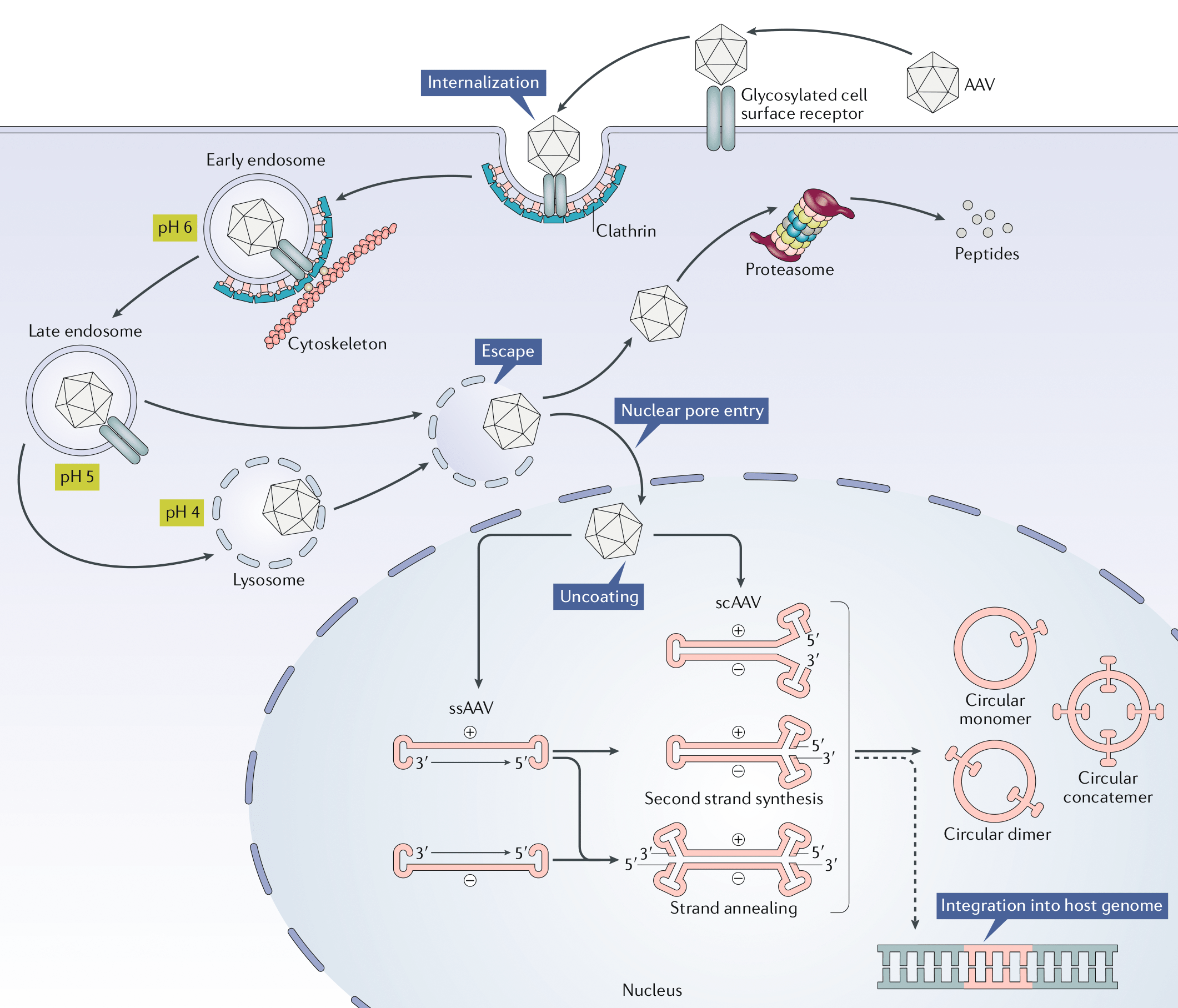
AAV связываются с клеткой хозяина за счет использования гепарансульфатных протеогликанов в качестве сайтов для стыковки. Благодаря тому, что аденоассоциированные вирусы используют достаточно распространенный фактор передачи инфекции, они имеют широкий круг хозяев и могут инфицировать клетки самых разных типов. Вирус проникает внутрь клетки через плазматическую мембрану посредством эндоцитоза, после чего попадает в цитозоль и захватывается эндосомой. Механизм транспортировки AAV в ядро до сих пор полностью не изучен. Однако недавно благодаря визуализации молекул AVV флуоресцентными метками удалось отследить траекторию движения вирусных вирионов в клетке. Выяснили, что в активном внутриклеточном транспорте вирусов участвуют микротрубочки и моторные белки.
После проникновения через ядерные поры в ядро клетки-хозяина, данный вирус может следовать по одному из двух путей своего цикла: литическому или лизогенному. Первый развивается в клетках, инфицированных вспомогательным вирусом, например, таким как аденовирус или вирус простого герпеса (ВПГ), тогда как второй — при их отсутствии. Если инфицированная клетка содержит в себе вспомогательные вирусы, активизируется программа экспрессии генов AAV, что дает возможность вирусам реплицироваться с использованием полимеразы клетки-хозяина.
В процессе жизненного цикла по лизогенному пути AA-вирус интегрируется в геном хозяина в конкретном месте — сайте AAVS1 на 19 хромосоме человека. Это сайт-специфическая интеграция, которая происходит с участием ITR AAV и белков Rep (Rep78, Rep68). Сборка капсида происходит в ядре инфицированных клеток. Процессы образования капсида генома пока малоизвестны. Однако установлено, что их образование происходит в результате взаимодействия белка, активирующего сборку (VP3), и капсидных белков. После сборки капсидов в нуклеоплазме происходит упаковка сформированной ДНК.
Когда вирус-помощник вызывает лизис клетки-хозяина, высвобождаются новые собранные вирионы AAV.
Жизненый цикл и трансдукция AA-вирусов на примере рекомбинантного AAV (rAAV), который используется в качестве вектора в генной терапии, представлен на рисунке 3.
Рисунок 3. Трансдукция AAV на примере рекомбинантного AAV (rAVV)
Процесс осуществления зрения
Зрительный аппарат состоит из глазного яблока и вспомогательного аппарата, который включает в себя веки, ресницы, слезные железы и мышцы глазного яблока.
Важные зрительные процессы, а именно преобразование фотонов в энергию (которая затем используется в качестве импульса зрительного сигнала) и построение изображения, происходят в сетчатке глаза.
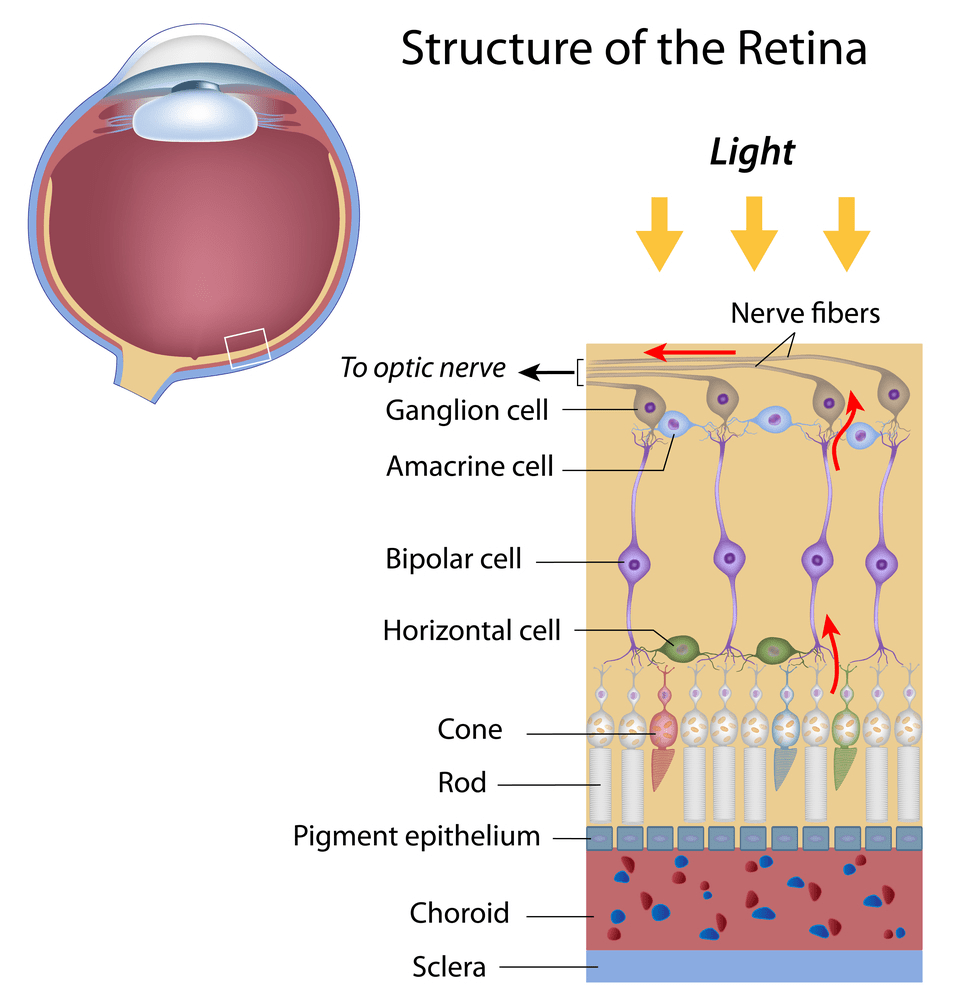
Сетчатка состоит из фоторецепторов и нервных клеток. Нервные клетки представлены биполярными нейронами и ганглиозными клетками, которые образуют зрительный нерв (рис. 4).
Рисунок 4. Строение сетчатки
Фоторецепторы представлены палочками и колбочками. Палочки обладают высокой светочувствительностью и позволяют видеть при плохом освещении. Эти клетки содержат вещество родопсин, благодаря которому они быстро возбуждаются слабым светом, но при этом воспринимать цвет не могут. Подробнее про молекулярную основу зрения и действие родопсина написано в статье «Зрительный родопсин — рецептор, реагирующий на свет» [2].
Механизм работы родопсина
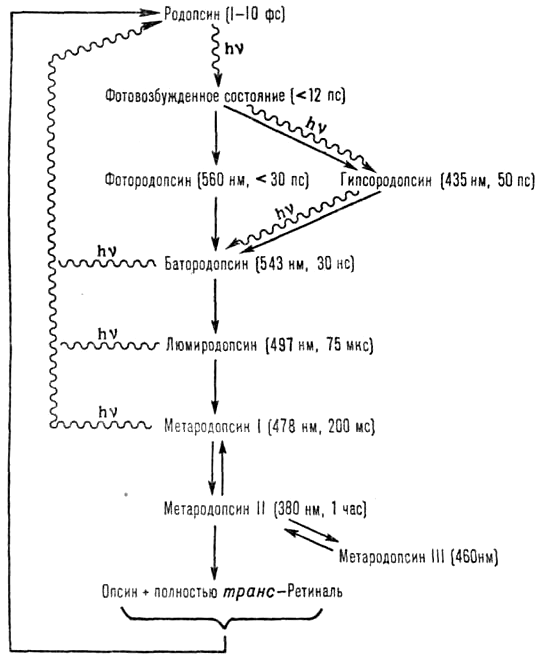
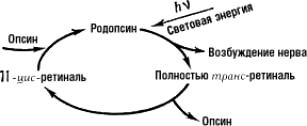
При поглощении света происходит процесс фотолиза родопсина, в ходе которого 11-цис-ретиналь полностью изомеризуется в транс-форму, что меняет ионный транспорт в фоторецепторе. Цикл преобразования родопсина представлен на рисунке 5.
Рисунок 5. Цикл преобразования родопсина
Рисунок 6. Изомеризация 11-цис-ретиналя в транс-форму
Под действием света меняется конфигурация белковой части родопсина и происходит активация G-белка трансдуцина, который активирует фермент цГМФ-фосфодиэстеразу. В результате активации этого фермента в клетке снижается концентрация цГМФ и закрываются цГМФ-зависимые натриевые каналы. Так как ионы натрия постоянно вытесняются из клетки АТФазой, их концентрация внутри клетки падает, что, в свою очередь, приводит к ее гиперполяризации. В результате фоторецептор выделяет меньше тормозного медиатора глутамата, а в биполярной нервной клетке возникают нервные импульсы (рис. 6).
Колбочки обеспечивают нам цветное зрение. Причем есть три вида колбочек, которые отвечают за красный, синий и зеленый цвета. При их взаимодействии глаз воспринимает всевозможные цвета. Зрительный пигмент колбочек — иодопсин — также содержит остаток ретиналя. Однако его белковый компонент отличается от опсина палочек. Процесс превращения иодопсина схож с превращениями родопсина. Электрические сигналы, которые производят колбочки и палочки, прежде чем они попадут в мозг по зрительному нерву, обрабатываются сначала другими клетками сетчатки — биполярными и ганглиозными клетками. Существуют еще два дополнительных слоя промежуточных нейронов. Горизонтальные клетки передают сигналы туда и обратно между клетками фоторецепторов, биполярным клеткам и друг другу. Амакриновые клетки (клетки сетчатки) взаимодействуют с биполярными клетками, ганглиозными клетками, а также друг с другом. Оба вида таких промежуточных нейронов играют главную роль в обработке визуальной информации на уровне сетчатки перед тем, как она передается в мозг для конечной обработки.
Большие шаги науки
В этой части статьи я хочу поведать про достижения генной инженерии в области офтальмологии.
Согласно статистике, которую приводит Всемирная организация здравоохранения, около 1,3 млрд человек в мире живут с той или иной формой нарушения зрения, тогда как 36 млн человек поражены слепотой [3]. Одной из причин слепоты является дегенерация сетчатки в силу возраста или в результате каких-то врожденных мутаций. Эти нарушения часто приводят к гибели светочувствительных клеток (палочек и колбочек), при этом другие клетки (ганглионарные и биполярные), которые принимают и передают сигналы от светочувствительных клеток, повреждаются редко. Такая вот интересная особенность. Ученые с помощью генной инженерии пытаются придать оставшимся клеткам дополнительно функции светочувствительных клеток, чтобы компенсировать потерю последних. Вирусные векторы активно используют также и для лечения других заболеваний, таких как гемофилия, анемия, спинальная мышечная атрофия и рак: об этом можно подробнее почитать на «Биомолекуле» в статьях «Генная терапия против рака» [4] и «Сводка с генотерапевтических фронтов. Новая стратегия нейтрализации гемофилии» [5].
Слепые тоже смогут видеть
Подробнее об особенностях препаратов для генной терапии на основе вирусных векторов можно прочитать в статье «Генная терапия: познакомьтесь с лекарствами будущего» [6].
Последние исследования и клинические испытания подтверждают терапевтическую эффективность вирусных векторов в лечении дегенеративных процессов в сетчатке у людей. Например, недавно Европейская медицинская ассоциация одобрила препарат Luxturna на основе AAV2-вектора [7], который предназначен для лечения редкой формы аутосомно-рецессивной слепоты, вызванной мутациями в гене RPE65.
Как разрабатываются новые генные терапии в офтальмологии
Изменения в RPE65 — далеко не единственно возможная причина проблем с сетчаткой. К прогрессирующей потере зрения может приводить и нарушение синтеза опсина, вызванное мутацией в гене PDE. Чтобы найти решение этой проблемы ученые недавно провели эксперимент на мышах, в ходе которого инактивированный AA-вирус использовали в качестве вектора для доставки гена опсина в ДНК светочувствительных клеток, содержащихся в колбочках.
Подробнее о том, как можно встроить в вирусный вектор нужный ген, описано в статье спецпроекта «12 методов в картинках»: «Генная инженерия. Часть II: инструменты и техники» [8].
Тут важно отметить, что все новые методы терапии отрабатывают на разных лабораторных животных, а затем успешный препарат может выйти в клинические испытания на людях. Так что работа ученых весьма многообещающая!
Что же делали в этом исследовании? Эксперимент проводили с мышами, у которых была мутация в гене PDE6β [9]. Из-за мутаций гена нарушается синтез опсина средней длины волны (MW-опсин), в результате чего фоторецепторные клетки теряют свою зрительную способность. Ген MW-опсина с флуоресцентной (YFP) C-концевой меткой для отслеживания экспрессии был упакован в AAV2 и введен интравитреально (в стекловидное тело глаза) на 45–60 сутки после рождения мышей. Модифицированный вирус избирательно связывается с ганглионарными клетками сетчатки, за счет своего тропизма к нейронам. Закрепившись на поверхности, он вносит внутрь клетки ДНК, кодирующую ген опсина. В результате ганглионарные клетки получают способность синтезировать чувствительный белок, начинают регистрировать свет и снова передавать зрительные сигналы дальше по цепочке.
Для оценки результатов подопытных мышей через 8 часов после введения AAV поместили в коробку, где находились два объекта. Мышь оставляли у стены, достаточно далеко от объектов, которые также находились на некотором удалении друг от друга. Движения мышей отслеживали в течение 10 минут при выходе на арену. На рисунке 7 вы можете видеть, как изменилось поведение мышей в незнакомой клетке после введения гена.
Рисунок 7. Перемещение мыши в незнакомой клетке. а — Мышь слепая от рождения. б — Мышь с восстановленным зрением. в — Клинически здоровая мышь.
Животные, которым ввели ген опсина, двигались в 1,6 раз дальше и в 1,59 раза быстрее, чем слепые мыши.
Для дальнейшего анализа проводили оценку исследовательского поведения животных в новой клетке. Инъецированные мыши и мыши, синтезирующие родопсин, действовали аналогично. Однако мыши с MW-опсином проходили более короткие пути и достигали первого и второго объекта быстрее по сравнению с мышами, не получавшими лечения. Эти результаты предполагают, что MW-опсин восстанавливает фоторецепторные клетки и обеспечивает ранее слепым животным различение объектов при естественном освещении.
На мышах уже тестировали модели лечения и других глазных заболеваний, таких как врожденный амавроз Лебера и дегенерация желтого пятна [10]. Интересно и другое исследование, где изучали мутации в гене ABCA4 [10], которые вызывают болезнь Штаргардта — форму аутосомно-рецессивной ювенильной дегенерации желтого пятна. Субретинальная инъекция вектора AAV2/5, несущего ABCA4, привела у мышей к снижению содержания липофусцина и улучшению морфологии и функции сетчатки на срок до пяти месяцев.
Благодаря позитивным результатам лечения на мышиных моделях, уже начаты клинические испытания на людях. Пациентам с тем или иным недугом субретинальным путем вводят вирусные векторы для проверки переносимости и безопасности. Побочных эффектов со стороны иммунной системы пока не наблюдалось [11], и у трех из семи пациентов отмечалось повышение остроты зрения в течение 12-месячного испытательного периода.
Заключение
Благодаря этим опытам мы видим, что применение AAV-векторов хорошо зарекомендовало себя в решении целого ряда нарушений зрительных функций. Они позволяют точно доставлять гены в клетки-мишени, не вызывая побочных действий у пациента в большинстве случаев. Вирусные векторы — это одно из перспективных направлений генной инженерии. Конечно, необходимо провести еще ряд клинических исследований, чтобы окончательно удостовериться в безопасности и эффективности векторной терапии. Но, возможно, уже в скором времени для лечения слепоты разной этиологии мы будем использовать вирусы.
Генная терапия против рака
иллюстрация автора статьи
Автор
Редакторы
Статья на конкурс «био/мол/текст»: Благодаря стремительному развитию медицины создаются инновационные техники, лекарства, оборудование, направленные на лечение сложных заболеваний, таких как рак. В последнее время большое внимание уделяется генной терапии как перспективному методу лечения онкозаболеваний, который в будущем станет особо важным инструментом для предотвращения и снижения смертности от рака. В данной статье кратко рассматриваются пути развития болезни, а также применение инновационных техник генной терапии в онкологии.
Конкурс «био/мол/текст»-2014
Эта статья представлена на конкурс научно-популярных работ «био/мол/текст»-2014 в номинации «Лучший обзор».
Главный спонсор конкурса — дальновидная компания «Генотек».
Конкурс поддержан ОАО «РВК».
Спонсором номинации «Биоинформатика» является Институт биоинформатики.
Спонсором приза зрительских симпатий выступила фирма Helicon.
Свой приз также вручает Фонд поддержки передовых биотехнологий.
Смертельные клешни
Человечество столкнулось с этой загадочной болезнью еще до нашей эры. Ее пытались понять и лечить ученые мужи в самых различных уголках мира: в Древнем Египте — Еберс, в Индии — Сушрута, Греции — Гиппократ. Все они и многие другие медики вели борьбу с опасным и серьезным противником — раком. И хоть эта битва продолжается до сих пор, сложно определить, есть ли шансы на полную и окончательную победу. Ведь чем больше мы изучаем болезнь, тем чаще возникают вопросы — можно ли полностью излечить рак? Как избежать болезни? Можно ли сделать лечение быстрым, доступным и недорогим?
Благодаря Гиппократу и его наблюдательности (именно он увидел сходство опухоли и щупалец рака) в древних врачебных трактатах появился термин «карцинома» (грец. carcinos), или «рак» (лат. cancer). В медицинской практике по-разному классифицируют злокачественные новообразования: карциномы (из эпителиальных тканей), саркомы (из соединительной, мышечной тканей), лейкемия (в крови и костном мозге), лимфомы (в лимфатической системе) и другие (развиваются в других типах клеток, например, глиома — рак головного мозга). Но в быту более популярен термин «рак», который подразумевает любую злокачественную опухоль.
Мутации: погибнуть или жить вечно?
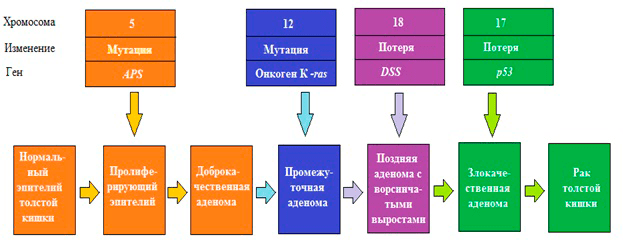
Многочисленные генетические исследования выявили, что возникновение раковых клеток — это результат генетических изменений. Ошибки в репликации (копировании) и репарации (исправлении ошибок) ДНК приводят к изменению генов, в том числе и контролирующих деление клетки. Основными факторами, которые способствуют повреждению генома, а в дальнейшем — приобретению мутаций, — являются эндогенные (атака свободных радикалов, образующихся в процессе обмена веществ, химическая нестабильность некоторых оснований ДНК) и экзогенные (ионизирующее и УФ-излучение, химические канцерогены). Когда мутации закрепляются в геноме, они способствуют трансформации нормальных клеток в раковые. Такие мутации в основном случаются в протоонкогенах, которые в норме стимулируют деление клетки. В результате может получиться постоянно «включенный» ген, и митоз (деление) не прекращается, что, фактически, означает злокачественное перерождение. Если же инактивирующие мутации происходят в генах, которые в норме ингибируют пролиферацию (гены-супрессоры опухолей), контроль над делением утрачивается, и клетка становится «бессмертной» (рис. 1).
Рисунок 1. Генетическая модель рака: рак толстой кишки. Первый шаг — потеря или инактивация двух аллелей гена АРS на пятой хромосоме. В случае семейного рака (familiar adenomatous polyposis, FAP) одна мутация гена АРС наследуется. Потеря обоих аллелей ведет к образованию доброкачественных аденом. Последующие мутации генов на 12, 17, 18 хромосомах доброкачественной аденомы могут привести к трансформации в злокачественную опухоль.
Очевидно, что развитие определенных видов рака включают в себя изменение большинства или даже всех этих генов и может проходить различными путями. Из этого следует, что каждую опухоль следует рассматривать как биологически уникальный объект. На сегодняшний день существуют специальные генетические информационные базы по раку, содержащих данные о 1,2 млн. мутаций из 8207 образцов тканей, относящихся к 20 видам опухолей: атлас Ракового Генома (Cancer Genome Atlas) и каталог соматических мутаций при раке (Catalogue of Somatic Mutations in Cancer, COSMIC) [2].
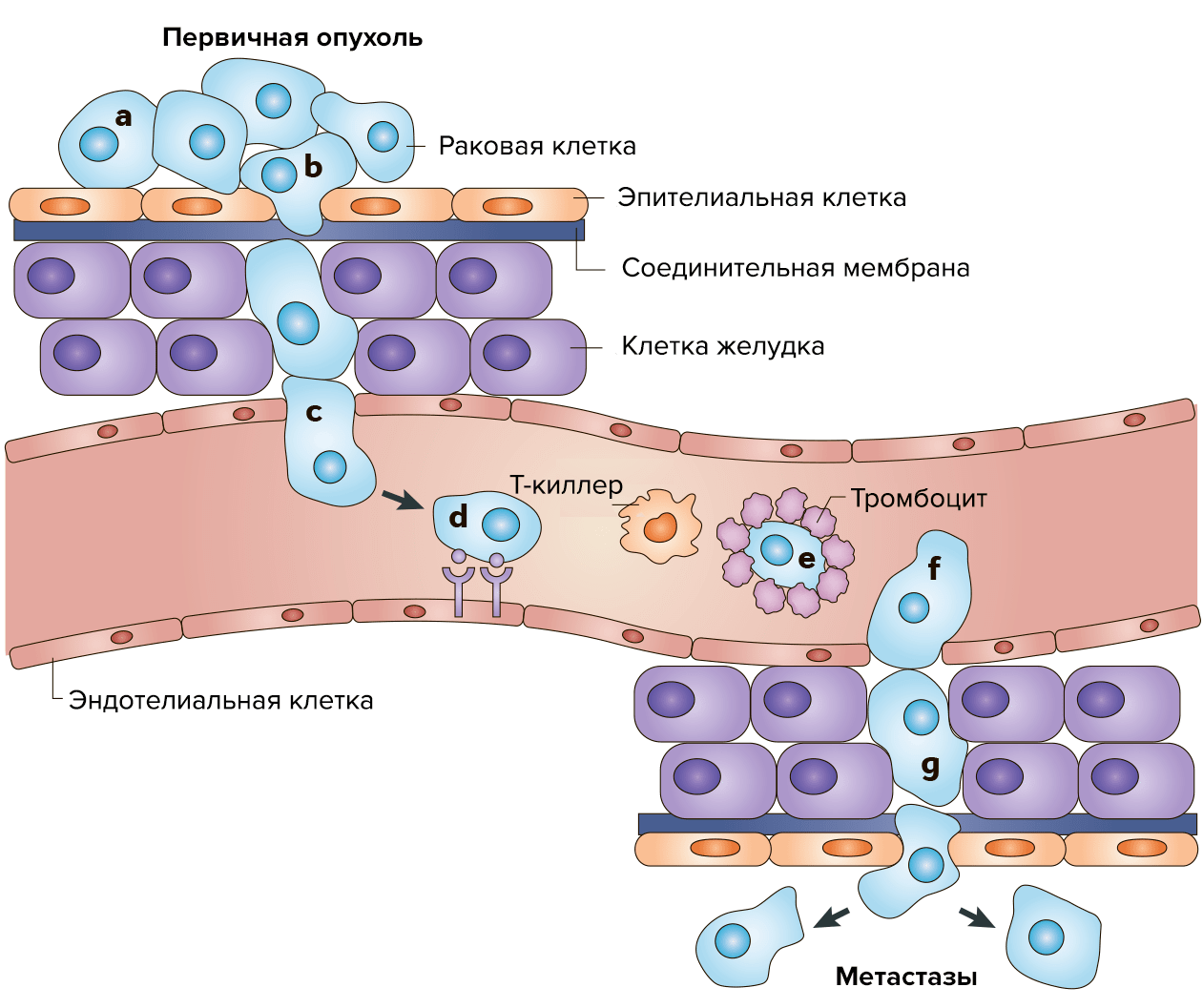
Результатом сбоя работы генов становится неконтролируемое деление клеток, а на последующих стадиях — метастазирование в различные органы и части тела по кровеносным и лимфатическим сосудам. Это достаточно сложный и активный процесс, который состоит из нескольких этапов. Отдельные раковые клетки отделяются от первичного очага и разносятся с кровью по организму. Затем с помощью специальных рецепторов они прикрепляются к эндотелиальным клеткам и экспрессируют протеиназы, которые расщепляют белки матрикса и образуют поры в базальной мембране. Разрушив внеклеточный матрикс, раковые клетки мигрируют вглубь здоровой ткани. За счет аутокринной стимуляции они делятся, образуя узел (1–2 мм в диаметре). При недостатке питания часть клеток в узле погибает, и такие «дремлющие» микрометастазы могут достаточно долго оставаться в тканях органа в латентном состоянии. В благоприятных условиях узел разрастается, в клетках активируются ген фактора роста эндотелия сосудов (VEGF) и фактора роста фибробластов (FGFb), а также инициируются ангиогенез (формирование кровеносных сосудов) (рис. 2).
Рисунок 2. Распространение метастазов
Однако клетки вооружены специальными механизмами, защищающими от развития опухолей:
Традиционные методы и их недостатки
Если системы защиты организма не справились, и опухоль все-таки начала развиваться, спасти может только вмешательство медиков. На протяжении длительного периода врачами используются три основные «классические» терапии:
Вышеописанные подходы не всегда могут избавить больного от рака. Часто при хирургическом лечении остаются единичные раковые клетки, и опухоль может дать рецидив, а при химиотерапии и лучевой терапии возникают побочные эффекты (снижение иммунитета, анемия, выпадение волос и др.), которые приводят к серьезным последствиям, а часто и к смерти пациента. Тем не менее, с каждым годом улучшаются традиционные и появляются новые методы лечения, которые могут победить рак, такие как биологическая терапия, гормональная терапия, использование стволовых клеток, трансплантация костного мозга, а также различные поддерживающие терапии. Наиболее перспективной считается генная терапия, так как она направлена на первопричину рака — компенсацию неправильной работы определенных генов.
Генная терапия как перспектива
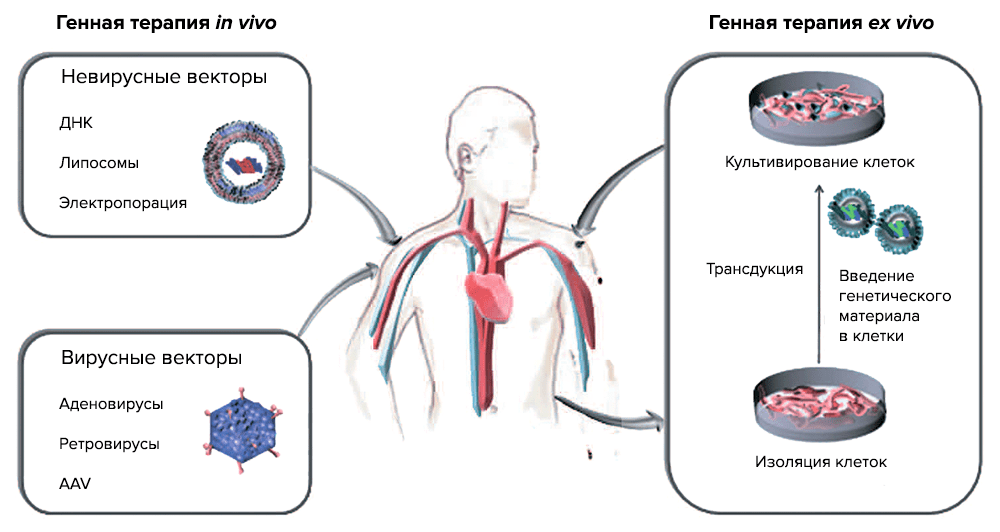
По данным PubMed, интерес к генной терапии (ГТ) раковых заболеваний стремительно растет, и на сегодняшний день ГТ объединяет ряд методик, которые оперируют с раковыми клетками и в организме (in vivo) и вне его (ex vivo) (рис. 3).
Рисунок 3. Две основные стратегии генной терапии. ex vivo — генетический материал с помощью векторов переносится в клетки, выращиваемые в культуре (трансдукция), а затем трансгенные клетки вводят реципиенту; in vivo — введение вектора с нужным геном в определенную ткань или орган.
Генная терапии іn vivo подразумевает перенос генов — введение генетических конструкций в раковые клетки или в ткани, которые окружают опухоль [9]. Генная терапия ex vivo состоит из выделения раковых клеток из пациента, встраивания терапевтического «здорового» гена в раковый геном и введения трансдуцированных клеток обратно в организм пациента. Для таких целей используются специальные векторы, созданные методами генной инженерии. Как правило, это вирусы, которые выявляют и уничтожают раковые клетки, при этом оставаясь безвредными для здоровых тканей организма, или невирусные векторы.
Вирусные векторы
В качестве вирусных векторов используют ретровирусы, аденовирусы, аденоассоциированные вирусы, лентивирусы, вирусы герпеса и другие. Эти вирусы отличаются по эффективности трансдукции, по взаимодействию с клетками (распознавание и заражение) и ДНК. Главным критерием является безопасность и отсутствие риска неконтролируемого распространения вирусной ДНК: если гены вставляются в неправильном месте генома человека, они могут создать вредные мутации и инициировать развитие опухоли. Также важно учитывать уровень экспрессии перенесенных генов, чтобы предотвратить воспалительные или иммунные реакции организма при гиперсинтезе целевых белков (табл. 1).
| Вектор | Краткое описание |
|---|---|
| Вирус кори (measles virus) | содержит отрицательную последовательность РНК, которая не вызывает защитного ответа в раковых клетках |
| Вирус простого герпеса (HSV-1) | может переносить длинные последовательности трансгенов |
| Лентивирус | производный от ВИЧ, может интегрировать гены в неделящиеся клетки |
| Ретровирус (RCR) | не способный к самостоятельной репликации, обеспечивает эффективное встраивание чужеродной ДНК в геном и постоянство генетических изменений |
| Обезьяний пенистый вирус (SFV) | новый РНК-вектор, который передает трансген в опухоль и стимулирует его экспрессию |
| Рекомбинантный аденовирус (rAdv) | обеспечивает эффективную трансфекцию, но возможна сильная иммунная реакция |
| Рекомбинантный аденоассоциированный вирус (rAAV) | способен к трансфекции многих типов клеток |
Невирусные векторы
Для переноса трансгенных ДНК также применяют невирусные векторы. Полимерные переносчики лекарственных средств — конструкции из наночастиц — используются для доставки препаратов с низкой молекулярной массой, например, олигонуклеотидов, пептидов, миРНК. Благодаря небольшим размерам, наночастицы поглощаются клетками и могут проникать в капилляры, что очень удобно для доставки «лечебных» молекул в самые труднодоступные места в организме. Данная техника часто используется для ингибирования ангиогенеза опухоли. Но существует риск накопления частиц в других органах, например, костном мозге, что может привести к непредсказуемым последствиям [11]. Самыми популярными невирусными методами доставки ДНК являются липосомы и электропорация.
Синтетические катионные липосомы в настоящее время признаны перспективным способом доставки функциональных генов. Положительный заряд на поверхности частиц обеспечивает слияние с отрицательно заряженными клеточными мембранами. Катионные липосомы нейтрализуют отрицательный заряд цепи ДНК, делают более компактной ее пространственную структуру и способствуют эффективной конденсации. Плазмидно-липосомный комплекс имеет ряд важных достоинств: могут вмещать генетические конструкции практически неограниченных размеров, отсутствует риск репликации или рекомбинации, практически не вызывает иммунного ответа в организме хозяина. Недостаток этой системы состоит в низкой продолжительности терапевтического эффекта, а при повторном введении могут появляться побочные эффекты [12].
Электропорация является популярным методом невирусной доставки ДНК, довольно простым и не вызывающим иммунного ответа. С помощью индуцированных электрических импульсов на поверхности клеток образуются поры, и плазмидные ДНК легко проникают во внутриклеточное пространство [13]. Генная терапия іn vivo с использованием электропорации доказала свою эффективность в ряде экспериментов на мышиных опухолях. При этом можно переносить любые гены, например, гены цитокинов (IL-12) и цитотоксические гены (TRAIL), что способствует развитию широкого спектра терапевтических стратегий. Кроме того, этот подход может быть эффективным для лечения и метастатических, и первичных опухолей [14].
Выбор техники
В зависимости от типа опухоли и ее прогрессии, для пациента подбирается наиболее эффективная методика лечения. На сегодняшний день разработаны новые перспективные техники генной терапии против рака, среди которых онколитическая вирусная ГТ, пролекарственная ГТ (prodrug therapy), иммунотерапия, ГТ с использованием стволовых клеток.
Онколитическая вирусная генная терапия
Для этой методики используются вирусы, которые с помощью специальных генетических манипуляций становятся онколитическими — перестают размножаться в здоровых клетках и воздействуют только на опухолевые. Хорошим примером такой терапии является ONYX-015 — модифицированный аденовирус, который не экспрессирует белок Е1В. При отсутствии этого белка вирус не может реплицироваться в клетках с нормальным геном p53 [15]. Два вектора, сконструированных на базе вируса простого герпеса (HSV-1) — G207 и NV1020 — также несут в себе мутации нескольких генов, чтобы реплицироваться только в раковых клетках [16]. Большим преимуществом техники является то, что при проведении внутривенных инъекций онколитические вирусы разносятся с кровью по всему организму и могут бороться с метастазами. Основные проблемы, которые возникают при работе с вирусами — это возможный риск возникновения иммунного ответа в организме реципиента, а также неконтролируемое встраивание генетических конструкций в геном здоровых клеток, и, как следствие, возникновение раковой опухоли.
Геноопосредованная ферментативная пролекарственная терапия
Базируется на введении в опухолевую ткань «суицидных» генов, в результате работы которых раковые клетки погибают. Данные трансгены кодируют ферменты, активирующие внутриклеточные цитостатики, ФНО-рецепторы и другие важные компоненты для активации апоптоза. Суицидная комбинация генов пролекарства в идеале должна соответствовать следующим требованиям [17]: контролируемая экспрессия гена; правильное превращение выбранного пролекарства в активное противораковое средство; полная активация пролекарства без дополнительных эндогенных ферментов.
Минус терапии состоит в том, что в опухолях присутствуют все защитные механизмы, свойственные здоровым клеткам, и они постепенно адаптируются к повреждающим факторам и пролекарству. Процессу адаптации способствует экспрессия цитокинов (аутокринная регуляция), факторов регуляции клеточного цикла (отбор самых стойких раковых клонов), MDR-гена (отвечает за восприимчивость к некоторым медикаментам).
Иммунотерапия
Благодаря генной терапии, в последнее время начала активно развиваться иммунотерапия — новый подход для лечения рака с помощью противоопухолевых вакцин. Основная стратегия метода — активная иммунизация организма против раковых антигенов (ТАА) с помощью технологии переноса генов [18].
Главным отличием рекомбинантных вакцин от других препаратов является то, что они помогают иммунной системе пациента распознавать раковые клетки и уничтожать их. На первом этапе раковые клетки получают из организма реципиента (аутологичные клетки) или из специальных клеточных линий (аллогенные клетки), а затем выращивают их в пробирке. Для того чтобы эти клетки могли узнаваться иммунной системой, вводят один или несколько генов, которые производят иммуностимулирующие молекулы (цитокины) или белки с повышенным количеством антигенов. После этих модификаций клетки продолжают культивировать, затем проводят лизис и получают готовую вакцину.
Широкое разнообразие вирусных и невирусных векторов для трансгенов позволяет экспериментировать над различными типами иммунных клеток (например, цитотоксическими Т-клетками и дендритными клетками) для ингибирования иммунного ответа и регрессии раковых клеток. В 1990-х годах было высказано предположение, что опухолевые инфильтрирующие лимфоциты (TIL) являются источником цитотоксических Т-лимфоцитов (CTL) и естественных киллеров (NK) для раковых клеток [19]. Так как TIL можно легко манипулировать ex vivo, они стали первыми генетически модифицированными иммунными клетками, которые были применены для противораковой иммунотерапии [20]. В Т-клетках, изъятых из крови онкобольного, изменяют гены, которые отвечают за экспрессию рецепторов для раковых антигенов. Также можно добавлять гены для большей выживаемости и эффективного проникновения модифицированных Т-клеток в опухоль. С помощью таких манипуляций создаются высокоактивные «убийцы» раковых клеток [21].
Когда было доказано, что большинство видов рака имеют специфические антигены и способны индуцировать свои защитные механизмы [22], была выдвинута гипотеза, что блокировка иммунной системы раковых клеток облегчит отторжение опухоли. Поэтому для производства большинства противоопухолевых вакцин в качестве источника антигенов используют опухолевые клетки пациента или специальные аллогенные клетки. Основные проблемы иммунотерапии опухолей — вероятность возникновения аутоиммунных реакций в организме больного, отсутствие противоопухолевого ответа, иммуностимуляция роста опухоли и другие.
Стволовые клетки
Мощным инструментом генной терапии является использование стволовых клеток в качестве векторов для передачи терапевтических агентов — иммуностимулирующих цитокинов, «суицидных» генов, наночастиц и антиангиогенных белков [23]. Стволовые клетки (СК), кроме способности к самообновлению и дифференцировке, имеют огромное преимущество по сравнению с другими транспортными системами (нанополимерами, вирусами): активация пролекарства происходит непосредственно в опухолевых тканях, что позволяет избежать системной токсичности (экспрессия трансгенов способствует разрушению только раковых клеток). Дополнительным позитивным качеством является «привилегированное» состояние аутологичных СК — использованные собственных клеток гарантирует 100%-совместимость и повышает уровень безопасности процедуры [24]. Но все же эффективность терапии зависит от правильной ex vivo передачи модифицированного гена в СК и последующего переноса трансдуцированных клеток в организм пациента. Кроме того, прежде чем применять терапию в широких масштабах, нужно детально изучить все возможные пути трансформации СК в раковые клетки и разработать меры безопасности для предупреждения канцерогенного преобразования СК.
Заключение
Если подвести итоги, можно с уверенностью говорить, что наступает эпоха персонализированной медицины, когда для лечения каждого онкобольного будет подбираться определенная эффективная терапия. Уже разрабатываются индивидуальные программы лечения, которые обеспечивают своевременный и правильный уход и приводят к значительному улучшению состояния пациентов. Эволюционные подходы для персонализированной онкологии, такие как геномный анализ, производство таргетных препаратов, генная терапия рака и молекулярная диагностика с использованием биомаркеров уже приносят свои плоды [17].
Особенно перспективным методом лечения онкозаболеваний является генная терапия. На данный момент активно проводятся клинические испытания, которые часто подтверждают эффективность ГТ в тех случаях, когда стандартное противораковое лечение — хирургия, лучевая терапия и химиотерапия — не помогает. Развитие инновационных методик ГТ (иммунотерапии, онколитической виротерапии, «суицидной» терапии и др.) сможет решить проблему высокой смертности от рака, и, возможно, в будущем диагноз «рак» не будет звучать приговором.
Видео. Рак: узнать, предупредить и устранить болезнь