Эмболизация сонной артерии что это
Эмболизация аневризмы
Эмболизация — это малоинвазивная процедура, являющаяся альтернативой хирургии. Она показана в случаях, когда выполнение открытого оперативного вмешательства очень травматично или чревато осложнениями. В нейрохирургии эндоваскулярная эмболизация аневризмы головного мозга всё больше вытесняет операции с трепанацией черепа.
Цель эмболизации аневризмы заключается в предотвращении кровотока в аневризматическом мешке путём заполнения его полости специальными спиралями. Это должно предотвратить разрыв и кровотечение. Эндоваскулярная эмболизация аневризмы головного мозга не восстанавливает области уже повреждённого мозга.
Материалами для окклюзии служат спирали, специальные губки или гистоакрил. Для лечения аневризмы обычно используются спирали, либо эмболизирующее вещество.
Спирали бывают разной конфигурации, длины и диаметра. Структурные спирали изготавливают из платины, которая при введении в сосуд сворачивается в трёхмерную фигуру для заполнения полости аневризмы.
Могут потребоваться дополнительные устройства, такие как стент, чтобы помочь удержать спирали внутри аневризмы. Вмешательство с помощью стента подразумевает постоянное размещение его в сосуде, прилегающем к аневризме, для обеспечения поддержки, которая удерживает спирали внутри мешка. Самыми сложными технологиями пользуются для эмболизации аневризм сосудов головного мозга, потому что риски заболевания очень высоки, а доступ к ним, открытым методом очень затруднён.
Подготовка к лечению
 Как проходит лечение
Как проходит лечение
После местной анестезии врач вставляет полую пластиковую трубку (катетер) в в бедренную артерию и продвигает его, используя ангиографию, до места аневризмы.
Используя направляющий катетер,спирали платиновой проволоки или маленькие латексные шарики проводят через катетер и вводят их в аневризму. Они заполняют аневризматический мешок, выключая его из кровообращения, вызывая образование сгустка крови (тромба), который полностью пломбирует полость аневризмы. Мягкость платины позволяет спирали соответствовать причудливой форме мешка. Для полного его заполнения требуется в среднем 5-6 спиралей.
Средняя продолжительность процедуры составляет 1-2 часа.
Когда шейка аневризмы слишком широка иногда требуется установить стент в основной сосуд, чтобы удерживать спирали внутри мешка. Поскольку стент действует как барьер между аневризмой и материнским сосудом, очень маловероятно, что из неё будут выступать катушки.
Возможные осложнения
Прогноз
Эффективны как открытая хирургия, так и эндоваскулярные методы. Выбор лечения зависит от ряда факторов: есть ли риск разрыва аневризмы, её размер, форма и местоположение. Как и все медицинские решения, наилучший вариант лечения следует обсудить с вашим врачом.
Процедуру иногда требуется выполнить несколько раз в течение жизни пациента.
Что такое сосудистая эмболизация?
Это рентгенохирургическая процедура, которая используется и в онкологии для ухудшения кровоснабжения опухолевых тканей. Злокачественное новообразование формирует вокруг себя сеть сосудов, по которым к нему поступает кислород и питательные вещества, необходимые для размножения клеток опухоли. Эмболизация, то есть закупорка, перекрытие таких сосудов оставляет новообразование без притока крови, что ведет к постепенной остановке его роста за счет отмирания злокачественных клеток.
Как проводят эту процедуру?
Эмболизация – это малоинвазивный, то есть не связанный с масштабными хирургическими вмешательствами, метод лечения. Иногда он может даже послужить альтернативой традиционной операции.
Доступ к области, в которой находится опухоль, врачи получают через крупные сосуды человеческого тела, расположенные по соседству. Через очень небольшой разрез в тот или иной сосуд вводят катетер и медленно перемещают его к новообразованию. Вся эта процедура проходит под контролем рентгеноскопии – врач видит, куда и насколько он продвигает катетер.
По достижении сосуда, питающего опухоль, через катетер вводят эмбол – вещество или устройство, которые призваны закупорить сосуд, остановить кровообращение в нем. После этого делают несколько ангиографических снимков для того, чтобы удостовериться, что операция прошла успешно, и эмбол установлен именно там, где требовалось. Чаще всего такие вмешательства проходят под местной анестезией, но иногда, например, при эмболизации опухолей в печени, используют и общий наркоз.
Какие есть типы эмболизирующих материалов?
Наиболее эффективным способом сосудистой эмболизации в современной онкологии считается химиоэмболизация с использованием микросфер. Микросферы представляют собой полимерные частицы шарообразной формы и диаметром от 50 до 200 мкм. Их диаметр также можно подбирать в зависимости от ожидаемого размера сосудов, питающих опухоль. После введения эти частицы «застревают» в просвете сосудов, вызывая их необратимую эмболизацию. Кроме того, перед вмешательством микросферы также насыщают препаратами для химиотерапии. После закупорки сосуда они начинают высвобождать эти цитостатические лекарственные вещества и могут поддерживать их терапевтическую концентрацию до месяца.
При каких онкозаболеваниях показана сосудистая эмболизация?
Эмболизацию с использованием микросфер и одновременным применением препаратов для химиотерапии назначают при:
Каковы преимущества сосудистой эмболизации?
Как проходит сосудистая эмболизация в клинике «Анадолу»?
Специалисты нашего медицинского центра используют самые современные эмболизационные материалы, а потому этот метод онкологического лечения дает отличные результаты. Кроме того, очень многое зависит от профессионализма врачей, проводящих данную процедуру. В клинике «Анадолу» сосудистую эмболизацию выполняет целая команда высококвалифицированных специалистов: хирург-онколог, химиотерапевт, сосудистый хирург, а также интервенционный радиолог, который обеспечивает контроль введения катетера.
Эмболизация артерио-венозных мальформаций (АВМ) головного мозга
Отделение рентгенохирургических методов диагностики и лечения
Артериовенозная мальформация (АВМ) — врожденная аномалия развития сосудистой системы головного мозга, которая представляет собой различной формы и величины клубки, образованные беспорядочным переплетением патологических сосудов. Функционально артериовенозная мальформация представляет собой прямое артерио-венозное шунтирование без промежуточных капилляров.
Основные механизмы патологического влияния артерио-венозной мальформации на головной мозг:
Клинические проявления мальформаций:
Всё более широкое применение КТ и МРТ сканирования приводит к увеличению случаев обнаружения асимптоматичных АВМ.
Лечение артерио-венозных мальформаций
Основной задачей любого вида вмешательства является полная облитерация сосудистой сети мальформации. В настоящее время применяются следующие методы: хирургическое вмешательство, эндоваскулярная эмболизация, радиохирургия – по отдельности или в комбинации.
Процедура проводится под общим наркозом. Производится прокол бедренной артерии, мягкий катетер вводится в сосуды, кровоснабжающие головной мозг. Микрокатетер проводится по питающему сосуду в сосуды узла АВМ. Под радиологическим контролем производится иньекция эмболизирующего материала. После заполнения узла АВМ, микрокатетер удаляется, и производится контрольная ангиография.
При сложном строении АВМ – большая, состоящая из нескольких узлов – процедура может быть разбита на 2 – 3 этапа.
В настоящее время существует возможность выполнения данной операции бесплатно, по федеральной квоте. Можно получить квоту на высокотехнологичное лечение как по месту жительства, так и через комиссию при нашей клинике. Главным основанием для получения квоты является наличие выполненной в течение последнего года ангиографии, или 64-срезовой МСКТ (мультиспиральной компьютерной томографии) артерий с контрастом, на которой выявлены значимые поражения. Далее полученную информацию на CD- или DVD-диске пациент пересылает в нашу клинику и хирурги принимают решение о возможности выполнения операции. Затем пациент собирает необходимый пакет документов и ждет получения квоты. Для более полной информации – звоните по тел.:
Ординаторская: 8 (495) 441-92-11
Зав. отделением: 8 (985) 146-06-96 Шелеско Андрей Анатольевич
Гид по эндоваскулярному лечению сосудистых заболеваний головного мозга
Эндоваскулярное лечение сосудистых заболеваний головного мозга
Малоинвазивные вмешательства: эмболизация и стентирование
В большинстве случаев, эндоваскулярная эмболизация – наименее инвазивный на сегодня метод лечения аневризм сосудов головного мозга.
Рис. Эмболизация при аневризме
Проведение внутрисосудистой спиральной эмболизации возможно при мешковидной аневризме и небольшом просвете соустья. При широком просвете возможно одновременное наложение стента (закрытие просвета) с последующей спиральной эмболизацией аневризмы.

В любом случае, тактику выбирает нейрорадиохирург после проведения ангиографии.
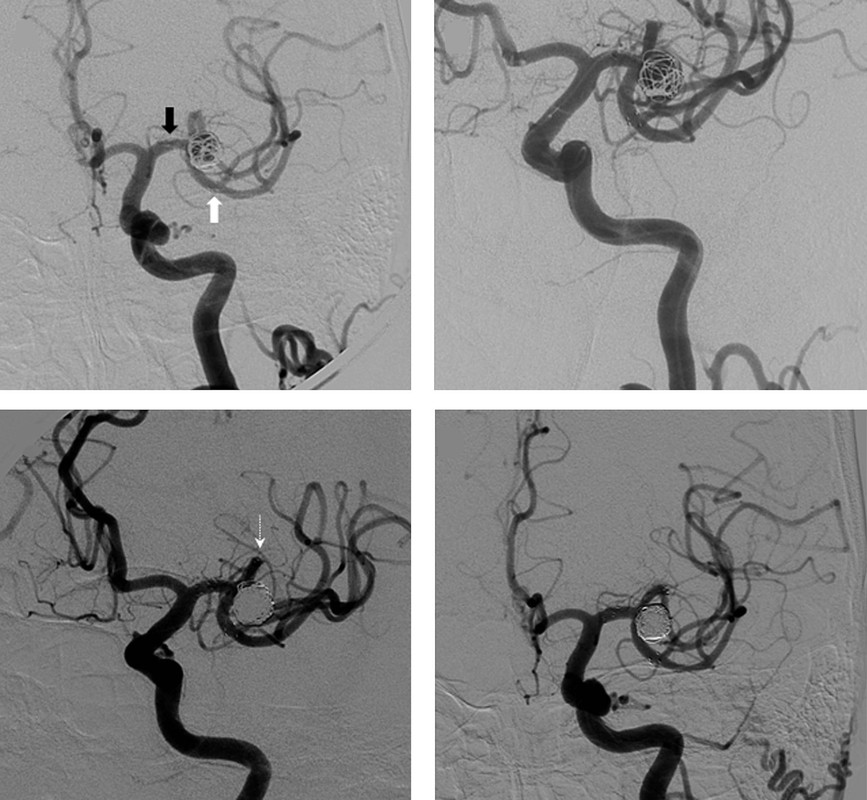
В процессе эмболизации через удобный сосудистый доступ (чаще паховый) под радиологическим контролем вводится катетер и проводится до аневризмы. Затем в катетер вводится более тонкий микро-катетер с уложенной внутри него проволочной микроспиралью, и заводится в полость аневризмы.
Как только кончик микрокатетера окажется в полости аневризмы, из микрокатетера высвобождается микроспираль, которая изменяет свою форму, и в виде беспорядочного мотка проволоки занимает собой полость аневризмы. При больших размерах аневризмы может понадобиться несколько спиралей. Заполненная проволочной спиралью аневризма выключается из кровотока и постепенно зарастает соединительной тканью, то есть, исключается возможность ее разрыва.
Через прокол бедренной артерии по сосудам осуществляется доступ к объемному образованию. Процедура безболезненна и проводится без использования наркоза, под местной анастезией. С помощью специальных веществ (эмболизирующих материалов) сосуды, питающие опухоль, «заклеиваются», после чего образование перестает расти.
Процедура применяется как самостоятельный метод лечения, а также как первый этап перед удалением опухоли.
При каких заболеваниях головного мозга применяется процедура эмболизации?
Современные достижения эндоваскулярной хирургии позволяют рассматривать этот метод как первый шаг в лечении таких заболеваний, как артериовенозная мальформация (АВМ) сосудов головного мозга, аневризма головного мозга, артериовенозная фистула.

Рис. Дуральная артериовенозная фистула
Специалистами используется малоинвазивное эндоваскулярное вмешательство для облитерации («заклеевания» жидким пластиком или клеевым составом) просвета фистулы. Метод применяется когда открытое оперативное вмешательство невозможно из-за труднодоступности патологии, а также если пациент в тяжелом состоянии.
Аневризмы — одна из самых распространенных болезней сосудов головного мозга. Это истончение и выпячивание стенки артерии головного мозга. Самым опасным его проявлением может стать спонтанный разрыв аневризмы с кровоизлиянием в мозг. В таких случаях прогноз без высокотехнологичного лечения крайне неутешительный.

Рис. Аневризма
К сожалению, около 15% пациентов погибают в первые сутки, еще до поступления в стационар, у остальных в ближайшие полгода происходит повторное кровоизлияние, следом в 80% случаев летальный исход.
Стентирование
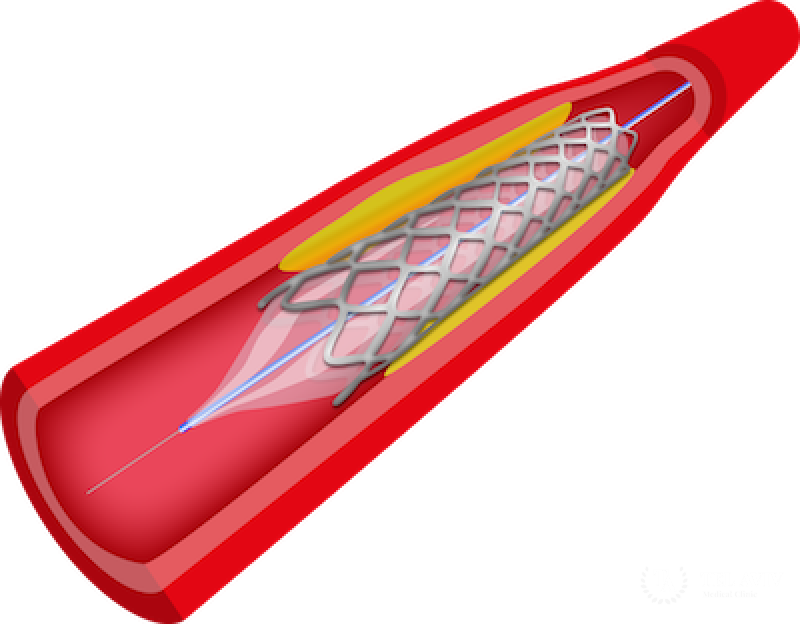
Стентирование сонной артерии – это процедура, заключающаяся в установке в просвет суженного сосуда тонкой проволочной конструкции в виде цилиндра, играющей роль каркаса – стента.

Через катетер хирург вводит проводник со сдутым баллоном и стентом в пораженный участок. После проведения в место сужения баллончик со стентом расширяется до нормального диаметра сосуда. Имплантированный стент прижимается к стенкам сосуда и остается в этом положении, обеспечивая нормальный кровоток.
Процедура выполняется под местной анастезией и контролируется с помощью рентген-мониторов.
При каких заболеваниях головного мозга применяется процедура стентирования?
Процедура стентирования сосудов головного мозга проводится при сужении сонных артерий (атеросклерозе)
Рис. Атеросклероз сосудов головного мозга
Эмболизация открытого артериального протока
Отделение рентгенохирургических методов диагностики и лечения
Открытый артериальный проток (ОАП) – это врождённый порок сердца (ВПС), характеризующийся наличием аномального сосудистого сообщения между аортой и лёгочной артерией
ОАП может встречаться в изолированной форме либо сочетаться с другими сердечно-сосудистыми аномалиями. Во внутриутробном периоде ОАП есть у всех, это нормальный компонент кровообращения плода. У плода смешанная кровь поступает в правые отделы сердца и изгоняется правым желудочком в лёгочную артерию, а оттуда через ОАП (т.к. лёгкие не функционируют) попадает в нисходящую аорту. После первого вдоха лёгочные сосуды раскрываются, давление в правом желудочке падает, ОАП постепенно перестает функционировать и закрывается (облитерируется). Облитерация протока происходит в различные сроки. У 1/3 детей он закрывается к двум неделям, у остальных – в течение восьми недель жизни.
Нарушения гемодинамики связаны с аномальным сбросом крови из аорты в лёгочную артерию, так как давление в аорте гораздо выше, чем в лёгочной артерии.
Объём сбрасываемой крови зависит от размеров протока. В результате нарушений кровообращения в большой круг кровообращения поступает меньший, чем положено, объём крови, от чего страдают жизненно важные органы (мозг, почки), скелетная мускулатура. Проходя через сосуды лёгких, эта кровь возвращается в левое предсердие, левый желудочек, которые, испытывая чрезмерную нагрузку, увеличиваются в размерах (гипертрофируются), затем под влиянием всё возрастающего объёма перенасыщенной кислородом крови происходят изменения сосудов лёгких и возникает лёгочная гипертензия.
Проявления и естественное течение порока
Дети рождаются с нормальной массой и длиной тела. Дальнейшие проявления заболевания связаны с размерами протока. Чем короче и шире ОАП, тем больший объём крови сбрасывается по нему и тем более выражена клиника заболевания. При узких и длинных ОАП больные дети ничем не отличаются от здоровых. Единственным признаком, указывающим на наличие ВПС, является шум, выслушиваемый врачом-педиатром над областью сердца. При широких и узких ОАП уже в первые месяцы и даже дни жизни ребенка могут обнаруживаться все симптомы (проявления) порока. У таких детей наблюдается постоянная бледность, при физической нагрузке (натуживание, сосание, крик) отмечается преходящий цианоз (синий оттенок кожи) преимущественно на ногах. Дети отстают в физическом развитии. У них отмечается склонность к повторяющимся бронхитам, пневмониям.
Наиболее тяжёлыми периодами в течении порока являются фаза адаптации в период новорождённости и фаза терминальной лёгочной гипертензии у детей старшего возраста. В эти периоды дети погибают от сердечной недостаточности, нарушений мозгового кровообращения (инсульт), пневмоний, инфекционного эндокардита. Средняя продолжительность жизни при ОАП без оперативного лечения – 25 лет, хотя многие больные при узком и длинном ОАП доживают до пожилого возраста. Наиболее опасным осложнением ОАП даже в случае его асимптомного (скрытого) течения является инфекционный эндокардит, который развивается вследствие того, что аномальный поток крови, поступающей через ОАП, травмирует его стенку, зачастую недоразвитую, и стенку лёгочной артерии. В травмированной зоне сосуда развивается инфекция, растут тромботические массы, которые могут отрываться от сосуда и мигрировать в другие места, закупоривая сосуды жизненно важных органов.
Лечение
Существует два метода лечения ОАП: консервативный, или медикаментозный, и оперативный. Медикаментозное лечение ОАП применяется только в родильном доме у новорождённых в течение двух первых недель жизни, позже оно становится неэффективным. Данный метод далеко не всегда результативен, имеет много противопоказаний, поэтому основным лечением является механическое закрытие протока.
Раньше наиболее распространённым вмешательством была перевязка протока после торакотомии. Сейчас операция перевязки ОАП выполняется очень редко. На ведущие роли вышла эндоваскулярная окклюзия ОАП. Суть вмешательства заключается в окклюзии (закрытии) протока специально изготовленными спиралями и окклюдерами. Методика почти не имеет осложнений, выполняется маленьким детям под наркозом, а более взрослым – под местной анестезией. Доступ осуществляется пункционным путем, через бедренную артерию. Эффективность операции почти стопроцентная, изредка наблюдается реканализация ОАП, которая впоследствии устраняется таким же образом. При широких и коротких ОАП, когда эндоваскулярная окклюзия ОАП спиралями технически невозможна, применяется закрытие ОАП с помощью специально разработанных окклюдеров, которые также доставляются через бедренную артерию.
 Как проходит лечение
Как проходит лечение









