fungi днк в мазке что это такое у женщин
Что нужно знать о бактериальном вагинозе
Многие женщины сталкиваются с симптомами влагалищного дисбиоза. Обильные выделения, молочно-серого цвета и с неприятным запахом часто путают с «молочницей» и проводят «соответствующее» самолечение.
В большинстве случаев, такая стратегия быстрее навредит, чем поможет, поскольку причиной может быть бактериальный вагиноз (БВ).
Что такое баквагиноз
Согласно официальному определению, это невоспалительное заболевание влагалища, характеризующееся резким снижением или полным отсутствием лактофлоры и её заменой на анаэробные бактерии, среди которых наиболее распространены Gardnerella vaginalis (гарднерелла) и Atopobium vaginae (атопобиум).
У здоровых женщин репродуктивного возраста влагалищный микробиом на 95% представлен лактобактериями. Их способность к кислотообразованию (молочная кислота) и продукции перекиси водорода способствует поддержанию кислого pH и подавлению роста остальных микроорганизмов.
Оставшиеся 5% микрофлоры занимают более 300 видов аэробных и анаэробных микроорганизмов, среди которых:
Факторы риска и симптомы
Колонизация влагалища микрофлорой, связанной с баквагинозом, особенно Gardnerella vaginalis и Atopobium vaginae, сопровождается:
Отека и покраснения обычно не наблюдается, что является отличительным признаком от банального вагинита и кандидоза влагалища («молочницы»).
Диагностика
Самым простым, но косвенным, признаком нарушения влагалищной микрофлоры служит повышение pH >4,5. Для проведения такого «анализа» требуются всего лишь тест-полоски для измерения рН, доступные к покупке в любой аптеке. Однако, чтобы выявить возбудителя и начать адекватную терапию такой диагностики, конечно, недостаточно.
Современным и высокоточным методом диагностики влагалищных дисбиозов служит комплексное исследование «Флороценоз».
Этот тест разработан научными специалистами совместно с практикующими клиницистами. И предназначен для определения состава и соотношения нормальной и условно-патогенной флоры влагалища методом ПЦР.
Исследование представлено в 3-х вариантах для различных клинических ситуаций:
Название теста «говорит само за себя», а в результате будет отражено количество:
2. В случае, когда есть подозрения на нарушения более «широкого спектра», к применению рекомендован «Флороценоз», включающий подсчет:
3. При необходимости в дополнительной диагностике ИППП – подходит «Флороценоз – комплексное исследование», включающий в себя подсчет «классического состава» бактерий + выявление ДНК «виновников» ИППП:
Готовность анализов составляет 4-5 дней, а результат можно получить по электронной почте, в личном кабинете на сайте или в любом удобном отделении KDL.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 13 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов.
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
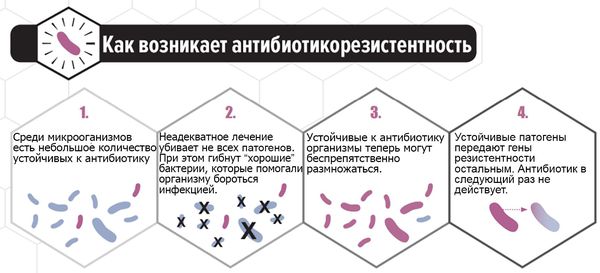
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Candida Albicans – причины кандидоза, симптомы и лечение
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Candida-Albicans-–-причины-кандидоза-симптомы-и-лечение.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Candida-Albicans-–-причины-кандидоза-симптомы-и-лечение.jpg?fit=825%2C550&ssl=1″ />
Грибковый вагинит (в народе – молочница) очень распространен и составляет от 25 до 35% всех вагинитов. В 80–90% случаев воспаление вызывается Candida Albicans, диморфным грибком, встречающимся у человека в двух формах: бластоспоры и мицелий. В 5-20% случаев возбудителями грибкового вагинита являются Candida Glabrata и Candida Tropicalis.
Candida albicans является условно-патогенным грибком, потому что у 20-25% бессимптомных женщин он обнаруживается во влагалище как неотъемлемая часть физиологической микрофлоры.
За исключением области половых путей он также может быть обнаружен в полости рта и прямой кишке. Образует нитчатые (гифы и псевдогифы) и яйцевидные формы (конидии, споры и почки). В отличие от Candida Glabrata не образует нитчатых форм.
Группы риска и пути передачи кандидоза
Можно найти разные данные о кандидозе: одни эксперты классифицируют его как заболевание, передающееся половым путем, а другие не считают его частью этой группы.
Рост грибков чаще всего связан с изменениями уровня эстрогена. Именно поэтому он сильнее всего проявляется после менструации и во время беременности.
Увеличение количества грибков также было обнаружено у тех женщин:
Хотя кандидоз чаще является результатом этих состояний, нельзя игнорировать его возможную передачу при незащищенном половом акте. 15% мужчин могут испытывать симптомы баланопостита (воспаление головки полового члена и крайней плоти) после полового акта с женщиной, зараженной этой инфекцией.
Симптомы кандидоза
Симптомы кандидоза у женщин:
Симптомы кандидоза у мужчин:
В результате зуда могут возникнуть ссадины (царапины) и вторичная бактериальная инфекция. Женщинам полезно определять pH влагалища.
Диагностика кандидоза
Диагноз ставится в следующем порядке анализов:
Несмотря на типичный анамнез, вульвовагинальный кандидоз не всегда легко доказать. При исследовании отделяемого (влажный препарат) в 40-50% случаев гифы не обнаруживаются.
Также следует отметить, что Candida Glabrata в 15% случаев не образует гиф.
Лечение кандидоза
Лечение кандидозного вульвовагинита может быть системным или местным, а также часто комбинированным. Считается, что лечение облегчает симптомы в 90% случаев. Однако рецидивы очень часты (от 20 до 40% после 4-6 недель лечения). Всегда полезно лечить обоих партнеров одновременно.
В лечении используются местные и системные противогрибковые препараты. Для местного лечения чаще всего используются нистатин, клотримазол, миконазол, эконазол, а для системного – флуконазол и итраконазол.
Некоторые системные противогрибковые препараты нередко могут быть гепатотоксичными – вызывать повреждение печени. Большинство противогрибковых препаратов (кроме нистатина) надо избегать в первом триместре беременности и во время кормления грудью. К сожалению, нистатин показывает самую слабую степень излечения при беременности (от 70 до 80%).
В случае рецидива, комбинированная терапия системных и местных противогрибковых является обязательной. При устойчивом кандидозе также можно использовать 1% промывание отваром горечавки, борной кислотой или повидон-йодом.
В гипоэстрогенных условиях вводятся дополнительные эстрогены.
Системное лечение кандидоза очень эффективно даже при однократном лечении. Согласно анализу результатов, опубликованных в мировой литературе, излечимость кандидоза вне беременности составляет от 80 до 90%.
Естественное исцеление
Хотя лечение фармацевтическими препаратами является наиболее успешным, существуют методы профилактики и лечения естественными средствами. Вредные привычки в еде и образе жизни могут привести к возвращению грибков, поэтому необходимо следующие правила:
Fungi днк в мазке что это такое у женщин
Выявление ДНК и определение видовой принадлежности дрожжеподобных грибов рода Candida, используемое для диагностики и контроля лечения кандидоза слизистых оболочек.
Полимеразная цепная реакция в режиме реального времени.
Какой биоматериал можно использовать для исследования?
Мазок из зева (ротоглотки), мазок из полости рта, первая порция утренней мочи, соскоб урогенитальный.
Общая информация об исследовании
Кандидоз слизистой – это инфекционно-воспалительный процесс, вызываемый дрожжеподобными грибами рода Candida, на слизистых оболочках. Наибольшее клиническое значение имеет кандидоз полости рта и генитальный кандидоз.
Существует более 150 видов кандид, некоторые из них являются патогенными для человека: С. albicans, C. tropicalis, C. pseudotropicalis, C. krusei, C. parakrusei, C. parapsilosis, C. guillermondi. Candida albicans – наиболее частый возбудитель заболевания.
Кандидоз слизистых встречается очень часто. Факторами риска кандидоза полости рта являются младенческий и пожилой возраст, наличие тяжелых заболеваний с иммунодефицитом (особенно лейкоза, лимфомы, карциноматоза и ВИЧ), недостаточная гигиена полости рта, синдром Шегрена, сахарный диабет и другие эндокринологические заболевания, ношение зубных протезов, применение ингаляционных и системных глюкокортикоидов. Факторы риска генитального кандидоза (вульвовагинита) менее ясны, однако предполагается значение нарушения баланса эстрогенов и применения антибиотиков.
Клиническая картина кандидоза слизистых достаточна характерна (наличие крошковатых налетов белого цвета на фоне гиперемии при псевдомембранозной форме кандидоза), однако она может напоминать другие заболевания, в первую очередь лейкоплакию и красный плоский лишай. Для дифференциальной диагностики этих заболеваний проводят лабораторные тесты.
С учетом большой распространенности «здорового носительства» грибов рода Candida, у многих людей может быть определен незначительный рост дрожжеподобных грибов. При отсутствии каких-либо клинических признаков кандидоза такой рост не имеет никакого клинического значения. С другой стороны, обилие колоний дрожжевых грибов (более 10 4 КОЕ/мл) у пациента с минимальными признаками кандидоза или вовсе без них, но с факторами риска этого заболевания, должно насторожить врача и, возможно, потребует назначения антимикотических препаратов.
ПЦР-анализ (полимеразная цепная реакция) – современный метод диагностики, который основан на обнаружении в исследуемом биологическом материале характерных только для определенного возбудителя уникальных последовательностей ДНК. В исследуемом материале находят специфическое ДНК возбудителя молочницы – разновидностей грибка Candidа – C. albicans, C. glabrata, C. krusei, C. parapsilosis / C. tropicalis. Обнаружение кандиды ПЦР-методом является наиболее объективным и точным среди прочих методов исследования. Высокая точность обязательно покажет наличие грибка в организме, однако это не означает, что именно он стал причиной заболевания пациента.
С учетом того, что иногда кандидоз слизистой (в первую очередь, полости рта) является симптомом более серьезного заболевания, в некоторых случаях могут быть рекомендованы дополнительные лабораторные тесты, в том числе анализ на глюкозу в крови, определение гормонов щитовидной, паращитовидной, половых желез и надпочечников, анализ на ВИЧ и иммунологические исследования. Более широкое лабораторное обследование также показано при наличии хронического кандидоза кожи и слизистых. Следует отметить, что генитальный кандидоз не относится к числу инфекций, передающихся половым путем (ИППП), поэтому при выявлении этого заболевания у пациента обследование его половых партнеров не показано.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Референсные значения: не обнаружено.
Кто назначает исследование?
Терапевт, дерматовенеролог, врач общей практики.
Candida Albicans (Кандида Альбиканс) у женщин
Многие микроорганизмы являются естественной частью микрофлоры человека. Это примерно 85% полезных бактерий и около 15% патогенных бактерий и дрожжей. Среди последних выделяется Candida Albicans. В основе названия два слова: сandida — «белый» и аlbicans — «стать белым». Вопрос о том, что это такое, как никогда актуален, ведь от Кандида Альбиканс зависит целый ряд нежелательных симптомов, связанных со здоровьем женщины.
Candida Albicans — хороший и плохой
Candida Albicans — простейший микроскопический дрожжеподобный грибок (или форма дрожжей), самый распространенный из рода Candida, к которому относится в общей сложности около 150 видов. По статистике, его носителями является от 60 до 80% населения всего мира.
В небольшом количестве он обитает в микрофлоре здорового человека: преимущественно на слизистой оболочке кишечника, а также рта, половых органов, на кожных покровах. Грибок может появляться уже сразу после рождения человека и оставаться с ним на всю жизнь. Такое расселение признается абсолютной нормой: грибок не наносит вреда человеку и даже более того. Когда его контролируют дружественные организму бактерии, он может приносить пользу:
Однако ситуация меняется, когда при определенных условиях количество грибка Кандида Альбиканс увеличивается: создаются целые прогрессирующие колонии, что выходит за пределы нормы. Грибок начинает доминировать над другими грибками и бактериями. Процесс активного размножения чреват последствиями: токсичные продукты жизнедеятельности Кандида Альбиканс попадают в кровь и разносятся по всему организму. Это всегда имеет негативные последствия: грибок становится возбудителем инфекции. По причине такого двойственного поведения Кандида Альбиканс относится к разряду условно-патогенных грибков-паразитов. Нужно ли от него избавляться? Безусловно, нет. Важно просто привести его количество в равновесие.
Морфология и физиология грибка-паразита, или почему его трудно лечить?
Кандида Альбиканс — одноклеточный микроорганизм, размер которого составляет до 10 мкм. Размножается делением только в организме человека. Клетки овальные или круглые, имеющие плотную оболочку от 3 до 5 слоев. Может существовать в двух формах: дрожжевой, чтобы выживать в кислотных условиях, и грибковой — для развития в нейтральной и щелочной среде. Грибок устойчив к различным видам среды и температурным условиям, вплоть до высушивания и однократной заморозки. Однако он чувствителен к высоким температурам, солнечным лучам, йоду, фенолу, формалину и др. Обладает свойством активно адаптироваться, меняя свою форму, что помогает подстраиваться под изменения в организме человека. Это обеспечивает ему защиту при сопротивлении иммунной системы и воздействии лекарственных средств. Поэтому от него так не просто избавиться.
Как передается грибок Кандида Альбиканс?
По частоте заражения кандидоз занимает 4-е место в мире и относится к аутоиммунным заболеваниям, при которых основная причина его возникновения кроется в самом организме человека. Местами проявления инфекции становятся желудочно-кишечный тракт, половые органы, кожа, ногти, носоглотка. Проникая в организм, грибок закрепляется на слизистой органов пищеварительной системы, затем кровоток переносит его в другие органы.
Путей заражения грибком Кандида Альбиканс довольно много, что представляет собой большую опасность с учетом скорости развития грибка: он способен удвоить свою популяцию за один час. Интересно, что грибок может попасть в организм ребенка, когда он развивается в утробе, проходит по родовым путям, при грудном вскармливании, контакте с кожей зараженной матери, при игре чужими игрушками.
В организм здоровой взрослой женщины грибок может проникнуть через:
Что способствует размножению грибка?
Грибок Кандида Альбиканс начинает размножаться, если нарушается здоровая микрофлора женского организма. Это обусловлено следующими неблагоприятными факторами.
Внутренние факторы:
Внешние факторы:
Классификация кандидоза
Грибковая инфекция имеет две формы поражения, так как может развиваться на кожных покровах и ногтях, а также слизистых оболочках организма. В этих случаях выделяются различные виды кандидоза:
Узнать более подробно о симптомах молочницы у женщин можно здесь.
Способы выявления кандидоза
Диагностировать кандидоз, то есть обнаружить грибок, составить представление о его численности и выявить реакцию на терапевтические противогрибковые средства помогают лабораторные исследования. Нормой признается 10 в 3-й степени единиц грибковой инфекции, все, что выше, является показателем поражения инфекцией и поводом для назначения лечения.
Таким образом, необходимы следующие анализы:
Для определения молочницы у женщин проводятся следующие исследования:
Правильной постановке диагноза помогает сбор жалоб пациента и сведения о роде деятельности, образе жизни, перенесенных или хронических заболеваниях.
Как и чем лечить?
Борьба с кандидозом исключает самолечение, так как это может привести не только к частным рецидивам, но и к серьезным осложнениям.
Только курсовой прием назначенных врачом препаратов исключает, во-первых, развитие устойчивости организма к инфекции и постоянное нарушение микрофлоры организма; во-вторых, возникновение хронической формы заболевания.
Лечение инфекции, вызванной Кандида Альбиканс, всегда носит комплексный характер. Согласно тому, что обнаружено в анализах, женщине назначаются противовоспалительные препараты, иммуномодуляторы, витамины, про- и пребиотики. Кроме того, даются советы по изменению образа жизни (отказ от вредных привычек, занятия спортом) и корректировка диеты. Вылечить молочницу помогают противогрибковые препараты: мази, свечи, таблетки. Среди них современный высокоэффективный препарат Ломексин.
Профилактика
Следуя правилу «предупредить заболевание легче, чем его лечить», женщине стоит уделить больше внимания профилактике, чтобы исключить развитие грибка Кандида Альбиканс.