Латеральный мыщелок бедренной кости что это такое
Асептический некроз костей в коленном суставе
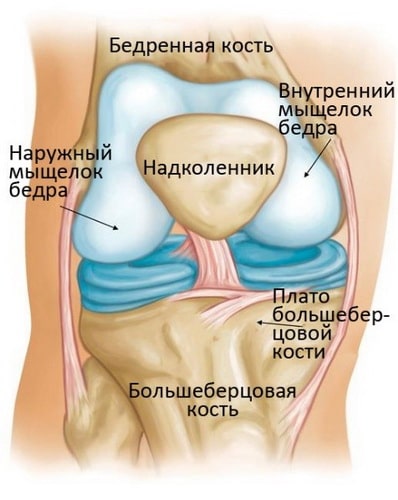
Коленный сустав – это самый крупный и мощный сустав человеческого тела. Он образован нижним концом бедренной кости, верхним концом большеберцовой кости и надколенником. Эти три кости в области контакта друг с другом покрыты суставным хрящом – ровной гладкой тканью, защищающей суставные концы костей и обеспечивающей беспрепятственное их скольжение друг относительно друга.
Остеонекроз коленного сустава наиболее часто локализуется во внутренней части суставного конца бедренной кости – внутреннем мыщелке, однако может также поражать наружный мыщелок или суставной конец (плато) большеберцовой кости.
Анатомические особенности коленного сустава
Коленный сустав, образованный надколенником, верхней частью большеберцовой и нижней частью бедренной кости, является самым большим и мощным в теле человека. Формирующие данный сустав кости в области соприкосновения друг с другом покрыты гладким суставным хрящом, обеспечивающим их скольжение при совершении человеком любого рода повседневных движений.
Как показывает медицинская практика, чаще всего остеонекроз возникает во внутреннем мыщелке, хотя, не редко, его локализацией может являться и наружный мыщелок (плато большеберцовой кости).
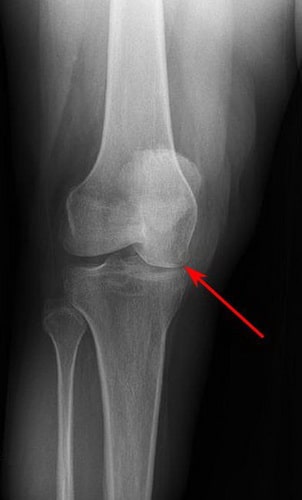
Рис. Чаще всего, остеонекроз коленного сустава поражает внутренний мыщелок бедра.
Причины остеонекроза
Как уже было отмечено выше, остеонекроз развивается при нарушениях кровоснабжения тех или иных участков костных тканей. В этом случае, при дефиците питательных веществ, наблюдается дистрофия и так называемое «проваливание» суставного хряща, что и ведет к развитию, а также последующему прогрессированию остеоартроза.
Септический (аваскулярный) некроз коленного сустава характерен для пациентов, использующих в течении долгого времени гормональную терапию, злоупотребляющих алкоголем и, в ряде случаев, получивших травму.
Кроме того, в своей практике специалисты выделяют и так называемый спонтанный остеонекроз, имеющий, на данный момент, неопределенную этиологию и характеризующийся значительным болевым синдромом в области колена.
Как правило, в группе риска находятся люди в возрасте от 60 лет, среди которых подавляющее большинство – женщины.
Факторы риска
Выявить точные причины нарушения кровоснабжения того или иного участка костной ткани, зачастую, практически невозможно. Однако сегодня врачи перечисляют следующие факторы риска, так или иначе влияющие на развитие недуга:
Как бы то ни было, при несвоевременном диагностировании остеонекроза на начальных стадиях, а также при отсутствии надлежащего лечения, данное заболевание гарантированно развивается в тяжелый остеоартроз.
Симптоматика остеонекроза
Остеонекроз (асептический некроз) развивается стадийно, проявляя себя, на первых этапах, внезапными дискомфортными и болевыми ощущениями во внутренней области колена, вызванными незначительными травмами, а также повышенной физической активностью.
По мере развития недуга человек начинает испытывать затруднения и сильную боль не только при совершении простейших повседневных движений, но и, даже, находясь в положении стоя.
Другими симптомами асептического некроза могут являться:
Процесс развития недуга происходит достаточно быстро и может занимать до одного года. По этой причине важно своевременно определить (диагностировать) наличие остеонекроза и начать его своевременное лечение, что позволит достичь весьма благоприятных результатов.
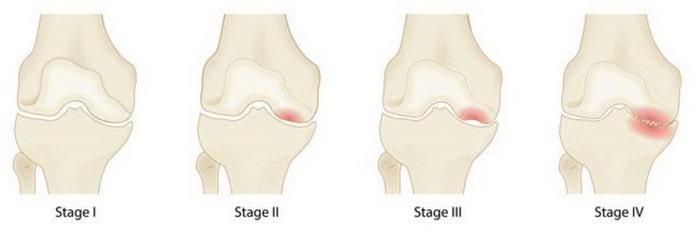
Четыре стадии асептического некроза (остеонекроза). На первой стадии серьезных изменений не наблюдается, в то время как при четвертой очевидны тяжелая форма остеоартрита и ярко выраженный коллапс коленного сустава.
Методы диагностики заболевания
Фзикальное обследование
При физикальном обследовании специалист обсуждает с пациентом особенности его самочувствия, выясняет имеющиеся жалобы, проводит тщательное обследование, а также сбор анамнеза учитывая наличие следующих признаков:
В процессе обследования лечащий врач устанавливает наиболее болезненные участки коленного сустава.
В большинстве случаев для асептического некроза характерно возникновение внезапных, не связанных с травмой, болей, проявляющихся преимущественно в ночное время суток. Также, зачастую, специалистом наблюдается скопление в суставе внутриколенной жидкости.
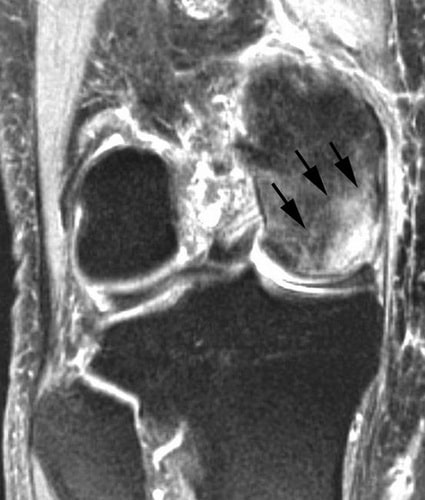
Диагностирование заболевания на ранних этапах проводится при помощи МРТ.
Виды лучевой диагностики
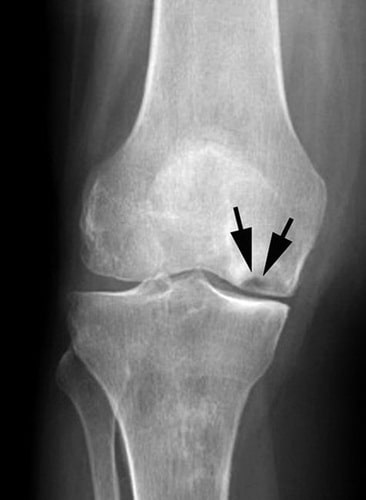
Рентгенография. Полученное при рентгенографическом исследовании изображение позволяет распознать плотные анатомические структуры, включая костные ткани. Данная методика обследования, как правило, выполняется с целью выявления, а также определения степени патологического изменения костей, характерного для последних стадий асептического некроза. Однако, при этом, обнаружить при помощи рентгенографии какие-либо изменения на начальных стадиях недуга не представляется возможным.
На снимке можно увидеть признаки асептического некроза внутреннего мыщелка бедренной кости.
Постепенно, с развитием заболевания может наблюдаться сужение суставной щели, сопряженное с травмированием хрящевой ткани сустава.
МРТ (магнитно-резонансная томография). Данная диагностическая методика позволяет обнаружить патологии, не отображаемые на рентгеновских снимках и/или не имеющие тех или иных симптомов. Благодаря такой важной особенности, МРТ считается более предпочтительным вариантом диагностирования остеонекроза.
Костная сцинтиграфия. Сцинтиграфия костной ткани (остеосцинтиграфия или ОСГ), особенностью которой является предварительная внутривенная инъекция безопасного для здоровья радиофармпрепарата (РФП), является одним из результативных вариантов диагностики остеонекроза. Данная методика позволяет увидеть и провести достаточно подробное исследование процесса поглощения и последующего накопления тканями радиоактивного препарата, сделав нужные выводы о развитии заболевания.
Тактика лечения остеонекроза
Особенность лечения остеонекроза, в первую очередь, зависит от следующих нюансов:
При этом специалисты разделяют асептический некроз на четыре стадии:
1 и 2 стадия, продолжительность которой длится до года, характеризуется видимым при МРТ образованием отечности в костной ткани, и дает высокий процент вероятности выздоровления.
3 и 4 стадии – характеризуется практически необратимыми процессами разрушения костной ткани.
Таким образом, при наличии у пациента первой и, в ряде случаев, второй стадии заболевания, могут применяться консервативные методики лечения.
Консервативное лечение
Устранение начальной формы остеонекроза по консервативной методике может включать:
Как правило, при грамотном составлении и соблюдении комплекса рекомендаций, консервативное лечение дает положительные результаты.
В случаях, когда площадь поражения сустава достаточно большая, а консервативное лечение не принесло желаемого результата, специалисты назначают малоинвазивное артроскопическое хирургическое вмешательство.
Хирургическое лечение
На сегодняшний день, существует ряд весьма эффективных методик хирургического лечения асептического некроза.
Микрофактуринг и артроскопический дебридмент. При такой методике хирургического вмешательства специалист применяет миниатюрные инструментарий и видеокамеру, позволяющие достаточно эффективно выполнить извлечение из сустава поврежденной хрящевой ткани, а также микроскопических костных фрагментов. Если же площадь поражения не значительна, врач формирует несколько отверстий (микропереломов), что позволяет запустить процессы репарации и, тем самым, нормализовать кровоснабжение на конкретном участке кости.
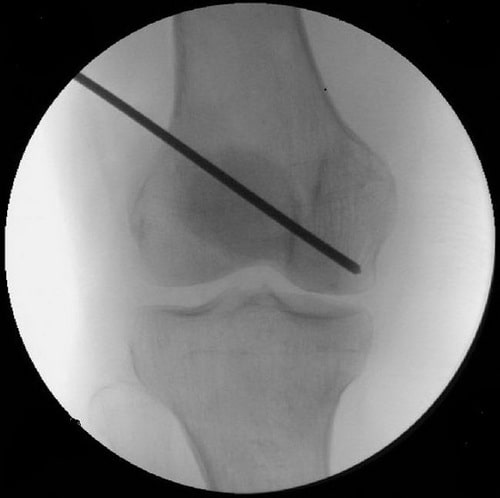
Внутренняя декомпрессия. Сутью такой операции является формирование в кости нескольких небольших, либо одного крупного канала с целью уменьшения так называемого внутрикостного давления. Такая технология обеспечивает образование новых сосудов, питающих пораженную суставную часть, устраняет костный коллапс, а также эффективным образом препятствует развитию остеоартроза.
Внутренняя декомпрессия на начальных этапах проявления остеонекроза
Остеохондропластика. Нередко внутреннюю декомпрессию сопрягают с заменой частей коленного сустава остеохондральным трансплантатом, взятым из здоровой кости, как самого пациента, так и донора. Кроме того, в последнее время, в медицине вполне успешно стали применяться и трансплантаты синтетического происхождения
Имплантация аутологичных хондроцитов (ИАХ). ИАХ, как методика, проводится в 2 этапа. Первый включает забор специалистом небольшого объема хондроцитов (хрящевых клеток), с целью последующего увеличения их объема путем культивирования в лабораторных условиях. Второй – имплантацию полученного биовещества в область пораженного недугом коленного сустава. Впоследствии, подсаженные клетки начинают разрастаться, замещая собой больные.
Остеотомия. Во время данной процедуры специалисты удаляют части бедренной или большеберцовой кости обеспечивая, тем самым, перераспределение нагрузки с больного участка, на здоровый.
Тотальное эндопротезирование (одномыщелковое). В случаях, когда остеонекроз достигает пика развития, вызывая коллапс кости, врачи рекомендуют выполнить замену коленного сустава пластиковыми, либо металлическими элементами. Это, в большинстве случаев, позволяет в некоторой степени восстановить изначальные функциональные возможности коленного сустава.
Исход заболевания
Как показывает медицинская практика, в подавляющем большинстве случаев использование той или иной из вышеперечисленных методик лечения асептического некроза обеспечивает не только купирование болевого синдрома, но и нормализацию функционирования коленного сустава. При этом, качество устранения данного недуга напрямую зависит от индивидуальной клинической картины пациента, стадии, на которой удалось диагностировать заболевание, а также правильности тактики лечения.
Стоимость услуг
Первичная консультация специалиста
Внутрисуставная инъекция препарата на основе гиалуроновой кислоты (стоимость препарата «Дьюралан» не включается)
PRP-терапия и плазмолифтинг (проводится в случае наличия травм и/или заболеваний коленного сустава)
Корригирующая остеотомия большеберцовой кости для лечения артроза
Одномыщелковое эндопротезирование коленного сустава
Перелом мыщелка большеберцовой кости
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
Перелом мыщелка большеберцовой кости — внутрисуставное повреждение ткани проксимального эпифиза, как правило, распространяется на метафиз, проявляется нарушением целостности поверхности сочленения. Основная причина — травматизация. Чаще — в 80% — выявляют перелом латерального мыщелка большеберцовой кости, на втором месте — повреждение обоих структур, перелом внутреннего мыщелка большеберцовой кости диагностируют в 10% случаев. Лечением занимаются врачи-ортопеды, в процессе реабилитации после переломов показана помощь специалиста ЛФК, массажиста, физиотерапевта и пр.
Рассказывает специалист ЦМРТ
Дата публикации: 24 Июня 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины перелома мыщелка большеберцовой кости
У бедренной кости на верхней широкой части присутствуют два мыщелка — внешний (латеральный) и внутренний (медиальный).
Основные причины переломов указанных структур
В 50% повреждения возникают в результате высокоэнергетичной травмы при дорожно-транспортных происшествиях. У возрастных пациентов предрасполагающим фактором к низкоэнергетической травмы является остеопороз — для раскалывания ослабленной кости сила воздействия минимальна.
Для осложненных переломов типично вовлечение связочного аппарата, менисков, сосудисто-нервных образований. Открытые повреждения регистрируют у 15-25% пациентов, переломы со смещением костных отломков встречаются у 40-50%. Механизм травмы коррелирует с положением, в котором находится коленный сустав в момент ее получения, направления действия силы.
Если альтерирующее воздействие приложено по вертикальной оси, диагностируют Т- и V-образные повреждения мыщелков. При отклонении голени кнаружи развивается перелом латерального мыщелка, кнутри — медиального.
Симптомы
Клинические проявления включают:
Типы переломов
В ортопедической практике чаще используют классификацию по Schatzker:
Диагностика
После сбора анамнеза и внешней оценки повреждения выполняют иммобилизацию сустава, после чего пациента транспортируют для проведения инструментального обследования. Визуализационные тесты при подозрении на посттравматическую патологию:
К какому врачу обратиться
При подозрении на перелом пациента в экстренном порядке госпитализируют в траматологическое/ортопедическое отделение стационара.
Заболевания по направлению Повреждение мыщелков бедренной кости
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Повреждение мыщелков бедренной кости возникает при прямом действии травмирующего агента. Чаще всего, такая травма возникает в результате удара по колену или падении на него. Также, перелом мыщелков происходит при падении с высоты.
Причины развития травмы
Низкоэнергетическая травма происходит при незначительном ударе или обычном падении. Основную роль тут играет нарушение структуры костной ткани, что встречается при остеопорозе или в следствие возрастных изменений.
Как распознать перелом мыщелка бедренной кости?
Внутреннее кровоизлияние приводит к выпячиванию тканей, отеку, болезненности при пальпации;
Нажатие на надколенник дает возможность почувствовать его непривычное положение и то, как он “пружинит” под давлением собравшейся внутри сустава крови;
Если произошло смещение мыщелка, это отражается на отклонении голени в сторону;
Пациент не может совершать активные движения, а пассивные вызывают резкую боль.
Диагностика патологии
Диагностика осуществляется на основе клинических данных и дополнительных методов исследования. Начинается постановка диагноза с опроса пациента и осмотра. Врач отмечает визуальные признаки переломов, характерные для повреждения мыщелков. Во время сбора анамнеза необходимо уделить должное внимание характеру полученной травмы, поэтому пациент четко должен описывать её в разговоре с врачом.
Современные методы лечения повреждения мыщелков бедренной кости
Лечения травмы мыщелка проводится в условиях стационара. Если у пациента диагностирован перелом без смещения костных фрагментов, тактика лечения заключается в следующих этапах:
Одним из важных принципов лечения является ограничение нагрузок на сустав. Пациенту рекомендуется щадящий режим, хождение с костылями в течении 2-3 месяцев с начала лечения.
Оперативное лечение требуется при некоторых видах травмы и при неэффективности консервативных методов. Операция проводится в раннем периоде после получения травмы и сопровождается наркозом.
Из суставной полости удаляют кровь и небольшие осколки. после этого происходит вправление мыщелка и устранение смещения. Для укрепления фрагмента в него вводят несколько металлических винтов. После ушивания ран на ногу накладывается гипсовая повязка от стопы до верхней части бедра.
Период восстановления после операции
Ранний послеоперационный период сопровождается рациональной антибиотикотерапией, тромбопрофилактикой, а также адекватным уходом за раной.
Наклон и подвывих надколенника, дисплазия мыщелков бедренной кости
Обычно эту косточку называют коленной чашечкой, но в медицине используют другой термин – надколенник.
Надколенник – эта маленькая, но очень важная косточка. Она расположена в передней части коленного сустава. На самом деле надколенник – эта сесамовидная кость. В медицине так называют кости, которые расположены внутри сухожилий. У человека несколько сесамовидных костей, и надколенник – самая крупная из них. Сесамовидные кости, и надколенник в частности, нужны затем, чтобы повысить эффективность тяги мышцы, увеличить ее силу, поскольку эти кости работают как блок.
Изнутри надколенник покрыт толстым слоем хряща, который нужен для того, чтобы скользить по хрящу мыщелков бедренной кости. Хрящ надколенника – самый толстый у человека – его толщина может превышать 5 миллиметров! Естественно, он толстый не просто так, а потому, что надколенник испытывает очень сильные нагрузки. Подробнее об анатомии коленного сустава и надколенника в частности вы можете узнать на нашем сайте.
Слева – колено в положении сгибания. Надколенник ложится в борозду на бедренной кости, благодаря чему он работает как блок, увеличивая эффективность тяги сухожилия четырехглавой мышцы.
Для того, чтобы работа надколенникак как блока при разгибании в коленном суставе была максимально эффективной, он должне ложиться в борозду между мыщелками бедренной кости правильно, т.е. центрированно. Если надколенник ложится в борозду неправильно, не по центру, то говорят о наклоне надколенника.
Практически всегда при проблемах в бедренно-надеколенниковом суставе надколенник смещается кнаружи, и лишь в очень редких случаях надколенник смещается кнутри. Если наклон будет небольшим, то говорят о латеральной гиперпресии (т.е. повышенном давлении надколенника на наружный мыщелок бедренной кости), или о медиальной гиперпрессии, если надколенник смещен кнутри. При большем смещении надколенника появляется подвывих, и наконец, если надколеннник полностью выходит за пределы борозды между мыщелками бедренной кости, то говорят о вывихе надколенника.
Слева направо: нормальный сустав (ширина внутренней и наружной частейц сустава одинакова), наклон надколенника или латеральная гиперпрессия (наружная щель уже, чем внутренняя), подвывих надколенника (часть надколенника вышла наружу за пределы мыщелка) и вывих (надколенник полностью сместился за пределы сустава)
Наклон и подвывих надколенника представляют собой один из вариантов его нестабильности, т.е. состояния, когда надколенник может подвывихиваться или полностью вывихиваться.
Причины
Наклон и подвывих могут быть вызваны различными факторами, чаще всего — одновременно несколькими. Среди главных причин можно выделить следующие:
У надколенника есть две связки, которые удерживают его по бокам (иногда их неазывают не связками, а удерживателями). Наружная связка тянет надколенник кнаружи и не дает ему смещаться кнутри, а внутренняя связка, наоборот, тянет надколенник кнутри и не дает ему вывихиваться кнаружи. Избыточное натяжение наружной связки, поддерживающей надколенник, или слабость внутренней связки, поддерживающей надколенник (может развиться вследствие разрыва этой связки) могут приводить к тому, что надколенник будет ложиться в борозду между мыщелками бедренной кости не центрированно, а с большим смещением кнаружи.
В норме тагя богковых связок надколенника (наружной и внутренней) сбалансирована и надколенник центрирован. При нарушении этого баланса, например, при разрыве внутренней связки, надколенник будет стремиться сместиться кнаружи за счет некомпенсированной тяги наружной связки.
Стабильность надколенника обсепечивается не только связками, но и мышцами. В частности, медиальная (внутренняя) широкая мышца бедра тянет надколенник кнутри. Эта мышца входит в состав четырехглавой мышцы бедра, состоящих из четырех головок. Если внутренняя широкая мышца бедра будет слабой, то она не будет полноценно стабилизировать надколенник и он будет смещаться кнарущи.
Х-образное или вальгусное искривление голеней (отклонение голеней наружу). Если смотреть на скелет спереди, то можно увидеть как бедро соединяется с голенью под углом, который называют углом квадрицепса или Q-углом. Размер угла Q определяется шириной таза. У женщин таз более широкий, чем у мужчин, поэтому у женщин и Q-угол больше, чем у мужчин. Кроме того, к увеличению Q-угла может приводить врожденная X-образная деформация голеней. Большой угол Q приводит к тому, что надколенник легче смещается наружу. Кроме того, при большом Q-угле легче рвется передняя крестообразная связка.
Q-угол. Нормальным считается значение 20° для женщини 15° для мужчин. Аномальный Q-угол необязательно сопровождается болью по передней поверхности коленного сустава или подвывихом надколенника, но он способствует подвывиху надколенника при сокращении четырехглавой мышцы бедра
Дисплазия мыщелков бедренной кости. Борозда между мыщелками бедренной кости должна быть достаточно глубокой, чтобы в ней удерживался надколенник. При дисплазии мыщеков бедренной кости, т.е. врожденной особенности развития костей, борозда менее глубокая и надколенник легче смещается наружу. Научные исследования показали, что у людей с дисплазией мыщелков бедренной кости глубина борозды в среднем на 7 миллиметров меньше. Существует несколько вариантов дисплазии: дисплазии обоих мыщелков, изолированная дисплазия наружного или внутреннего мыщелков, кроме того, дисплазия может быть разной интенсивности. Определить дисплазию можно по осевым рентгенограммам или на магнитно-резонансной томографии (МРТ), причем точность этих двух методов в определении дисплазии примерно одинаковая, но МРТ в отличие от рентгенограмм позволяет оценить не только кости, но и мягкие ткани (хрящ, связки и т.д.).
Переразгибание в коленном суставе и выское стояние надколенника (patella alta) приводят к тому, что надколенник тоже будет выскальзывать из борозды между мыщелками и смещаться кнаружи. При переразгибании надколенник выталкивается из борозды, а при врожденном высоком стоянии надколенника он ложится в борозду выше, где борозда сглаживается и не такая глубокая, чтобы удержать надколенник.
Ротация (кручение) голени кнутри способствует смещение надколенника кнаружи
Симптомы наклона/подвывиха надколенника
Часто помимо боли при сгибании и разгибании коленного сустава под надколенником может возникать болезненный щелчок или хруст. Эти болезненные щелчки и хруст в коленном суставе под коленной чашечкой происходят из-за неправильного скольжения надколенника в межмыщелковой борозде.
При сгибании ноги надколенник обычно скользит по межмыщелковой борозде бедренной кости, но при почти полном разгибании смещается наружу. В этот момент больные обычно ощущают «провал» в суставе, хотя истинный вывих надколенника происходит у них редко.
Наклону/подвывиху надколенника часто предшествует травма, которой повреждаются структуру, препятствующие смещению надколенника кнаружи. Например, часто хронический подвывих надколенника развивается после вывиха надколенника. Кроме того, наклон/подвывих надколенника моржет развиться как осложнение после некоторых операций на коленном суставе.
При длительно существующем наклоне/подвывихе надколенника в суставе может скапливаться жидкость (синовит), что будет проявляться отеком коленного сустава главным образом выше надколенника.
Кроме того, при вывихе надколенника может произойти травма хряща надколенника (остеохондральный перелом), что также будет способствовать равитию артроза коленного сустава.
Осмотр врача
При осмотре врач обращает внимание на н еравномерное развитие мышц-разгибателей коленного сустава. При наклоне и подвывихе надколенника часто можно увидеть атрофию и слабость медиальной широкой мышцы бедра.
Помимо этого врач при осмотре обращает внимание на все остальные факторы, способствующие развитию наклона/подвывиха надколенника: осанку и походку, высокое стояние надколенника, аномально большой Q-угол, Х-образное искривление ног, антеверсию бедренной кости, дисплазия надколенника или бедренной кости, плоскостопие и гипермобильность суставов.
Приблизительную оценку траектории движения надколенника можно провести, медленно разгибая сидящему пациенту ногу в коленном суставе. В норме надколенник должен перемещаться по прямой линии. В некоторых случаях можно заметить J-признак — траекторию движения, напоминающую перевернутую букву J, когда надколенник уходит наружу по мере разгибания сустава. При внутреннем подвывихе надколенника можно увидеть обратный J-признак за счет смещения надколенника в положении полного разгибания кнутри. Если J-признак заметен при разгибании свободно свисающих ног, то это может свидетельствовать о слабости медиальной широкой мышцы бедра, что определяет тактику лечения.
Траектория движения надколенника при разгибании колена из точки A в точку В. При наклоне/подвывихе надколенника он идет не по прямой, и загибаясь кнаружи по мере разгибания колена, что похоже на перевернутую букву J, поэтому этот симптом называют J-признаком
Для определения наклона и подвывиха надколенника врач проводит специальные тесты: при надавливании на надколеннник, при попытке сдвинуть надколенник пальцами наружу может усилиться боль и/или появиться страх, предчувствие вывиха надколенника. Кроме того, повышенная подвижность надколенника, выявляемая при этом тесте, так же будет свидетельствовать в пользу латерального наклона/подвывиха надколеника.
Так же тщательно обследуют боковые поддерживающие связки надколенника. Болезненность этих связок при пальпации часто сопутствует их перегрузке у больных с подвывихом надколенника. Болезненность в области медиального надмыщелка — так называемый признак Бассетта — характерен для травмы медиальной бедренно-надколенниковой связки.
Проба для обнаружения избыточной тяги наружной поддерживающей связки состоит в измерении наклона надколенника. Пробу проводят при расслабленном и пассивно разогнутом коленном суставе. Когда замечают, что наружный край надколенника приподнялся, внутренний край фиксируют. В норме угол между горизонтальной плоскостью и наружным краем надколенника должен составлять около 15°. При меньших значениях причиной боли в переднем отделе коленного сустава может быть избыточное натяжение латеральной поддерживающей связки; по показаниям проводят мобилизацию наружного края. При смещении надколенника наружу больной иногда, чтоб избежать боли, старается уменьшить амплитуду движений. Этот симптом с большой вероятностью свидетельствуют о гипермобильности или нестабильности надколенника.
Смещение надколенника по суставной поверхности из стороны в сторону позволяет судить о целости структур, ограничивающих его подвижность. Смещение наружу предотвращают наружная часть суставной капсулы, наружная поддерживающая связка и косая часть медиальной широкой мышцы бедра. Надколенник сдвигают рукой наружу и измеряют полученное смещение относительно нейтрального положения в четвертях от ширины надколенника. Сдвиг более чем на три четверти свидетельствует о гипермобильности, менее одной четверти при медиальном смещении — об избыточном натяжении медиальной поддерживающей связки. Описанная проба может дать ценную информацию о состоянии связочного аппарата, но при этом она относительно субъективна.
Пальпация надколенника: врач надавливает на надколенник и пытается сместить его встороны, оценивая амплитуду подвижности и интенсивность боли. На рисунке изображена проба Бассета
Страх, предчувствие вывиха надколенника. При смещении надколенника пальцами врача наружу пациент может почувствовать страх вывиха и усиление боли. Обратите внимание, как пациент пытается остановить врача. Иллюстрация Hughston JC, Walsh WM, Puddu G: Patellar subluxation and dislocation. In: Saunders monographs in clinical orthopaedics, vol 5, Philadelphia, 1984, Saunders с изменениями авторов travmaorto.ru
При выполнении большинства проб больной лежит на спине, но можно также обследовать коленный сустав в положении больного на животе. В этом случае неподвижность таза и невозможность согнуть бедро делают возможной более точную оценку гибкости суставных структур при разгибании. Кроме того, легко можно выявить антеверсию бедренной кости вперед и ротацию большеберцовой кости. Уменьшение амплитуды внутренней ротации может быть ранним признаком артроза тазобедренного сустава, что иногда вызывает и боль в колене.
Для уточнения диагноза проводят дополнительные методы исследования, самыми важными из которых являются рентгенография, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Первичное обследование бедренно-надколенникового сочленения включает рентгенографию в прямой и боковой проекциях в положении стоя. На рентгенограмме в прямой проекции можно обнаружить значительный подвывих, перелом или деформацию надколенника. Прежде чем судить о наличии подвывиха, надо убедиться, что это не ошибка укладки. Боковая рентгенограмма также может дать ценную информацию. Прежде всего она позволяет получить представление о глубине и рельефе межмыщелковой борозды. Центр ее соответствует самой задней линии, и суставные поверхности латерального и медиального мыщелков можно различить по отдельности. По этим точкам измеряют глубину борозды и выявляют дисплазию. По боковой рентгенограмме можно определить высокое или низкое стояние надколенника, рассчитать отношение длины связки надколенника к диагонали надколенника. В норме это отношение составляет 0,8—1,0; большие значения свидетельствуют о высоком стоянии надколенника, меньшие — о низком.
Дополнительную информацию о положении надколенника дает рентгенография в осевой проекции при сгибании коленных суставов под углом 20° (по Лаурину) и под углом 45° (по Мерчанту). Для уменьшения лучевой нагрузки обычно достаточно сделать снимок в одной из этих проекций. Рентгенограммы в осевой проекции очень удобны для выявления наклона и подвывиха надколенника. На этих рентгенограммах определяют два угла: наружный бедренно-надколенниковый угол и угол конгруэнтности. Первый образован линиями, проведенными через мыщелки бедра и вдоль латеральной фасетки надколенника. Обычно эти линии расходятся наружу; если они параллельны или расходятся внутрь, то это с большой вероятностью свидетельствует о наклоне надколенника. Угол конгруэнтности используют для выявления подвывиха надколенника. Для построения угла конгруэнтности сначала проводят биссектрису угла, образованного скатами мыщелков бедренной кости, а затем измеряют угол между этой биссектрисой и линией, проведенной из низшей точки ската к средней части края надколенника. В норме конгруэнтность в согнутом под углом 45° коленном суставе составляет 6 ± 11°. Надколенник при таком угле сгибания должен располагаться по центру суставной поверхности, изменение же степени конгруэнтности указывает на возможный его подвывих.
Укладка пациента для выполнения рентгенограмм по Мерчанту (A.C. Merchant)
Компьютерная томография (КТ) позволяет определить наклон и подвывих несколько точнее, чем рентгенограммы в осевой проекции, что связано с отсутствием проекционных искажений и наложения теней анатомических структур друг на друга. Кроме того, КТ можно получить при любом сгибании коленного сустава. Это особенно актуально для выявления наклона и подвывиха надколенника при практически разогнутом колене, когда надколенник лишен фиксации со стороны наружного мыщелка бедра.
Как мы уже отмечали, важным фактором развития наклона/подвывиха надколенника является положение бугристости большеберцовой кости, к которой крепится связка надколенника. Точную оценку пространственного взаимоотношения бугристости, надколенника и межмыщелковой борозды опять же можно произвести на компьютерных томограммах (КТ). Самым важным показателем на них будет индекс ТТ-TG (от английских термином tibial tuberosity и trochlear groove). Для этого измеряют расстояние между бугристостью и межмыщелковой бороздой бедренной кости, накладывая два среза в аксиальной проекции один на другой. Расстояние более 15 мм свидетельствует о подвывихе надколенника со специфичностью 95% и чувствительностью 85%.
Компьютерная томограмма. На этом рисунке наложены друг на друга два среза: на уровне межмыщелковой борозды и на уровне бугристости большеберцовой кости. Благодаря этому наложению можно измерить расстояние между бугристостью и бороздой. В норме оно арьирует от 10 до 15 мм. На этом снимке оно составляет 21 мм, что свидетельствует о подвывихе надколенника.
Магнитно-резонансную томографию (МРТ) можно использовать для подтверждения данных, полученных по КТ и рентгенограммам, но больше она подходит для диагностики состояния мягких тканей и оценки повреждений хряща. Метод хорошо зарекомендовал себя для обнаружения травм, сопряженных с вывихом надколенника: отрыва медиальной бедренно-надколенниковой связки от бедренной кости или, реже, от медиальной фасетки надколенника; выпота в суставе; зон повышенной интенсивности сигнала и повреждений косой части медиальной широкой мышцы бедра; гематом в области латерального мыщелка бедра и медиальной фасетки надколенника.
Поскольку боль в коленном суставе часто может быть из-за других причин, не связанных с положением надколенника, то МРТ используется достаточно часто.
Лечение
Консервативное лечение. Лечение наклона/подвывиха надколенника в основном консервативное, т.е. безоперационное. Основу лечения составляют физические упражнения. Силу и выносливость четырехглавой мышцы лучше всего тренировать статическими упражнениями на разгибание с небольшой амплитудой при сгибании коленного сустава на 0—30° (то есть при наименьшем соприкосновении надколенника и бедренной кости). Упражнения направлены на восстановление баланса мышц-разгибателей, особое внимание следует уделять косой части медиальной широкой мышцы бедра.
Упражнения при наклоне/подвывихе надколенника
Для дополнительной стабилизации надколенника можно использовать специальные ортопедические повязки, ортезы, бандажи, но необходимо, чтобы больной осознавал необходимость их ношения. Ортезы также улучшают архитектонику нижней конечности, особенно у больных с тенденцией к Х-образному искривлению ног, усугубляющему нестабильность надколенника.
Очень эффективно тейпирование, которое позволяет скомпенсировать смещение надколенника кнаружи и убрать боль в коленном суставе на фоне гиперпресии наружных отделов бедренно-надколенникового сочленения.
Продуманное консервативное лечение эффективно в большинстве случаев, однако в некоторых случаях оно не приносит успеха и тогда без хирургического вмешательства часто не обойтись.
Хирургическое лечение. Как и при других заболеваниях бедренно-надколенникового сочленения, сопровождающихся болью в переднем отделе коленного сустава, сначала проводят артроскопию: через прокол длиной один сантиметр в сустав вводят видеокамеру и осматривают колено изнутри. В ходе артроскопии оценивают не только бедренно-надколенниковый сустав, состояние хряща надколенника, правильность погружения надколенника в межмыщелковую борозду но и оценивают все остальные структуры коленного сустава: крестообразные связки, мениски, хрящ и т.д.
Если нет подвывиха надколенника, а есть только наклон надколенника с латеральной гиперпрессией, то проводят артроскопическую мобилизацию наружного края надколенника. Для этого рассекают всю наружную поддерживающую связку и косую часть наружной широкой мышцы.
Схема операции артроскопической мобилизации наружного края надколенника (латеральный релиз)
Прогноз
Прогноз в большинстве случаев наклона или подвывиха надколенника благоприятный. Как при правильной консервативной, так и при хирургической тактике лечения возможно полноценное восстановление и даже возвращение к спортивным занятиям после восстановления подвижности, стабильности и силы. Интенсивность нагрузок и тренировок следует увеличивать постепенно. Реабилитационный курс подбирают в соответствии с проведенной операцией. На время заживления мягких тканей и кости необходим покой.