Легочный рисунок обогащен что значит
Интерстициальное заболевание легких
Интерстициальные заболевания легких – группа болезней, поражающих легочную ткань, преимущественно хронического характера. Возникают вследствие поражения альвеолярных мешочков. При отсутствии надлежащего лечения приводят к пневмофиброзу, повреждению альвеолярных стенок, эндотелии легочных капилляров альвеолиту.
Причины возникновения
Сегодня известны три группы причин, провоцирующих возникновение и развитие интерстициальных заболеваний. К ним относятся:
Симптоматика заболевания
Поскольку речь идет сразу о группе болезней легких, единую клиническую картину сформировать нельзя. Однако для всех из них характерно постепенное нарастание симптомов. Если у пациента, например, наблюдается дыхательная недостаточность, со временем она приведет к снижению выносливости. Легкое покашливание перерастет в непрекращающийся, сухой кашель. Также на поздних стадиях практически всегда происходит посинение губ и/или ступней и опухание пальцев рук.
Диагностика и лечение
Интерстициальные заболевания легких можно обнаружить при помощи КТ-сканирования или рентгенографии. На снимке отчетливо видно затемнение легких, наличие в них единичных мелких узелков или целой сетки. В особо запущенных случаях (например, при прогрессирующем пневмофиброзе) можно наблюдать полное или частичное разрушение альвеол и формирование кистозных образований. Из-за них легкие приобретают схожесть с медовыми сотами.
После того, как заболевание обнаружено, наступает очередь анализов. Врач отправляет пациента проверить содержание кислорода в крови и протестировать работу легких. В отдельных случаях, если КТ-сканирование не дает однозначных результатов, назначается биопсия. Хирургическим путем из легкого изымается ткань для анализа.
Лечение интерстициальных заболеваний зависит от степени их развития. При относительно легких болезнях (саркоидозе, аллергическом альвеолите экзогенной этиологии) назначают кус противовоспалительных препаратов и противорубцовую терапию. При пневмофиброзе и схожих с ним заболеваниях не обойтись без кислородной терапии и продолжительной реабилитации. В особо тяжелых случаях может потребоваться трансплантация легких.
С каким бы интерстициальным заболеванием легких вы ни столкнулись, пульмонолог медицинского центра «Гармония» сможет помочь. Наша клиника оснащена современным оборудованием, которое позволяет диагностировать болезни на самых ранних стадиях. А опытный врач подберет лечение, подходящее именно вам. Поэтому, если ощущаете, что самочувствие ухудшилось, не затягивайте с визитом. Запишитесь на прием по телефону или через онлайн-форму.
Пневмония и Ковидные изменения на рентгене. В чем разница?
Поражение лёгких, пневмония, вызванные коронавирусной инфекцией, отличается от других видов поражения лёгких. Принципиальное отличие основывается на довольно простых вещах.
«Обычная» пневмония возникает из-за того, что в нижних отделах дыхательных путей (чаще на фоне гриппа или острых респираторных заболеваний) накапливается воспалительная жидкость, которая в свою очередь является благотворной средой для накопления бактерий. Сама мокрота, которая скапливается в альвеолах, препятствует нормальному дыхательному процессу. В ней селятся и начинают размножаться бактерии, которые в свою очередь начинают провоцировать воспаление отдельных сегментов лёгких.
Пневмония, вызванная коронавирусной инфекцией (COVID-19 пневмония), — это отдельный тип, при котором поражение лёгких, можно назвать особым термином «пневмонит». Это означает, что при данном поражении в патологический процесс может вовлекаться как интерстициальная ткань Легких, так и альвеолярные стенки, и близлежащие сосуды. Таким образом, воспалительные изменения могут поражать все структуры легких. Это приводит к нарушению газообмена и нормальному насыщению крови кислородом.
При пневмонии, SARS-Cov-2, вызванной возбудителем COVID-19., причиной поражения является не бактериальная инфекция, а вирусная природа заболевания. Возбудитель COVID-19, попадая в организм, затрудняет дыхательную функцию лёгких, при возникновении их поражение чаще носит не локализованный характер, а распространённый. Поражение лёгких, при этом не ограничивается отдельными участками, как при бактериальной пневмонии. Воспаление распространяется, захватывая как правило оба лёгких.
Вот основные критерии отличия:
Записаться можно по телефону (391) 205−00−48 или через личный кабинет
Компьютерная томография в диагностике обструктивных болезней легких
В работе изучены возможности спиральной компьютерной томографии (КТ) и компьютерной томографии высокого разрешения (КТВР) в диагностике хронической обструктивной заболеваний легких (ХОБЛ) и бронхиальной астмы (БА). Уточнена семиотика ХОБЛ и БА. Изучены денситометрические изменения, характерные для БА и ХОБЛ в зависимости от степени тяжести обструктивного процесса. Предложены дифференциально-диагностические критерии БА и ХОБЛ, в том числе на ранней стадии заболевания. Представлена оптимизированная методика КТ и КТВР легких у больных с ХОБЛ и БА.
В последние годы в пульмонологии большое внимание уделяется изучению обструктивных болезней легких (ОБЛ). При этом под термином ОБЛ понимаются хронические, медленно прогрессирующие заболевания, характеризующиеся необратимой или частично обратимой (при применении бронхолитиков или другого лечения) обструкцией бронхиального дерева. ОБЛ — собирательное понятие, которое объединяет группу хронических болезней дыхательной системы: хроническая обструктивная болезнь легких (ХОБЛ), эмфизема легких (ЭЛ) и бронхиальная астма (БА).
ОБЛ относятся к числу наиболее распространенных заболеваний человека. Так в США в 1995 г. ОБЛ было зарегистрировано у 14 млн. человек. В настоящее время в США около 6% мужчин и 3% женщин болеют ОБЛ. Среди лиц старше 55 лет эта цифра достигает 10%. В России по результатам подсчетов с использованием эпидемиологических маркеров проживает около 11 млн. больных ОБЛ.
В Европе смертность от ХОБЛ колеблется от 2,3 (Греция) до 41,4 (Венгрия) на 100 тыс. населения. По статистическим данным 1997 г. в России этот показатель достиг 35,3 на 100 тыс. населения (или 2,4 % всех причин смерти).
В стандартах Европейского Респираторного Общества подчеркивается, что почти 75% случаев заболевания диагностируется несвоевременно, в поздних стадиях, когда самые современные лечебные программы не позволяют затормозить неуклонное прогрессирование болезни.
Ведущее значение в диагностике ХОБЛ и БА и объективной оценке степени тяжести заболевания имеет исследование функции внешнего дыхания (ФВД). Рентгенографическое исследование органов грудной клетки стало ведущим и обязательным методом в оценке макроструктуры и топографо-анатомического состояния легких у больных ХОБЛ и БА. В тоже время, его возможности существенно ограничены на ранних этапах заболевания и субъективны в оценке. Внедрение в клиническую практику компьютерной томографии (КТ) существенно повысило информативность медицинской визуализации заболеваний легких. Однако роль КТ в лучевой диагностике ОБЛ не ясна и остается предметом дискуссии многих ученых.
Материал и методы.
Всем больным исследовали функцию внешнего дыхания. Изучение жизненной емкости легких (ЖЕЛ), объема форсированного выдоха в первую секунду (ОФВ1), индекса Тиффно, мгновенной объемной скорости при выдохе 25%, 50% и 75% (МОС25, МОС50 и МОС 75) формировало функциональный диагноз ХОБЛ (таблица № 1).
Таблица №1. Основные показатели вентиляционной функции легких
Норма
Нарушения
0,05). В тоже время томография на трех уровнях (бифуркация трахеи, выше и ниже на 5 см) существенно снижала чувствительность исследования (p 0,05).
Следует отметить полную тождественность выявленных изменений на всех уровнях и в обоих легких. Это существенно упростило протокол обработки данных, ограничивая его анализ только уровнем бифуркации трахеи.
Сегментарный анализ денситометрических изменений показал их неоднородный характер в плащевой и срединной зонах обоих легких на уровне бифуркации трахеи. Измерения ограничились контрольной группой и группой пациентов с ХОБЛ и БА легкой степени тяжести, в связи с тем, что только у данной категории больных имелись достоверные различия плотностных показателей (таблица № 5).
При обследовании лиц контрольной группы в частности было обнаружено, что воздушность срединной зоны легких примерно на 30-40 HU выше, чем плащевой. У пациентов с ХОБЛ и БА легкой степени тяжести эта разница незначительно уменьшалась до 20 HU (p>0,05).
Детализация изменений денситометрических показателей у больных с БА показала статистически недостоверное (p>0,05) повышение воздушности больше в плащевых зонах обоих легких на 20-30 HU.
У пациентов с ХОБЛ легкой степени уплотнение легочных полей определялось во всех зонах. В плащевых зонах средняя плотность повышалась по сравнению с лицами группы контроля на 45 HU. Однако указанное различие было недостоверным ввиду больших значений стандартной девиации (p>0,05). Уплотнение срединных зон было более выраженным, до 65 HU, и статистически значимым (p 0,05). Доля объемов умеренной и выраженной гиповентиляции осталась практически неизменной.
При ХОБЛ легкой степени тяжести объем нормальной легочной ткани остался прежним. В тоже время имело место статистически достоверное уменьшение объема гипервентиляции до 14,6% (p 0,05) и выраженной (p 0,05). Это свидетельствовало о преобладании пневмосклеротических изменений при длительном течении ОБЛ.
Автор статьи:
Зубанов Александр Геннадьевич
Легочная гипертензия: взгляд детского пульмонолога
Опубликовано в журнале: «ПРАКТИКА ПЕДИАТРА»; июнь; 2016; стр. 10-15.
С.Э. Дьякова, к. м. н., в. н. с. отдела хронических воспалительных и аллергических болезней легких ОСП НИКИ педиатрии им. Ю.Е. Вельтищева
ГБОУ ВПО РНИМУ им.Н.И. Пирогова Минздрава России, г. Москва
Ключевые слова: легочная гипертензия, пульмонология, дети
Keywords: pulmonary hypertension, pulmonology, children
В практике детского пульмонолога пациенты с легочной гипертензией (ЛГ) встречаются относительно нечасто: по статистике, ЛГ имеют примерно 1,9 на 1000 рождающихся ежегодно детей, а распространенность легочной артериальной гипертензии составляет 15 случаев на 1 млн человек [5, 11, 18].
Хронические заболевания легких в 80-90% случаев являются причиной формирования хронического легочного сердца и сопровождаются развитием ЛГ у 30-50% больных. При отсутствии своевременной адекватной диагностики и лечения эта патология может быстро приводить к фатальному исходу. Установлено, что декомпенсированное хроническое легочное сердце в 30-37% случаев служит причиной смерти от недостаточности кровообращения и составляет 12,6% в структуре причин летальности от сердечно-сосудистых заболеваний. Причем многие причины ЛГ у детей значительно отличаются от таковых у взрослых пациентов [3, 5].
Известно, что малый круг кровообращения состоит из сосудистых элементов, которые находятся в анатомической и функциональной взаимосвязи. Разветвленная сеть артериовенозных анастомозов соединяет терминальные артериолы с легочными венами. В норме объем кровотока, минующего капилляры, невелик. Изменения тонуса стенки анастомозов обеспечивает расширение и сужение их просвета вплоть до полного закрытия. При повышении легочного артериального давления анастомозы, обеспечивая кровоток в обход капилляров, ограничивают этим дальнейшее повышение давления и предотвращают перегрузку давлением правого желудочка (ПЖ) [3, 6].
При этом малый круг кровообращения (МКК) осуществляет депонирование крови, обеспечение питанием респираторной ткани легких, реабсорбцию альвеолярной жидкости (дренажная функция) и нейтрализацию эмболов в венозной крови (фильтрационная функция), а также отвечает за транспортировку крови и газообмен.
В зависимости от локализации сопротивления кровотоку различают прекапиллярную, капиллярную и посткапиллярную ЛГ. Прекапиллярная ЛГ характеризуется нарастанием сопротивления в артериальном отделе МКК, что обусловлено падением парциального давления кислорода в альвеолах при обструктивных заболеваниях легких, системных васкулитах и тромбоэмболических осложнениях, а также при ограничении подвижности грудной клетки при кифосколиозе, ожирении и пневмофиброзе. Капиллярная ЛГ возникает при несоответствии объема кровотока и капиллярного русла. При заболеваниях легких эта форма гипертензии часто сочетается с прекапиллярной, поэтому условно объединяется с ней. Посткапиллярная ЛГ развивается при повышении давления в левом предсердии более 20 мм рт. ст. и наблюдается при митральных пороках и левожелудочковой недостаточности. Длительное повышение давления способствует развитию необратимых органических изменений сосудистого русла МКК, которые и становятся причиной стойкой и прогрессирующей ЛГ [3, 6].
Существующие современные международные рекомендации по диагностике и лечению ЛГ, созданные в 2009 году объединенной рабочей группой Европейского кардиологического (ESC) и Европейского респираторного обществ (ERS), одобрены различными авторитетными профессиональными врачебными Ассоциациями и дополнены в 2015 году экспертами Американской кардиологической ассоциации (AHA) и Американского общества специалистов в области торакальной медицины [1, 5, 11, 18, 20].
ЛГ представляет собой патофизиологическое явление, к которому может приводить целый ряд клинических состояний, в частности, она может осложнять большинство сердечно-сосудистых заболеваний и болезней дыхательной системы. Согласно классификации ЛГ 2008 года, выделяют пять основных типов ЛГ:
1. Легочная артериальная гипертензия (включающая два подтипа: веноокклюзивная болезнь легких и/или легочный капиллярный гемангиоматоз и персистирующая ЛГ у новорожденных).
2. ЛГ вследствие патологии левых отделов сердца.
3. ЛГ вследствие болезней легких и/или гипоксии.
4. Хроническая тромбоэмболическая ЛГ и прочие варианты обструкции легочной артерии.
5. ЛГ с неясными и/или многофакторными механизмами.
У детей наиболее часто встречается легочная артериальная гипертензия и ЛГ, ассоциированная с патологией дыхательной системы и/или гипоксией [1, 5].
Среди причин ЛГ, ассоциированной с патологией дыхательной системы и/или гипоксией, основными являются хронические обструктивные заболевания легких; к более редким этиологическим факторам ЛГ этого типа в детском возрасте относятся пороки развития бронхолегочной системы, интерстициальные заболевания легких, легочная патология со смешанными обструктивно-рестриктивными нарушениями, нарушения дыхания во время сна, альвеолярная гиповентиляция, высокогорная легочная гипертензия, легочная гипертензия вследствие хронических тромботических и/или эмболических заболеваний, а также системные заболевания с поражением легких (саркоидоз, гистиоцитоз легочных клеток Лангерганса, лимфангиоматоз, васкулиты).
Принципиально в развитии ЛГ можно выделить три стадии. На первой стадии увеличенное легочное давление является единственной гемодинамической аномалией: больные не имеют отчетливых симптомов заболевания, но может отмечаться одышка при физической нагрузке. На второй стадии при уменьшении сердечного выброса появляется развернутая клиническая симптоматика в виде гипоксемии, одышки, синкопальных состояний, при этом давление в ЛА сохраняется на стабильно высоком уровне. С появлением правожелудочковой недостаточности наступает третья стадия заболевания: несмотря на стабильно высокие значения легочного давления, резко падает сердечный выброс, появляются венозный застой и периферические отеки. Продолжительность каждой стадии может быть различной; течение ЛГ может быть острым и хроническим; быстро, умеренно и медленно прогрессирующим; крайне редко встречаются случаи спонтанного регресса заболевания.
Начальные признаки ЛГ при заболеваниях легких обычно маскируются проявлениями основного заболевания (приступный период бронхиальной астмы, спонтанный пневмоторакс, выраженный плевральный выпот и т. д.). Иначе протекает ЛГ при хронических обструктивных болезнях легких: ЛГ и вызванная ею патология сердца и недостаточность кровообращения занимают первое место среди осложнений этих заболеваний, определяют жизненный прогноз пациентов и эффективность их лечения.
Основной жалобой у детей с ЛГ бывает одышка. Именно поэтому нередко первым специалистом, к кому могут обращаться пациенты с ЛГ, является пульмонолог. В дебюте заболевания одышка возникает только при физической нагрузке, по мере прогрессирования заболевания одышка появляется в покое, иногда сопровождается приступами удушья. Чем выше давление в легочной артерии, тем ярче выражена одышка.
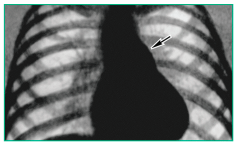
При рентгенографии органов грудной клетки у детей с ЛГ могут быть не только диагностированы заболевания легких, при которых характерна ЛГ (эмфизема легких, пневмосклероз, туберкулез, саркоидоз, пороки легких и т. д.), но и выявлены патогномоничные признаки ЛГ, такие как расширение корней легких, усиление легочного рисунка, общее или неравномерное повышение прозрачности легочных полей, интерстициальный отек, выбухание дуги ЛА по левому контуру, увеличение коэффициента Мура (процентное отношение поперечника дуги ЛА к половине диаметра грудной клетки на уровне диафрагмы (норма до 30%)), расширение нисходящей ветви правой ЛА (рис.). При этом индекс Мура и ширина правой ЛА коррелируют с высотой давления в ЛА и могут быть использованы в качестве критериев наличия и выраженности ЛГ. На ранних стадиях ЛГ до развития дилатации ПЖ размеры сердца могут не изменяться; по мере нарастания ЛГ и увеличения ПЖ на рентгенограмме грудной клетки в боковой проекции ретростернальное пространство выполняется тенью ПЖ. Еще большей информационной ценностью для верификации диагноза обладает компьютерная томография легких [1, 4, 6].
Рисунок
Повышение прозрачности легочной ткани, усиление легочного рисунка и выбухание дуги легочной артерии у ребенка 12 лет с ЛГ
При электрокардиографии ЛГ можно заподозрить по наличию признаков перегрузки и гипертрофии правых отделов сердца: отклонение электрической оси сердца вправо, перегрузка правого предсердия и правого желудочка, отрицательный зубец Т в грудных отведениях, транзиторная блокада правой ножки пучка Гиса [1, 3, 6].
Тем не менее, электрокардиография и рентгенография дают возможность лишь косвенно судить о наличии ЛГ. В течение длительного времени единственным методом исследования, позволявшим оценивать состояние правых отделов сердца, получать характеристики внутрисердечного кровотока и определять давление в правых отделах сердца и ЛА, была катетеризация правых отделов сердца и ЛА, которая на сегодняшний день продолжает использоваться для исключения кардиальных причин ЛГ (врожденные пороки сердца), определения основных параметров легочной и центральной гемодинамики, а также для подбора эффективных вазодилататоров. Однако, в силу инвазивности и высоких рисков осложнений, эта методика не может быть рекомендована для динамического наблюдения детей с ЛГ [11, 18].
Достоверно установлено, что показатели легочной гемодинамики при проведении ЭхоКГ сопоставимы с данными, полученными при катетеризации ЛА. В связи с этим всем младенцам с бронхолегочной дисплазией в анамнезе рекомендовано проведение эхокардиографического скрининга для исключения формирования ЛГ. При обследовании детей с ЛГ с помощью ЭхоКГ рекомендуется проведение теста с физической нагрузкой, который позволяет уточнять степень функциональных нарушений.
Немаловажным для дифференциальной диагностики ЛГ является определение газового состава крови, в частности, определение насыщения ее кислородом: снижение этого показателя наблюдается при сбросе крови справа налево, а также при ЛГ, сочетающейся с дыхательной недостаточностью (хронические обструктивные заболевания легких, массивная тромбоэмболия легочной артерии и т. д.) [1, 5, 11].
Исследование функции легких позволяет выявить вид и степень выраженности вентиляционных нарушений (обструктивные, рестриктивные смешанные). В целях дифференциальной диагностики, наряду со спирометрией, целесообразно проведение бодиплетизмографии и оценки диффузионной способности легких. У детей старше 6 лет для контроля переносимости нагрузок должна использоваться проба с 6-минутной ходьбой. Если ребенок относится к группе риска нарушений дыхания во сне, то в план его обследования должна включаться полисомнография.
Для верификации диагноза ЛГ в детской практике редко прибегают к открытой биопсии легких с последующим морфометрическим исследованием мелких сосудов, поскольку она сопряжена со значительными рисками и не обладает высокой информативностью в связи с неравномерным поражением сосудов легких.
Таким образом, диагностика ЛГ у детей предполагает проведение комплексного обследования с целью установления диагноза, оценки клинического класса и типа ЛГ, уровня давления в ЛА и оценки функционального и гемодинамического статуса пациентов с определением стадии заболевания.
У детей с хроническими бронхолегочными заболеваниями необходимо регулярное проведение комплексного кардиологического обследования (ЭКГ, ЭхоКГ) с целью диагностики патологии легочной гемодинамики и предупреждения формирования легочного сердца. Раннее выявление ЛГ позволяет начать своевременное лечение и предупредить развитие сердечной декомпенсации.
Основные подходы к лечению детей с ЛГ включают в себя ежедневные физические нагрузки по переносимости, что способствует улучшению качества жизни и уменьшению клинической симптоматики [16], а также профилактику инфекционных заболеваний (вакцинирование от гриппа и пневмококковой инфекции), исключение активного и пассивного курения. Наибольшее внимание должно быть уделено лечению основного заболевания, ликвидации гипоксии, снижению давления в малом круге кровообращения, профилактике дистрофической гипоксии миокарда и лечению правожелудочковой недостаточности [7].
Хотя гипоксия не является единственным этиологическим фактором ЛГ, однако развивающаяся гипоксемия у больных с хронической бронхолегочной патологией обусловливает необходимость применения кислорода в качестве терапевтического средства [21].
Тем не менее, специфической терапии ЛГ при хронической бронхолегочной патологии не разработано. В любом случае решение о назначении специфической терапии ЛГ у детей должно приниматься коллегиально, с учетом возрастных особенностей, тяжести течения и быстроты прогрессирования заболевания. В лечении больных с бронхиальной обструкцией, осложненной ЛГ, применение адреналина, норадреналина, эфедрина требует особой осторожности, так как они, помимо бронходилатирующего действия, вызывают гипертензивные реакции в малом круге кровообращения.
При неэффективности медикаментозного лечения проводится трансплантация легкого; в большинстве случаев для снижения давления в легочной артерии достаточно пересадки одного легкого. Двухлетняя выживаемость при трансплантации легкого составляет 60%, однако в отдаленные сроки у 50% больных развивается облитерирующий бронхиолит (проявление хронической реакции отторжения). На конечных стадиях высокой легочной гипертензии, особенно при сочетании с врожденными пороками сердца или кардиомиопатией, показана легочно-сердечная трансплантация; на начальных стадиях заболевания даже успешно выполненная операция не увеличивает продолжительность жизни таких больных [7].
Наибольшая эффективность лечения ЛГ у детей достигается в случае, если оно начато в ранний период болезни с применением средств, повышающих реактивность организма (лечебная физкультура, массаж, использование климатических факторов, иммуномодуляторов).
Комплексное лечение детей с ЛГ проводится непрерывно с соблюдением преемственности между стационаром, поликлиникой и санаторием-профилакторием; важность этого принципа вытекает из особенностей течения хронических бронхолегочных заболеваний, для которых и в фазе ремиссии необходима постоянная поддерживающая терапия.
Симптомы опухоли в легких — стадии и лечение
В большинстве случаев симптомы опухоли в легких, обусловленные раком, обнаруживаются при визите к доктору по причине плохого самочувствия. Однако около 5% опухолей может быть обнаружено случайно при рентгенограмме грудной клетки, проводимой согласно плановому обследованию или по какой-либо другой причине.
На ранних стадиях рака признаки опухоли в легких у детей обычно мало выражены, равно как и у взрослых. Иногда наблюдаются неопределенные симптомы общего характера, например усталость или общее недомогание, по которым сложно выявить причину. По ходу роста опухоль начинает вызывать появление симптомов, что обычно обусловлено проникновением раковых клеток в ткани легких и воздушных путей. На начальных этапах эти симптомы характеризуется неравномерным течением. Физические усилия могут провоцировать их или ухудшать.
Постепенно симптомы опухоли в легком усиливаются, увеличивается продолжительность их проявления. Отмечены случаи ложной диагностики инфекции в грудной клетке, при которых стандартное лечение антибиотиками малоэффективно, а последующее рентгенологическое обследование выявляет заболевание. Ниже перечислены наиболее важные и широко распространенные симптомы опухоли в легких, которые приведены в процессе снижения частоты встречаемости:
Многие эти симптомы вызываются патологическими состояниями или инфекциями грудной клетки, но некоторые (например, кровохарканье) являются основанием для незамедлительного обследования на предмет заболевания. Примерно у 2 пациентов из 5 среди первых признаков опухоли в легких отмечался кашель. Возникновение кашлевых проявлений может быть постоянным или переменчивым. Он зачастую начинается с обычной простуды или грудной инфекции, но продолжается задолго после ухода признаков простуды. По этой причине люди, испытывающие продолжительный кашель на протяжении нескольких недель, должны обращаться к врачу, чтобы выявить его причину.
Наиболее распространенные признаки
Кашель
Кашель вызывает стимулирование чувствительных нервных окончаний в выстилке дыхательных путей на любом участке от голосовых связок до бронхов. Кашель является рефлекторным действием, хотя его можно инициировать произвольно. При кашле давление в груди существенно повышается и внезапное отхождение воздуха при кашлевом рефлексе служит для прочистки воздушных путей и для освобождения выстилки воздушных путей от слизистого секрета.
Раздражитель, поражающий слизистую оболочку воздушных путей, воздействует на нервные окончания, что приводит к кашлю. Однако при этом кашель не может удалить первоисточник раздражения — рак, что приводит к стойким кашлевым явлениям. Любое кровотечение интенсивно раздражает выстилку бронхов и вызывает кровохарканье.
Приступы кашля отмечаются в моменты, когда раздражение усиливается и не проходит. Эти приступы могут быть настолько сильными, что могут приводить к перелому ребер, а также повреждать малые кровеносные сосуды легких. Кашель, вызываемый раком легких, не носит специфического характера, но наиболее часто он отмечается в ночное время дня или сразу после пробуждения. Со временем кашель приобретает периодический приступообразный характер на протяжении дня. Физическая нагрузка или усиление дыхания зачастую приводят к приступам кашля.
Симптомы опухоли в легких на ранних стадиях заболевания характеризуются сухим кашлем, к которому впоследствии присоединяется белесая мокрота. При развитии инфекции мокрота приобретает гнойный характер с зеленоватым или желтоватым оттенком и возможным присутствием кровохарканья. Кровохарканье обычно сопровождается наличием в мокроте прожилок крови. Однако когда происходит поражение небольшой вены, отхаркивается свежая кровь. В таких редких случаях может наблюдаться сильное кровотечение. Кровохарканье является очень важным симптомом опухоли в легких, и его нельзя игнорировать. Примерно у четверти людей, возраст которых превышает 40 лет, кровохарканье является признаком рака легких.
Дискомфорт и боль
Дискомфорт и боль являются вторым по частоте встречаемости среди начальных проявлений симптомов опухоли в легких. Они встречаются примерно у 20% пациентов. Характер болевых ощущений и дискомфорта в груди может очень сильно варьировать. Наиболее часто в описаниях симптомов фигурирует чувство наполненности и сдавленности, которое усиливается в определённых позициях, а также при глубоком дыхании или кашле.
Иногда отмечается острая локализованная боль в груди при дыхании или кашле. Это так называемая плевротическая боль, которая вызвана воспалением в выстилке легких (плевре). Опухоли, локализованные высоко в верхней части легких, могут влиять на большие нервные корешки (плечевое нервное скопление), что может приводить к нарастающим болям в верхней части груди и плече.
Инфекции и ухудшение проходимости дыхательных путей
Рост опухоли в более крупных отделах дыхательных путей легких может постепенно привести к нарушению их проходимости. Это может препятствовать нормальному отхождению мокроты из легких. В результате не отошедшая мокрота может становиться источником инфекции. В таких случаях симптомы опухоли в легких включают общее недомогание, озноб, жар, ночную потливость и потерю аппетита и веса. Может наблюдаться плохой отклик на лечение стандартными антибиотиками.
Если присутствует полная обструкция дыхательных путей, то это может повлечь одышку, кашель и повышение температуры. Характер симптомов и их степень зависят от объема поражения легких. При неполной обструкции развиваются хрипы, вызванные прохождением воздуха через блокаду. Они возрастают при глубоком дыхании, например, после физической нагрузки.
Одышка
Симптомы злокачественной опухоли легкого редко характеризуются одышкой в качестве первого проявления этого заболевания. Однако на протяжении болезни это состояние зачастую развивается. При раке легких причинами развития одышки могут быть:
Охриплость
Один из нервов, подходящих к голосовому аппарату, изгибается вниз к основанию левого легкого. Опухоль, растущая в этой части грудной клетки может повредить данный нерв, что может отрицательно сказаться на функционировании голосовых связок. Порой это приводит к слабому и охриплому голосу, а также к развитию характерного кашля с металлическим оттенком.
Распространение опухоли и ее влияние на метаболизм
Симптомы опухоли в легких могут характеризоваться общим характером проявлений (жар, озноб и общее недомогание, вызванное инфекцией). Современная медицина не до конца выявила причины общих симптомов и физических изменений, не связанных напрямую с распространением этого типа рака. Речь идет о так называемых паранеопластических синдромах. Считается, что они вызваны белками или другими соединениями, образуемыми клетками опухоли, а также последствиями метаболических изменений в организме. Эти симптомы опухоли в легких включают:
Образование вторичных очагов или метастазирование
Опухоли легкого могут распространяться в другие органы посредством лимфатической или кровеносной системы. Обычным местами распространения или метастазирования являются:
Для постановки диагноза рака легких обычно требуется проведение биопсии. Плановые обследования общих групп населения на наличие этого заболевания обычно не проводятся.
Доброкачественные опухоли легких
Симптомы опухолей легких, характеризующиеся доброкачественной природой, во многом определяются стадией заболевания. На ранних этапах они могут попросту отсутствовать. Клиническая симптоматика при доброкачественных опухолях обычно включает ателектаз, пневмонию, плевросклероз и другие проявления. При развитии осложнений возможны пневмофиброз, кровотечение, малигнизация новообразования и другие неблагоприятные последствия.