Леворотация сердца что это такое
Леворотация сердца что это такое
Синонимами этой аномалии расположения сердца являются «левокардия», «левокардия с транспозицией внутренних органов», «изолированная инверсия брюшных органов».
Расположение сердца в грудной клетке и взаимоотношение его камер и магистральных сосудов относительно друг друга нормальное. Для такого расположения сердца характерна аномалия нижней полой вены. В части случаев она располагается слева от позвоночника, на уровне печени меняет свой ход, пересекая позвоночник, и соединяется с правым предсердием. В других случаях отток крови из нижней части тела осуществляется по непарной или по полунепарной вене, впадающей в верхнюю полую вену. Внутренние органы расположены зеркально по отношению к норме: печень располагается слева, а желудок и селезенка — справа. Иногда диагностируется неполная ротация кишечника.
Врожденные пороки сердца при таком варианте расположения сердца и внутренних органов встречаются в 2/3 случаев.
При клиническом обследовании диагностируется леворасположенное сердце и обратное расположение органов брюшной полости.
На рентгенограмме в передней проекции тень сердца располагается слева, тень печени располагается под левым куполом диафрагмы, газовый пузырь желудка определяется под правым куполом. Конфигурация сердца во многом определяется типом врожденного порока сердца.
Левосформированное праворасположенное сердце
При левосформированном праворасположенном сердце, как правило, имеет место полное обратное расположение внутренних органов: левое легкое состоит из 3 долей, правое легкое — из 2 долей, зеркально изменено и трахе-обронхиальное дерево, печень располагается слева, желудок и селезенка диагностируются справа. Слева лежат также восходящая часть толстой кишки, слепая кишка и червеобразный отросток.
Клиническое обследование показывает, что границы сердечной тупости и верхушка сердца определяются справа от грудины, там же лучше выслушиваются тоны сердца, печеночная тупость диагностируется слева, желудочный тимпанит определяется слева.
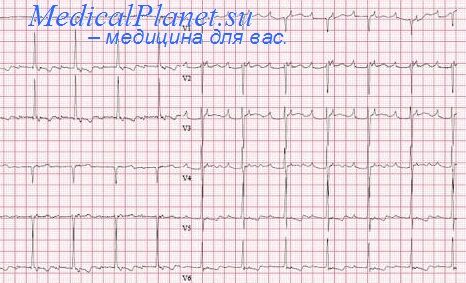
Для ЭКГ характерными особенностями являются отрицательный зубец Р в I, aVL, V5—V6 отведениях, положительный Р в II, III, VI отведениях, увеличение вольтажа желудочковых комплексов от VI до V6R и снижение вольтажа от VI до V6, а также отрицательные зубцы Т в I, aVL, V5—V6 отведениях. Форма желудочкового комплекса в I стандартном отведении имеет противоположное направление, во II стандартном отведении желудочковый комплекс соответствует нормальному III отведению, в III стандартном отведении желудочковый комплекс похож на II отведение, отведение aVL отражает отведение aVR. Отведение VI равноценно отведению V2R, отведение V3 соответствует отведению V3R, V4—V4R, V5—V5R, V6—V6R. Не изменяется желудочковый комплекс в отведении aVF.
На рентгенограмме в прямой проекции тень сердца определяется в правой половине грудной клетки и представляет собой зеркальную копию нормально расположенного сердца, правый купол диафрагмы стоит ниже, чем левый. Тень печени диагностируется под левым куполом диафрагмы, а тень газового пузыря желудка определяется под правым куполом.
Левосформированное леворасположенное сердце
Левосформированное леворасположенное сердце имеет следующие синонимы: «левокардия с транспозицией брюшных органов», «изолированная левокардия», «левоверсия сердца», «цианотическая левокардия» и др. Эта аномалия расположения встречается редко.
В данном случае сердце расположено слева. Слева же диагностируются правое предсердие и печень. Правый желудочек лежит слева кпереди от правого предсердия. Левое предсердие расположено слева, как и левый желудочек, находящийся спереди и слева по отношению к левому предсердию. Восходящая аорта диагностируется слева и кзади от легочного ствола. Верхушка сердца направлена влево, вперед и вниз.
Левосформированное леворасположенное сердце сопровождается обратным расположением внутренних органов: двухдолевым правым легким, трехдолевым левым легким, левосторонней локализацией печени и правосторонней локализацией желудка.
Практически всегда эта аномалия расположения сердца в грудной клетке сочетается с тяжелыми цианотическими врожденными пороками сердца.
Клинически определяется левостороннее положение верхушечного толчка и сердечной тупости, печеночная тупость диагностируется слева, а желудочный тимпанит — справа.
На электрокардиограмме появляются отрицательные зубцы Р в I и aVL отведениях. В прекордиальных отведениях возрастает вольтаж желудочковых комплексов от V6 до VI отведения и затем снижается к V6R отведению.
На рентгенограмме в прямой проекции определяется нормальное положение тени сердца, тень печени находится под левым куполом диафрагмы, а газовый пузырь желудка определяется под правым куполом, при этом левый купол диафрагмы находится ниже, чем правый.
Видео ЭхоКГ при обратном расположении внутренних органов у плода
Неопределенно-сформированное сердце
Синонимами неопределенно-расположенного сердца являются: «неопределенный situs сердца», «изомерия предсердий», «синдром висцеральной гетеротаксии».
При этом варианте расположения сердца нельзя определенно сказать о характере анатомического расположения сердца в грудной клетке. Такое расположение сердца часто сочетается с его различными тяжелыми врожденными пороками.
Клинически у всех детей с рождения наблюдаются выраженный цианоз, одышка. Верхушечный толчок и сердечная тупость могут определяться в правой или левой половине грудной клетки. Вдоль левого или правого края грудины обычно выслушивается систолический шум.
На электрокардиограмме зубец Р в I и aVL отведениях отрицательный или изоэлектричный, отклонения электрической оси сердца влево, нередки эктопические левопредсердные ритмы или ритмы из коронарного синуса.
На рентгенограмме брюшной полости определяется симметричное, срединное расположение тени печени. Это специфический рентгенологический симптом данной аномалии. Кроме того, у таких новорожденных диагностируется неполная ротация кишечника, включающая общую брыжейку.
Леворотация сердца что это такое
Выше была описана конфигурация комплекса QRS без явной ротации. Ниже приводятся описания изменений на ЭКГ при ротации.
1. Ротация сердца. Сердце может ротировать вокруг трех всей: переднезадней, продольной и поперечной.
Вертикальное расположение сердца. Наблюдается чаще всего при астеническом телосложении. Петля QRS направлена вниз и ротирует по часовой стрелке во фронтальной плоскости, значительная часть петли находится в положительном полуполе отведения aVF, ее начало обычно лежит в отрицательном полуполе. Это объясняет конфигурацию комплекса QRS. Если зубец QS наблюдается в отведении aVL, то зубцы Р и Г обычно отрицательны, потому что такая конфигурация представляет собой регистрацию левого внутрипредсердного потенциала.
Горизонтальное расположение сердца. Чаще всего наблюдается у тучных людей. Петля QRS направлена вверх почти до —20° и ротирует против часовой стрелки во фронтальной плоскости, большая часть летли находится в положительном полуполе отведения aVL, но начинается она в отрицательном полуполе. Эта петля является относительно закрытой. Противоположная картина наблюдается при частичном верхнепереднем геми-блоке, когда петля открыта и направлена больше вперед.
1б. Ротация вокруг продольной оси. Ротация вокруг этой оси проявляется декстроротацией (по часовой: стрелке) или леворотацией (против часовой стрелки). Прекардиальные отведения помогают диагностировать такую ротацию (в горизонтальной плоскости).
Декстроротация. Правый желудочек направлен более чем обычно, вперед и все прекардиальные отведения регистрируют данные из этого-желудочка. Векторкардиографическая петля в горизонтальной плоскости вычерчивается против часовой стрелки, ее конечная часть направлена назад и вправо (зубец S регистрируется вплоть до отведения V1). Зубец q отсутствует, потому что петля начинается непосредственно слева.
Леворотация. Если сердце ротирует против часовой стрелки, толевый желудочек повернут в сторону промежуточных прекардиальных отведений или даже в сторону правых прекардиальных отведений, что объясняет конфигурацию Rs, qR или единичных R, наблюдаемых в отведении V2 при предельной леворотации. В горизонтальной плоскости векторкардиографическая петля ротирует против часовой стрелки н направлена назад в меньшей степени, чем в норме, а конечная часть петли является левой, а не правой.
Эти рассуждения помогают объяснить различные варианты комплекса QRS в норме. Однако их лучше не применять для интерпретации измененной ЭКГ, особенно леворотацию, потому что высокие зубцы R в отведении V2—V3 чаще встречаются в некоторых случаях увеличения левого желудочка, возникающего в результате гипертрофии перегородки или увеличения обоих желудочков, но не леворотации. Недавние сообщения японских авторов, сопоставленные с двухмерной эхокардиографиеи, показали, что-леворотация может быть объяснена смещением аорты без обязательной гипертрофии левого желудочка.
Нарушения проводимости сердца
Нарушения проводимости сердца в некоторых случаях могут протекать бессимптомно и при этом обнаруживаются случайным образом во время профилактических осмотров. Однако в большинстве случаев патология имеет выраженные признаки и требует обязательного лечения.
Пройти диагностику на наличие нарушений в проводимости сердца можно в нашем центре «Клиника ABC». Мы располагаем всем необходимым для этого оборудованием и штатом квалифицированных сотрудников. Мы применяем только эффективные методы лечения с индивидуальным подходом к каждому пациенту.
Что такое проводимость сердца
Синусовый узел отвечает за возникновение и передачу импульсов к кардиомиоцитам. При этом степень проводимости зависит от способности мышечной ткани реагировать на подобные импульсы. При прохождении через различные системы и отделы сердца импульсы оказывают влияние на способность предсердий и желудочков сокращаться. Процесс необходим для проталкивания крови из сердечной мышцы в аорту и дальнейшего распределения по всему организму.
При нарушении проводимости импульсов угнетается функция желудочков, что приводит к развитию патологии. При этом патология бывает 2-х типов: нарушение проводимости левого желудочка и нарушение внутренней проводимости сердца.
Виды и степени нарушения
Заболевание подразделяется на несколько типов в зависимости от степени тяжести и характера протекания патологического процесса.
Классификация болезни основывается на нарушениях в той или иной области сердца. Наиболее распространенным является блокада пучка Гиса, являющегося средством передачи импульсов.
Однопучковые – поражение одной ветки.
Бифасцикулярная форма – нарушение желудочковой проводимости сердца наблюдается в обеих ветвях.
Трифасцикулярная – блокирование импульсов в 3-х ветвях. Является наиболее опасным состоянием и требует немедленной госпитализации.
Местные расстройства проводимости импульсов подразделяются на полную блокаду и неполную.
Классификация по характеру импульсов:
Синотриальный тип. Отмечается частичная проводимость импульсов.
Внутрипредсердная форма. Является провокатором более тяжелых и опасных состояний.
Антриовентрикулярная блокада. При данном типе происходит задержка импульса. В осложненных случаях состояние может привести к летальному исходу.
Нарушение внутрижелудчковой проводимости сердца у взрослых и детей. При данном типе болезни наблюдаются изменения в области пучка Гиса.
Синдром Вольфа-Паркинсона-Уайта. Состояние приводит к развитию наджелудочковой тахикардии.
Также заболевание подразделяется характеру локализации – пароксимальная и дистальная. По характеру протекания патология бывает постоянной и непостоянной и относится к нарушениям предсердной проводимости.
Причины заболевания
Причины болезни подразделяются на 5 основных групп.
Некардиальная группа. В свою очередь, подразделяется на несколько подгрупп: нейрогенную, гипоксическую и эндокринную.
Кардиальные или органические. Данный тип характеризуется нарушениями в проводящей системе сердца. Состояние может развиваться на фоне ишемической болезни, при миокардите, миопатии, наследственных пороков сердца или после перенесенных хирургических операций на органе.
Медикаментозная группа. Возникает в результате злоупотребление лекарственными препаратами. Процесс может принимать осложненную форму.
Установить точную причину можно только после полной диагностики. Причина и лечение нарушения внутрипредсердной проводимости устанавливаются лечащим специалистом после всех обследований.
Основные симптомы
Симптоматика болезни может различаться в зависимости от установленной формы. Однако наиболее распространенными являются следующие признаки:
головокружения, обморочные состояния;
быстрая утомляемость, общая слабость организма;
изменения в поведении – частая смена настроений, снижение когнитивных функций;
для пожилых людей характерны беспричинные падения;
изменения в пульсе.
При развитии указанных симптомов необходимо незамедлительно обратиться к специалисту.
Диагностика нарушений проводимости
Согласно международной классификации МКБ 10 заболеванию присвоен код I45.
Для подтверждения и уточнения диагноза необходимо пройти ряд диагностических процедур.
Суточное монтирование (Холтер ЭКГ). Процедура позволяет выявить взаимосвязь между заболеванием и внешними факторами.
Электрокардиограмма. Определить нарушение проводимости сердца на ЭКГ можно при проявлении различной физической активности. Исследование проводится с использованием тренажеров, беговой дорожки или при выполнении других упражнений.
Ультразвуковая диагностика. Позволяет определить структуру сердца и его тканей.
Общие исследования крови и мочи.
Биохимический анализ крови.
Определение содержания некоторых гормонов.
Для уточнения диагноза и выявления причины могут назначаться дополнительные диагностические процедуры. Своевременное посещение кардиолога помогает предотвратить риски развития тяжелых последствий и осложнений.
Процесс лечения
Схема терапии разрабатывается в индивидуальном порядке с учетом множества различных факторов – характера протекания, степени выраженности, формы заболевания. При этом специальное лечение нарушения внутрипредсердной проводимости при стабильно и долго протекающем состоянии не требуется.
Медикаментозное лечение. Лекарственные препараты подбираются согласно установленному типу болезни. Также назначаются витаминные комплексы, средства, обладающие общеукрепляющим действием.
Соблюдение диеты. Для некоторых видов нарушений показано диетическое питание, основанное на отказе от вредной и жирной пищи. При этом в рацион включают продукты питания на растительной основе.
Оперативное вмешательство. Назначается в тяжелых и опасных для здоровья и жизни пациента случаях. Хирургическое лечение нарушения внутрижелудочковой проводимости сердца проводится при отсутствии терапевтического эффекта от применения лекарственных средств. Принцип процедуры заключается в установке кардиостимулятора.
Способ лечения подбирается только после всех проведенных диагностических мероприятий.
Предостережения
При игнорировании симптоматики и отсутствии своевременного лечения нарушение проводимости сердца может приводить к различным осложнениям, вплоть до летального исхода.
внезапная остановка сердца;
функциональное нарушение работы сердца;
ухудшение протекания болезни с ярко выраженной симптоматикой;
Состояние считается потенциально опасным для жизни и здоровья пациента, поэтому при первых признаках болезни рекомендуется незамедлительно обратиться к специалисту.
Профилактические меры
Для предотвращения развития нарушений в проводящей способности сердца рекомендуется соблюдать определенные правила.
Соблюдение режимов труда и отдыха.
Необходимо придерживаться правильного питания, богатого различными полезными веществами – витаминами, макро- и микроэлементами.
Из меню рекомендуется исключить тяжелую пищу – жареное, мучное, жирное, копчености.
Избегание стрессовых ситуаций.
Полный отказ от курения и спиртных напитков.
Препараты следует принимать только по рекомендациям врача.
Прохождение профилактических осмотров у специалиста.
Полное следование правилам лечения.
Обращение к специалисту при возникновении сопутствующей заболеванию симптоматики.
Получить грамотную консультацию кардиолога и назначать эффективное лечение поможет наш центр «Клиника ABC». Наши специалисты работают с пациентами в индивидуальном порядке. Для обследований мы используем только новейшее оборудование и передовые технологии. Записаться на прием можно по предоставленным номерам телефонов.
Левокардия (Q24.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация, содержащая данные о локализации основных отделов сердца:
1. Правосформированное праворасположенное сердце (с нормальным расположением органов брюшной полости).
2. Правосформированное серединнорасположенное сердце (с нормальным расположением органов брюшной полости).
3. Правосформированное леворасположенное сердце (с обратным расположением органов брюшной полости).
4. Левосформированное праворасположенное сердце (с обратным расположением органов брюшной полости).
5. Левосформированное леворасположенное сердце (с обратным расположением органов брюшной полости).
Этиология и патогенез
Левосформированное леворасположенное сердце
Анатомия. При левосформированном леворасположенном сердце полые вены находятся медиальнее и кзади, чем в условиях левосформированного праворасположенного сердца, и соединяются с правым предсердием, которое расположено также справа.
Правое предсердие посредством трехстворчатого клапана сообщается с правым желудочком, который лежит кпереди от него. Выходной отдел правого желудочка направлен медиально, вверх, назад и дает начало легочной артерии.
Легочные вены соединяются с правосторонним левым предсердием, которое находится несколько кпереди, чем левостороннее правое предсердие. Через клапан левое предсердие сообщается с левым желудочком, лежащим спереди и слева от левого предсердия, справа и спереди от правого желудочка. Межжелудочковая перегородка ориентирована влево и кпереди. Выходной отдел левого желудочка лежит кзади от выходного отдела правого желудочка и от него отходит восходящая часть аорты, которая располагается слева и кзади от легочного ствола. Дуга и нисходящая часть аорты также локализуются справа. Верхушка сердца направлена влево, вперед и вниз.
Правосформированное леворасположенное сердце с обратным расположением органов брюшной полости
Эпидемиология
Факторы и группы риска
Факторы риска, влияющие на формирование врожденных пороков сердца у плода
Семейные факторы риска:
— наличие детей с врожденными пороками сердца (ВПС);
— наличие ВПС у отца или ближайших родственников;
— наследственные заболевания в семье.
Клиническая картина
Cимптомы, течение
Диагностика
Левосформированное леворасположенное сердце
Лечение
Прогноз
Профилактика
Профилактика возникновения врожденных пороков сердца (ВПС) очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди людей, относящихся к группе повышенного риска заболевания. К примеру, в случае, когда 3 человека, состоящие в прямом родстве, имеют ВПС, вероятность появления следующего случая составляет 65-100% и беременность не рекомендуется. Нежелателен брак между двумя людьми с ВПС. Помимо этого необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, которая может привести к развитию ВПС.
Профилактика неблагоприятного развития ВПС:
— своевременное выявление порока;
— обеспечение надлежащего ухода за ребенком с ВПС;
— определение оптимального метода коррекции порока (чаще всего, это хирургическая коррекция).
Обеспечение необходимого ухода является важной составляющей в лечении ВПС и профилактике неблагоприятного развития, так как около половины случаев смерти детей до 1-го года во многом обуславливаются недостаточно адекватным и грамотным уходом за больным ребенком.
Специальное лечение ВПС, (в том числе, кардиохирургическое) должно проводиться в наиболее оптимальные сроки, а не немедленно по выявлению порока, и не в самые ранние сроки. Исключение составляют только критические случаи угрозы жизни ребенка. Оптимальные сроки зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.
Фибрилляция предсердий: причины, симптомы, лечение
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
Фибрилляция предсердий
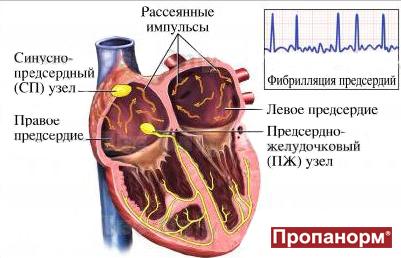
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике (J Am Coll Cardiol 2001;38:1266i-1xx).