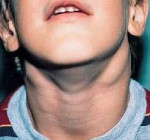
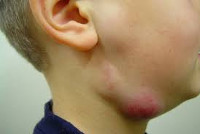
Лимфаденопатия у детей это что
Республиканская детская клиническая больница
г. Симферополь
г. Симферополь
Режимы работы:
Стационар: (круглосуточно)
Приемное отделение (круглосуточно)
Консультативно-диагностический центр
Телефоны
Приемное отделение
Колл-центр Справочной службы КДЦ( Консультативно-диагностический центр ):
Регистратура КДЦ:
Платные услуги:
Приемная главврача:
КДЦ( Консультативно-диагностический центр ):
Лимфаденопатия у детей: «подводные камни» и роковые ошибки
Что же такое лимфаденопатия у ребенка? Это увеличение лимфатических узлов в одной или нескольких областях организма вследствие какого-либо заболевания. Для чего они нужны? Лимфоузлы – это «таможня» для большой территории человеческого организма. Хотя это мелкие округлые образования размерами с фасоль или горох, тем не менее им предназначено быть первым барьером для возбудителей инфекционных заболеваний: бактерий, вирусов, грибов, простейших, препятствуя распространению инфекции вглубь тела. Поэтому лимфатические узлы располагаются поодиночке или группами, но всегда в стратегически важных местах.
Лимфаденопатия – это симптом заболевания. Какого именно? На этот вопрос ответит врач. К сожалению, не всегда этот важный симптом оценивается адекватно и своевременно. Родители должны знать, что при обнаружении одного или нескольких увеличенных лимфоузлов в одной группе нужно проконсультировать ребенка у педиатра. В большинстве случаев причиной увеличения лимфоузлов являются инфекционные процессы (вирусные, бактериальные, грибковые, протозойные), реже – аутоиммунные заболевания, болезни накопления. Однако такими причинами могут быть и злокачественные новообразования.
Среди инфекционных причин чаще всего увеличение лимфоузлов обусловливают стафилококковая или стрептококковая инфекции – тонзиллит, фарингит, скарлатина, осложненный кариес, фурункулы, заболевания верхних дыхательных путей, реже – дифтерия, туберкулез, чума. В данном случае жалобы, тщательный осмотр, сбор анамнеза, анализ реакций Манту и календаря прививок помогут определиться и назначить лечение. Нередко причиной является болезнь «кошачьей царапины», когда у ребенка спустя несколько дней, а то и 2-3 недели после нанесения ребенку царапины на руках или ногах замученным им котом, увеличиваются и становятся болезненными лимфоузлы подмышечной или паховой областей соответственно. В таком случае врач назначит адекватную антибактериальную терапию.
Из вирусных инфекций следует думать о краснухе, ветрянке, паротите, цитомегаловирусе, инфекционном мононуклеозе, ВИЧ-инфекции. Для диагностики этих состояний будут иметь значение повышение температуры тела, сыпь на коже и слизистых, боль при открывании рта, одутловатость лица, храп по ночам, гнойная ангина, наличие контактов с больными накануне.
Однако при этом многообразии причин врач, проявляющий онконастороженность, выделит группу пациентов с подозрением на злокачественную опухоль или заболевание крови и направит ребенка к онкогематологу на консультацию.
При лечении онкологического заболевания ранняя диагностика — это важнейший шаг на пути к выздоровлению. Лечение больного на первой стадии является самым перспективным и самым дешевым. К сожалению, многие люди убеждены, что у детей практически не встречаются злокачественные опухоли. Однако это не так. Являясь, к счастью, достаточно редким заболеванием, среди причин смертности детей в возрасте до 15 лет злокачественные опухоли занимают после травм второе место. Как показывают данные статистических исследований, ежегодно из 100 тысяч детей этого возраста у 14-15 выявляются злокачественные новообразования.
К симптомам, которые должны насторожить у ребенка с лимфаденопатией, относятся значительное похудание за короткое время, стойкое снижение аппетита, боли в костях, повышенная утомляемость (ребенок быстрее, чем обычно, утомляется, забывая даже о самых любимых играх), вялость, бледность кожи, синяки на теле без очевидных травм, кровоизлияния в слизистые оболочки, необъяснимые подъемы температуры тела.
Но несмотря на наличие или отсутствие этих симптомов у ребенка, родители должны понимать, что до выяснения причин нельзя греть лимфоузлы, проводить какие-либо физиопроцедуры (электрофорез, аппликации и др.), смазывать чем-либо. Любые физиопроцедуры на область лимфоузлов противопоказаны, так как способны усугубить процесс, спровоцировав быструю прогрессию и снизив таким образом шансы на выздоровление при еще более затратном лечении. Известны случаи, когда такие ошибки становились фатальными.
Таким образом, в своевременной диагностике и начале лечения внимательность и благоразумие родителей играет огромную роль. Кто, как не родители, смогут вовремя заметить изменения в состоянии своего ребенка — и вовремя обратиться к специалистам, не наделав по дороге ошибок? Как писал американский ученый-онколог Чарльз Камерон: «Не будьте ни слишком беспечны относительно возможности заболевания раком у детей, ни слишком обеспокоены. Но будьте начеку!»
Лимфаденопатия у детей: ключевые моменты диагностики
21.03.2016
Лимфаденопатия у детей: ключевые моменты диагностики
Пересада Лариса Анатолиевна, детский гематолог, кандидат медицинских наук ведет прием в:
Детская клиника на Левом берегу, Киев, ул. Драгоманова, 21-А
Лимфаденопатия – это состояние гиперплазии (увеличения) лимфоузлов. Этот термин является предварительным диагнозом, требующим дальнейшего уточнения при клинико-лабораторном обследовании и наблюдении в динамике.
Основные причины гиперплазии лимфоузлов у детей можно объединить в следующие группы:
В процессе дифференциальной диагностики принципиально важным является для врача ответить на ряд вопросов. Являются ли лимфоузлы реально увеличенными? Идет речь о локализованной или генерализованной гиперплазии лимфоузлов? Прогрессирует ли процесс с течением времени? Есть ли данные в пользу инфекционной этиологии? Есть ли подозрение на злокачественный процесс? Например, по локализации лимфоузлов – надключичные всегда дают основания для подозрения злокачественной этиологии. Наиболее частой задачей в педиатрической практике является необходимость отличить инфекционную от злокачественной природы гиперплазии лимфоузлов. Для этого существует определенный ступенчатый алгоритм, так как отличить возрастную норму постинфекционного состояния лимфоузлов клинически не во всех случаях возможно.
Итак, признаки типичных физиологичексих лимфоузлов в возрасте до 10 лет: пальпаторно определяемы в шейной, подчелюстной, паховой областях, размер менее 1 см (подчелюстные менее 2 см), консистенция мягко-эластичная, подвижные, безболезненные.
У детей инфекционная этиология лимфаденопатии обнаруживается в большинстве случаев. При этом как локальная инфекция, так и системный инфекционный процесс могут приводить к увеличению лимфоузлов.
Признаки, указывающие на инфекционную природу состояния:
Первичной оценке, как уже упоминалось, подлежит выявление локализации увеличенных лимфоузлов. Важно определить, гиперплазированы лимфоузлы одной группы или процесс распространенный. У детей наиболее часто вовлечена зона шеи. При этом билатеральное (двухстороннее) поражение лимфоузлов шеи характерно преимущественно для вирусной этиологии (аденовирус, цитомегаловирус, Эпштейн-Барр вирус, герпес-вирус 6 типа, ВИЧ), а также подобная картина может возникать при стрептококковой ангине. Острое одностороннее поражение лимфоузлов в области шеи преимущественно характерно для стафилококковой природы заболевания, при этом входные ворота инфекции – миндалины.
Подострое (хроническое) течение болезни встречается, например, при болезни кошачей царапины, атипичных микобактериях, туляремии (о которой редко, кто вспоминает, однако факты регистрации данного заболевания в настоящее время в Европе есть).
Вспомогательными для диагностики являются гемограмма (общий анализ крови) + СОЭ, определение С-реактивного белка, а также УЗИ лимфоузлов. Как анализы крови, так и УЗИ-картина, имеют свои особенности при воспалительном процессе.
Одной из ступеней алгоритма дифференциальной диагностики является назначение антибактериальной терапии, обоснованное и целесообразное при гиперплазии шейной группы лимфоузлов. При инфекционной этиологии несомненный эффект наступает в течение 10-14 дней. Эта ситуация трактуется как лимфаденит.
Средний период наблюдения, как правило, длится 2 недели. Этого времени достаточно, чтобы определить, имеет ли место регрессия, остается ли состояние без изменений либо заболевание прогрессирует.
Если самостоятельной или после антибактериальной терапии положительной динамики не наступает либо изначально трудно объяснить гиперплазию лимфоузлов чѐткой инфекционной причиной, алгоритм предусматривает расширение диагностических мероприятий. Сюда относятся:
Здесь представлена ориентировочная схема диагностики, которая подлежит коррекции в каждом конкретном случае.
Особое внимание вызывают лимфоузлы более 1,5 см в диаметре, плотные при пальпации, особенно, если им сопутствует так называемая В-симптоматика. Здесь следует пояснить, что к В-симптомам относятся: а) профузный ночной пот, б) повышение температуры более 38°C, в) снижение массы тела на 10% и более в течение 6 мес. Такие симптомы могут регистрироваться при туберкулѐзе, СПИДе, инвазивных кишечных заболеваниях (амѐбиаз, например), лимфоме Ходжкина. Как правило, в таких ситуациях для наблюдения нет времени, а целесообразно проведение открытой биопсии лимфоузла с диагностической целью.
Кроме этого, есть случаи, когда гиперплазии лимфоузлов сопутствуют изменения в анализе крови – анемия и тромбоцитопения. Если аутоиммунные заболевания и врожденные иммунные дефекты исключены, необходимо проведение пункции костного мозга с диагностической целью.
В обзоре приведены далеко не все, но наиболее частые причины лимфаденопатии. Важно также помнить, что знания и клинический опыт врача порой важнее педантичного выполнения схем, и диагностика у каждого пациента может иметь индивидуальные особенности.
По материалам немецкого общества педиатрической онкологии и гематологии:
Увеличение лимфатических узлов у детей
Содержание статьи
Лимфатические узлы в норме имеют овальную форму, малый диаметр (несколько мм), внешнюю капсулу из соединительной ткани. Располагаются в разных частях тела группами. В зонах паха, шеи, подмышек узлы находятся неглубоко под кожей. Обычно к возрасту 1 года родители могут прощупать их и оценить размеры, плотность.
Общие сведения
Органы лимфатической системы выполняют защитную роль в организме человека. Они служат барьером на пути вирусов, бактерий, а также отфильтровывают вредные вещества. Всего в организме взрослого человека присутствует более 450 лимфоузлов, а их максимальное количество формируется к 10-ти годам.
Лимфоузлы соединены лимфатическими сосудами – по ним циркулирует лимфа (жидкость с высоким содержание лимфоцитов, или «белых кровяных телец»). Вырабатываясь в костном мозге, лимфоциты циркулируют по организму, проходя сначала селезенку, затем лимфоузлы. Благодаря этому они получают способность вырабатывать антитела для уничтожения микробов. Источник:
А.Г. Румянцев, профессор, В.М. Чернов, профессор, В.М. Делягин, профессор
Синдром увеличенных лимфатических узлов как педиатрическая проблема
Практическая медицина, 2007, №5 (24), с.12-15
Когда в организм попадает инфекция, совершается своеобразная «атака» на нее, вследствие чего лимфоузлы могут увеличиваться (в этот период они активнее продуцируют антитела). После выздоровления узлы принимают нормальные размеры. Если их диаметр и плотность не возвращаются к первоначальному состоянию, ребенка необходимо показать врачу.
Как правильно оценить размеры лимфоузлов?
Родители должны аккуратно прощупать узлы. Иногда увеличение настолько сильное, что это заметно внешне. Также при воспалительных процессах в лимфоузлах (лимфадените) дети ощущают боль, поэтому самостоятельно указывают на проблемный участок. Прощупывать лимфоузлы не рекомендуется более двух раз в день, чтобы не спровоцировать ухудшение состояния.
Показатели нормы лимфатических узлов:
Причины увеличения и основные группы лимфоузлов