Лучше боль в мышцах чем алкоголь
Дмитрий Валерьевич Шевцов
Если ты не можешь снять колпачок с ручки, обильно при этом не вспотев… Если ты боишься, что при ходьбе с зонтиком в ветреную погоду тебя поднимет в воздух и закружит как березовый лист… Если одежда младшей сестры выглядит на тебе лучше, чем на ней. Хватит это терпеть! Пора брать себя в руки и начать работать над собой. Первым шагом для тебя будет прочитать это интервью. Тренер по пауэрлифтингу Дмитрий Валерьевич Шевцов поделится с тобой ценными советами, опытом и покажет, что сильным может стать кто угодно, даже такой дохляк, как ты, главное — поставить цель!
— Дмитрий Валерьевич, здравствуйте. Скорее всего, не все наши читатели знают, что такое пауэрлифтинг, расскажите пожалуйста про этот вид спорта?
— Здравствуйте. Пауэрлифтинг — это занятие силовыми нагрузками для развития силы. В него входит три основных упражнения: присед, жим лежа и становая тяга. Он кардинально отличается от классической тяжелой атлетики где присутствуют только два упражнения — толчок и рывок. Можно сказать, что пауэрлифтинг это самостоятельный вид спорта, хотя он и относится к тяжелой атлетике.
— Получается, что в паэрлифтинге задействованы все группы мышц?
— А можно ли воздействовать только на одну группу мышц?
— Если тренировать только одну группу мышц, будет какой-то результат, но он будет небольшой. Вот, к примеру, нужно убрать живот. Можно качать только пресс, а можно задействовать весь организм, так результат можно будет достичь гораздо быстрее.
— Насколько важна ли разминка перед тренировками?
— Разминка – это самое основное, мы разогремаем, подготавливаем наш организм к нагрузкам. Если не сделать разминку, то можно мгновенно получить травму и вместо тренировок заниматься ее лечением.
— Когда риск получить травму выше?
— Все зависит от уровня спортсмена. В следствие повышения уровня мастерства, растет и количество нагрузок, оно приближается к максимальным, увеличивается и риск получения травм.
— Пауэрлифтинг – самый травмоопасный вид спорта?
— Нет. Я считаю, что самый травмоопасный — это тяжелая атлетика.
— Что нужно учитывать при подходе к тренировкам? Как выбирать тренера?
— Нужно учитывать разные факторы: анатомию, физиологию, режим дня, питание. Все мы разные, к каждому нужен индивидуальный подход. В этом должен разбираться тренер, плюс знать ЛФК, биомеханику, гигиену. Есть великие спортсмены, которые становятся тренерами, но никак не могут достичь результатов своих воспитанников. А есть не спортсмены, но у которых умная голова, могут воспитать великих, здесь нужны знания, опыт, понимание и любовь к своему делу. И так везде, в любой профессии, будь ты медиком или преподавателем. Необходимо заниматься самообразованием.
— А какой самый эффективный способ тренировок?
— Не спешить. На первых тренировках ставится техника, нарабатывается база, только так можно получить результаты. Приходя в зал, нужно четко осознавать, зачем ты пришел – убрать лишний вес, набрать мускулатуру или поучаствовать на соревнованиях. От этого будет зависеть план тренировок: количество повторений, время отдыха, да и сами тренировки будут кардинально отличаться.
— Кто может заниматься пауэрлифтингом?
— Пауэрлифтингом могут заниматься все, не смотря на возраст и пол. Паурлифтинг, это не только физическая сила, это гармоничность и красота организма, ну и, конечно, здоровье. Так же его можно назвать видом отдыха, как йога или медитация.
— Когда долго занимаешься «железом», что происходит с организмом со временем? Можно ли и нужно поддерживать форму?
— Если заниматься одной штангой, организм затвердевает. Помимо штанги нужно активно заниматься физической культурой, активным отдыхом, подвижными играми: баскетболом, волейболом, футболом, теннисом, плаваньем. Всестороннее развитие организма будет только на пользу.
— Много ли человек посещают ваши занятия?
— Количество постоянно меняется. Все зависит от сезона, потому, что много студентов занимаются как правило в учебный период. В общей сложности примерно от 20 до 40 человек.
— Вы сейчас готовите кого-нибудь на соревнования?
— Конечно. Вот недавно у меня ребята съездили на кубок России и стали победителями и призерами, теперь готовимся на чемпионат Европы по жиму штанги лежа во Франции, в Люксембурге. После кубка России идет чемпионат России, который будет проходить в январе в Екатеринбурге во Дворце игровых видов спорта.
— На сборы выезжаете?
— Раньше выезжали, а сейчас, из-за нехватки финансирования, мы забыли, что это такое. А так – очень хочется.
— Кто финансирует занятия пауэрлифтингом в городе?
— Финансирование проводил трубный завод, но сейчас, увы, таких средств не выделяется.
— Администрация города как-то поддерживает?
— У нас есть городское управление физической культуры и спорта, которое ответственно за проведение соревнований, за выезды, но видов спорта много, соревнований много, а денег не хватает. Если спортсмен выигрывает городские соревнования, нужны деньги для выступления на области, после области идет федеральный округ, дальше кубок, от кубка к чемпионату, с чемпионата на Европу, с Европы на мировое первенство. На каждом этапе нужны деньги, а они не всегда есть. У спортсмена идет прогресс тогда, когда он с кем-то соревнуется, делится опытом, а если такой возможности нет, то и развиваться он не будет.
— На каком сейчас уровне находятся наши спортсмены?
— Тут я смело могу сказать, что у мы занимаем лидирующие позиции на чемпионате Европы и Мира. Самые сильные спортсмены по пауэрлифтингу – это российские.
— Насколько затратный вид спорта пауэрлифтинг?
— Главный минус пауэрлифтинга в том, что это весьма затратный вид спорта. Оборудование к нему – это не футбольный мяч, не баскетбольная сетка. Да, оно прослужит долго, но, чтобы купить его, нужны хорошие вложения.
— А у спорта в целом какие плюсы и минусы?
— Основной плюс — это здоровье. Сейчас в политике идет повышение пенсионного возраста,и многие протестуют, потому что боятся не дожить. Но спортсменов это нисколько не беспокоит, потому что пока ты ведешь здоровый образ жизни (режим дня, сбалансированное питание, поддержание тонуса в организме), а не сидишь на лавочке и пьешь пиво с сигаретой в зубах, ты и проживешь намного дольше. Минусы спорта – это, конечно же, травмы.
— А конфликты в спорте относятся к минусам? Или зависть от того, что один спортсмен выступает лучше другого?
— Конфликты идут от плохого судейства, а в спорте очень важна честность. Зависти вообще быть не должно! Только если хорошая зависть. Должна быть мотивация.
— Допинг относится к плюсам или минусам?
— Есть какие-то исключения в этой системе?
— Для русских мало, для всех остальных пожалуйста. Русские ведь непобедимые (улыбается). Мы можем все.
— Ну и напоследок, скажите ваш девиз.
— Спасибо за интервью и успехов вам и вашим спотстменам!
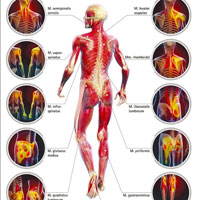
Боли в мышцах
Мышечные боли (миалгии) встречаются, чаще всего, в области плеч и шеи в спине. Около 75 процентов взрослых в Европе страдают от болей в спине, так или иначе имеющей мышечный генез. Мышцы подразделяются на скелетные и гладкие. Скелетные мышцы включают мышцы, которые обеспечивают движения человека и связывают костные структуры. Довольно часто боль бывает обусловлена не скелетной мускулатурой, а гладкими мышцами (например, проблемы в гладкой мышце сердца могут быть источником болей в грудной клетке). Гладкие мышцы располагаются в стенках полых органов организма, таких как желудок, мочевой пузырь и кровеносные сосуды и играют большую роль в нормальной функции органов. Сердечная мышца, которая образует сердце, отвечает за перекачивание крови по всему телу.
Мышцы реагируют на команды из мозга и нервной системы или других стимулов, например, рефлекторно, когда проводится неврологическое обследование с помощью молоточка. Мышцы сокращаются при стимуляции и расслабляются после сокращения. Мышцы могут стать источником болей из-за различных заболеваний и состояний, в том числе инфекций, травм, аутоиммунных заболеваний, неврологических и мышечных заболеваний, злокачественных опухолей (рака) и даже после приема некоторых лекарств. Мышечные боли могут также задействовать связки, сухожилия и фасции, которые являются мягкими тканями, которые соединяют мышцы, кости и органы.
Человек может почувствовать мышечную боль в определенных мышцах тела, таких как мышцы спины или мышцы ног или боль может быть диффузной во всех мышцах, например при гриппе. У пациента во время приступа стенокардии загрудинная боль обусловлена проблемами в миокарде. Менструальные боли представляют собой боли, обусловленные гладкомышечной мускулатурой матки. Временные скелетные мышечные боли часто появляются вследствие напряжения мышц из-за неловкого движения или чрезмерных нагрузок. Такой тип болей часто затрагивает одну или несколько мышц и, как правило, боль бывает острой и интенсивной. Воздержание от деятельности, вызвавшей боль, отдых, холод местно и противовоспалительные препараты обычно помогают снизить боли, связанные с чрезмерной нагрузкой на мышцы. Мышечные боли могут быть вызваны серьезными заболеваниями, такими как фибромиалгия, инфекции или дерматомиозит.
Мышечные боли могут быть симптомом серьезного заболевания, такого как разрыв мышцы или инфекции. Поэтому, необходимо немедленно обратиться за медицинской помощью, если мышечная боль носит постоянный характер или нарастает.
Симптомы
Боли в мышцах могут возникнуть наряду с другими симптомами, которые варьируют в зависимости от основного заболевания. Например, мышечные боли, которые обусловлены травмой, могут сопровождаться синяками и отеками в области травмы. Дополнительные симптомы, которые могут сопровождать мышечную боль включают в себя:
Серьезные симптомы, которые могут указывать на опасное для жизни состояние
В некоторых случаях, мышечная боль может возникать в ассоциации с другими симптомами, которые могут указывать на серьезные или опасные для жизни состояния, такие как сердечный приступ (инфаркт) или менингит. Необходимо срочно обратиться к врачу, если, есть какие-либо из этих симптомов:
Причина болей
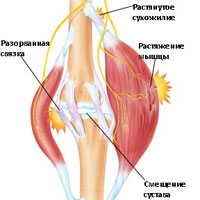
Скелетная мышечная боль, чаще всего, вызвана прямой травмой или травмой в результате растяжения мышц или надрыва мышц. Мышечное напряжение возникает в том случае, когда происходит повреждение нескольких мышечных волокон, в то время как при разрыве мышцы, происходит разрыв большого количества мышечных волокон. Разрыв (надрыв) сухожилия также может привести к появлению болей в мышцах. Мышцы и сухожилия имеют способность к регенерации, но при сильном разрыве мышцы или сухожилия требуется уже оперативное восстановление целостности поврежденных структур. Мышечные боли могут быть вызваны судорогами, возникающими вследствие перегрузок или ненормальной нервной импульсации, которая приводит к избыточному сокращению мышц. В некоторых случаях мышечные боли могут быть симптомом серьезных или угрожающих жизни состояний, таких как инфаркт, менингит, или рак.
Травматические причины боли в мышцах
Мышечные боли могут быть связаны с любой травмой, включая:
Нервно-мышечные заболевания и состояния
Другие возможные причины боли в мышцах
Мышечная боль может быть вызвана множеством других заболеваний и состояний, в том числе:
Лекарства и вещества, которые могут вызывать боль в мышцах, включают в себя:
Вопросы, которые помогают выяснить причину болей в мышцах, включают:
Потенциальные осложнения мышечных болей
Осложнения, связанные с мышечной болью, зависят от основного заболевания или состояния. Например, мышечная боль, связанная с фибромиалгией или дегенеративным заболеванием, может привести к снижению двигательной активности и связанных с этим осложнений. Многие скелетные мышечные боли, тем не менее, хорошо поддаются лечению. Однако если боль в мышцах длительная и связана с системным заболеванием, то это может привести к следующим осложнениям, включая такие как:
Диагностика
Диагностика мышечной боли (миалгии), прежде всего, основана на истории заболевания и симптоматике. Большинство болей мышц связаны с напряжением мышц (например, вследствие неправильной позы или малоподвижного образа жизни) или травмами (например, растяжения, ушибы или болезненность мышц при занятиях спортом). Инструментальные методы исследования, такие как УЗИ или рентген, КТ, МРТ, помогают подтвердить, или дифференцировать причину болей в мышцах.
История болезни (анамнез).
Врача будет интересовать тип болей, локализация болей и интенсивность мышечных болей. Эта информация может быть ключевой для выяснения причин болей в ногах. Очень важна информация о наличии травм мышц, наличие синяков, факторов, которые приводят к усилению или снижению болей в мышцах или же боли носят стойкий характер, например при грыже диска, время появление болей (днем или ночью).
Осмотр. Осмотр врача позволяет определить наличие болевых участков, наличие участков изменения цвета кожи, объем движений в мышцах или суставах, мышечную силу, наличие локальной болезненности в области сухожилий или определение триггерных точек (например, при фибромиалгии). Кроме того, важное значение имеет рефлекторная активность, чувствительность и другие неврологические тесты, что позволяет обнаружить наличие неврологических нарушений. Время появления болей в мышцах также актуально, как, например, при остеопорозе или болезни Бехтерева. Злоупотребление алкоголем или наркотиками может быть возможной причиной болей в мышцах и информация об этом имеет значение для выяснения причин болей в мышцах. Некоторые медикаменты также могут иметь побочное действие боли в мышцах.
Лабораторные методы исследования.
Анализы крови позволяют определить наличие воспалительного процесса или инфекций, аутоиммунных процессов; биохимические анализы позволяют определить нарушения функций внутренних органов (например, печени или почек).
Ультразвуковое исследование (УЗИ). Этот метод исследования позволяет визуализировать наличие воспаления мышц (миозит), разрывы мышц, сухожилий.
Такие методы исследования, как КТ или МРТ необходимы для визуализации проблем в глубоких мышцах, где УЗИ исследование малоинформативно или же при необходимости визуализации неврологических состояний или травматических повреждений. Электрофизиологические методы исследования (ЭМГ или ЭНМГ) позволяют определить наличие воспалительных или дегенеративных заболеваний мышц или нарушение проводимости по нервам вследствие компрессии нервных корешков или других неврологических заболеваний.
Биопсия мышц, как правило, применяется в качестве последнего шага для диагностики мышечных заболеваний, и только в том случае, если есть четкие признаки таких заболеваний.
Лечение
Лечение мышечной боли зависит от причины появления этого симптома. Поэтому, самым важным фактором, определяющим тактику лечения, является постановка точного диагноза. Например, если боли в мышцах обусловлены приемом определенных препаратов, то в таких случаях бывает достаточно прекратить прием этих лекарств или заменить их на другие медикаменты. Медикаментозное лечение при болях в мышцах может включать как препараты НПВС или анальгетики, так и даже опиаты.
Острая боль в мышцах
При острых мышечных болях, возникших после травмы, необходимо обеспечение покоя и разгрузка, в некоторых случаях иммобилизация. Кроме того, хороший эффект в таких случаях дает местное охлаждение с помощью льда, обернутого в полотенце, что позволяет уменьшить отек, воспаление, боль. Кроме того, необходимо прекратить нагрузки, которые привели к мышечной боли. Для лечения мышечных травм требуется достаточно много времени, так как раннее восстановление обычных нагрузок может привести к хронизации болевого синдрома и избыточному рубцеванию мышечной ткани, а в тяжелых случаях к развитию оссифицирующего миозита.
Хронические боли в мышцах
Лечение хронических болей может включать в себя применение тепловых процедур, а также других методов лечения, таких как:
Систематические упражнения (ЛФК) особенно актуальны, когда причиной хронических болей являются дегенеративные заболевания позвоночника, такие как остеохондроз, спондилез, грыжа диска.
Хирургические методы лечения применяются при тяжелых травматических повреждениях мышц или при наличии компрессии нервных корешков.
Профилактика мышечных болей заключается в следующих правилах: ведение здорового образа жизни, достаточная физическая нагрузка, сбалансированное питание, правильная эргономика рабочего места, исключение злоупотребления алкоголем, курения.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Скелетно-мышечные боли
Рассмотрена проблема терапии миофасциальных болей и возможности применения высокодозированного инъекционного препарата нейротропных витаминов группы В у пациентов со скелетно-мышечными болями. Препарат оказывает нейротропное и обезболивающее действие.
The problem of myofascial pains therapy was considered, as well as the possibilities of application of high-dosed injection preparation of neurotropic B vitamins in patients suffering from skeletal-muscular pains. The preparation has a neurotropic and analgesic effect.
Скелетно-мышечные боли (СМБ) чрезвычайно распространены и составляют примерно треть от всех острых и хронических болевых синдромов. Их локализация очень разнообразна, но наиболее излюбленными местами являются поясничный и крестцовый отделы позвоночника, голени, надплечья и шея. При этом у половины пациентов со СМБ боли возникают сразу в нескольких областях одновременно [1]. СМБ могут возникнуть в любом возрасте, как у пожилых, так и у молодых, трудоспособных людей, нередко встречаются среди студентов и школьников. Страдающие болями пациенты испытывают постоянные ограничения двигательной активности, что резко снижает качество их жизни, ухудшается профессиональная и бытовая деятельность. Таким образом, боль является не только медицинской, но и социальной проблемой.
СМБ (миофасциальная) возникает вследствие дисфункции скелетной (поперечно-полосатой) мышечной ткани, связанной с перегрузкой мышцы и мышечным спазмом. Причины, лежащие в основе возникновения этого мышечного спазма, могут быть самыми разнообразными. Мышцы откликаются напряжением на любую патологическую импульсацию, являясь неспецифическим индикатором патологического процесса, поэтому миофасциальные боли так распространены. Данный тип болей может быть связан не только с патологией позвоночных сегментов или внепозвоночных структур (суставов, связочного аппарата и др.), но и с патологией внутренних органов. Последнее должно вызывать особую настороженность. Практически любая соматическая патология может сопровождаться миофасциальным болевым синдромом, т. к. болевые импульсы от пораженного органа приводят к защитному напряжению окружающих его мышц. Поэтому выявление причин возникновения миофасциальных болей всегда требует детального анализа: жалоб, анамнеза жизни и заболеваний пациента, данных общесоматического, неврологического, ортопедического и психического статуса. Только при исключении тяжелой соматической патологии, такой как опухоли и метастазы, абсцессы, инфекционные и прочие заболевания, можно говорить о «доброкачественных» СМБ.
Предпосылкой к развитию таких СМБ являются функциональные нарушения в опорно-двигательной системе и срыв компенсации естественных возрастных процессов старения. К факторам риска развития СМБ относят [1]:
Для СМБ характерны как острые, так и хронические болевые синдромы. Первично возникающая боль обычно бывает острой, резкой, интенсивной, она проходит при устранении раздражителя и восстановлении поврежденной ткани или органа. Эта боль выполняет защитную функцию, предупреждает организм об опасности и обеспечивает активацию систем, направленных на устранение повреждающего фактора. Однако боль не всегда возникает в ответ на повреждение: часто оно уже устранено, а боль остается, являясь уже не защитным, а повреждающим фактором в организме. Компонент такой «патологической боли» обязательно присутствует у пациентов с хроническими болевыми синдромами. Хроническая боль нередко становится самостоятельной болезнью, являясь единственным симптомом, длительно беспокоящим пациента, и зачастую ее причину определить так и не удается. Хроническими болями страдает в среднем 15–20% населения, и чаще всего эти боли связаны со скелетно-мышечными проблемами [2].
Кроме разделения боли по временному фактору на острую и хроническую, большое значение для дифференциальной диагностики и определения терапевтической тактики имеет выделение локальной, иррадиирующей и отраженной боли и определение механизмов ее развития (ноцицептивный, нейрогенный, дисфункциональный).
Локальная боль всегда ощущается в пораженной части тела или около нее. Обычно она связана с патологическим процессом, воздействующим на болевые рецепторы (ноцицепторы) кожи, мышц, сухожилий, связок, суставов и костей. Это — ноцицептивная (соматогенная, соматическая) боль. Главные механизмы такой боли — воспаление и мышечный спазм. Она чаще постоянна, но может менять свою интенсивность при движении и изменении положения тела, может быть острой или ноющей, тупой, часто носит разлитой характер. Ноцицептивная боль исчезает при восстановлении поврежденного органа или ткани и хорошо отвечает на терапию наркотическими анальгетиками.
Отраженная боль распространяется в пределах дерматомов, связанных с иннервацией поврежденных структур позвоночника или внутренних органов. Часто отраженная боль бывает обусловлена патологией внутренних органов (феномен Захарьина–Геда), например, при заболеваниях поджелудочной железы, аневризме аорты, ишемической болезни сердца, патологии желудочно-кишечного тракта (ЖКТ), почек, гинекологических заболеваниях. Интенсивность боли, возникшей в результате поражения внутренних органов, обычно не меняется при движениях в позвоночнике. Исчерпывающего объяснения механизмов отраженной боли до настоящего времени нет. Предполагается, что она формируется вследствие схождения (прямого или опосредованного) соматических и висцеральных афферентных аксонов на одних и тех же группах нейронов центральной нервной системы (ЦНС), на уровне заднего рога спинного мозга, в таламусе или чувствительной зоне коры.
Миофасциальный болевой синдром является вариантом ноцицептивной локальной боли, а также наиболее частой причиной отраженных болей. Источником болей считаются миофасциальные триггерные точки, которые могут образовываться в мышцах, фасциях или сухожилиях. Триггерная точка представляет собой локальную зону очень высокой чувствительности, при пальпации она ощущается как уплотнение или тяж. Надавливание на активную триггерную точку провоцирует резкую локальную боль с вздрагиванием (симптомом прыжка) и боль в удаленном от давления, но строго определенном месте (отраженную боль). Каждая такая точка имеет свои зоны отраженной боли. Отраженная боль обычно бывает тупой, ноющей, глубокой, может сопровождаться парестезией, ограничением движений и вынужденным положением в пояснице, руке или шее [3, 4].
Существуют следующие критерии диагностики миофасциального болевого синдрома [5]:
А. «Большие» критерии (должны присутствовать все 5 признаков):
Б. «Малые» критерии (необходимо наличие одного из трех признаков):
Очевидно, что миофасциальные синдромы могут формироваться в любых мышцах и обусловливать боли в самых различных частях тела. Излюбленными местами формирования триггерных точек являются мышцы головы и шеи, надплечий и нижней части спины, что приводит к развитию головных болей, прострелов в лопатку и шею, болей с иррадиацией в ягодицу, бедро, стопу и т. д., вынужденному положению, например кривошее.
Считается, что к образованию триггерной точки приводят повторяющиеся микротравмы или острая травма, нарушающая структуру и функцию мышечных фибрилл. Интенсивная или длительная физическая активность, особенно при нетренированных или «неразогретых» мышцах, приводит к увеличению напряжения и к образованию надрывов в местах прикрепления мышц, в мышечных волокнах и в их соединительнотканных оболочках. Появлению боли и тонического мышечного сокращения способствует рефлекторное напряжение при патологии позвоночника (дистрофические процессы в позвоночных сегментах, радикулопатии, аномалии развития) и заболеваниях внутренних органов, неоптимальный двигательный стереотип (нарушение осанки, позное перенапряжение), переохлаждение. Часто спазмированные мышцы становятся вторичным источником боли, который, в свою очередь, запускает длительный порочный круг «боль — мышечный спазм — боль» [1] и формирование хронического болевого синдрома.
Иррадиирующая боль возникает при поражении корешка или нерва, характеризуется большей интенсивностью и дистальным распространением в зону соответствующего дерматома. Эта боль носит нейрогенный характер (невропатическая боль), т. е. связана с повреждением или дисфункцией нервной системы, а не болевых рецепторов. К нейрогенному типу относят боли при моно- и полиневропатиях, тригеминальной невралгии, травме мозга и т. д. Такие боли обычно сопровождаются нарушением чувствительности, двигательными и вегетативными расстройствами (снижением кровотока, нарушением потоотделения в болевой области), часто вызывают эмоциональные нарушения. Характерно возникновение боли в ответ на слабые раздражения, в нормальных условиях не вызывающие боли (аллодиния). Нейрогенная боль невосприимчива к морфину и другим опиатам в обычных анальгетических дозах, что свидетельствует о различии механизмов нейрогенной и опиоид-чувствительной ноцицептивной боли [6]. Нейрогенные боли, возникающие при радикулопатии, практически всегда сопровождаются напряжением соответствующих мышц и миофасциальным болевым синдромом.
Отдельную группу болевых синдромов составляют дисфункциональные боли. В их основе лежит изменение функционального состояния отделов ЦНС, участвующих в контроле боли. Основное влияние на их возникновение оказывают эмоциональные, социальные и психологические факторы. Главное отличие от ноцицептивных и нейропатических болей — это невозможность выявить причину или органическое заболевание, объясняющее появление боли. Примерами таких болей являются фибромиалгия, головная боль напряжения и психогенная боль при соматоформных расстройствах [7]. Дисфункциональные боли обычно присутствуют в структуре любого хронического болевого синдрома и требуют отдельной специфической терапии.
Разумеется, большинство болей имеют смешанный характер, и определить наличие того или иного компонента необходимо для правильного подбора терапии.
Терапия СМБ
Терапия СМБ носит комплексный характер, в ней важны как фармакологические, так и нефармакологические методы [8].
Среди последних особенно рекомендуются воздействия, способствующие расслаблению спазмированных мышц: постизометрическая релаксация, массаж, мануальная терапия, иглоукалывание, чрескожная электростимуляция, лечебная физкультура [9]. Хороший эффект реабилитационных процедур, направленных на миорелаксацию, — еще одно доказательство того, что основой формирования СМБ является нарушение функционирования мышцы. Однако в период острых болей активных манипуляций лучше избегать и соблюдать покой и постельный режим, а физиопроцедуры начать в подострый период [10].
Из фармакологических методов терапии наиболее распространено применение миорелаксантов, нестероидных противовоспалительных препаратов (НПВП) и анальгетиков. Идея назначения миорелаксантов очевидна — снимая мышечное напряжение, мы устраняем причину боли и разрываем порочный круг «боль — мышечный спазм — боль». Применяются баклофен, толперизон, тетразепам, тизанидин, каждый из препаратов имеет свои особенности, например, тизанидин обладает довольно выраженным центральным анальгетическим действием, толперизон имеет анальгетические свойства, оказывает сосудорасширяющий эффект, что увеличивает приток крови к стенозированной мышце. Для устранения боли, особенно в острый период, широко назначаются разнообразные анальгетические средства (НПВП, метамизол натрий, парацетамол и др.), усиление их действия возможно с помощью добавления небольших доз антиконвульсантов, например карбамазепина.
Ноцицептивная боль хорошо поддается терапии НПВП. Благодаря комбинации анальгетических и противовоспалительных свойств, их успешно применяют для купирования острых болей при СМБ. Однако длительный прием может повлечь за собой ряд осложнений со стороны ЖКТ, органов кроветворения, почек. Поэтому при выборе анальгетика следует руководствоваться не только эффективностью, но и безопасностью препарата. Например, при лечении пациентов с язвенной болезнью, диабетической или другой нефропатией не следует злоупотреблять назначением НПВП. В последнее время в практику все больше входят селективные НПВП, ингибиторы циклооксигеназы (ЦОГ) 2, например Амелотекс (мелоксикам). Главные терапевтические эффекты НПВП — анальгетический, противовоспалительный и жаропонижающий — основаны на снижении синтеза простагландинов из арахидоновой кислоты посредством ингибирования фермента ЦОГ. ЦОГ существует в двух формах: ЦОГ-1 постоянно присутствует во всех тканях, ЦОГ-2 синтезируется на фоне воспаления. Большинство НПВП и ненаркотических анальгетиков ингибируют оба вида ЦОГ. Блокирование ЦОГ-1 обусловливает большинство нежелательных лекарственных реакций. В РФ в настоящее время зарегистрировано три группы селективных ингибиторов ЦОГ-2: производные сульфонанилидов — нимесулид; представители коксибов — целекоксиб, валдекоксиб; производные оксикамов — Амелотекс (мелоксикам).
Амелотекс занимает промежуточное положение между неселективными и высокоселективными НПВП. Препарат избирательно блокирует ЦОГ-2 в зоне воспаления и в гораздо меньшей степени блокирует ЦОГ-1, таким образом синтез простагландина, защищающего слизистую оболочку ЖКТ, остается сохранным. Отличительной особенностью действия Амелотекса является его «хондронейтральность», в отличие от других НПВП он не оказывает негативного влияния на хрящ, что важно учитывать в терапии больных с остеоартрозом и остеохондрозом. Результаты клинических испытаний показали, что мелоксикам обладает оптимальным соотношением эффективности и безопасности [11]. Он характеризуется длительным действием (период полувыведения около 20 ч), что делает его удобным для лечения хронических болевых синдромов. Амелотекс имеет три формы выпуска: парентеральную для терапии обострений СМБ, пероральную для более длительного приема и безрецептурный гель для наружного применения, который особенно актуален для терапии локальных болевых синдромов [12].
При местном применении НПВП-содержащих препаратов вероятность развития нежелательных реакций снижается. Местные формы НПВП более безопасны по сравнению с таблетированными, кроме того, их использование позволяет снизить дозу препаратов, принимаемых перорально и парентерально [13]. При местном применении гель Амелотекс уменьшает или устраняет боли в области нанесения геля, в т. ч. в суставах в покое и при движении. Способствует увеличению объема движений. Местно также применяются мази и гели с другими анальгетическими средствами, перцовый пластырь, горчичники. Хороший эффект оказывают компрессы с диметилсульфоксидом, прокаином, НПВП и гидрокортизоном.
Большой эффективностью в устранении миофасциальных триггерных точек обладают инвазивные методы воздействия — проведение блокад в триггерные точки. Инъекции могут содержать анальгетик (новокаиновые блокады), НПВП, кортикостероиды, ботулотоксин или быть безмедикаментозными — «сухой иглой» [9, 14]. После прокалывания триггерной точки основные симптомы (локальная и отраженная боль, «симптом прыжка») исчезают и мышечный тяж расслабляется. Схожим эффектом обладает ишемическая компрессия триггерной точки пальцем (акупрессура) — по мере уменьшения боли давление на точку увеличивают, время давления индивидуально в каждом случае.
Для усиления анальгетического эффекта НПВП рекомендуется применять в комбинации с витаминами группы В, поскольку витамины этой группы способны потенцировать действие НПВП, и, кроме того, сами обладают анальгетической активностью. Витамины группы В участвуют во множестве метаболических процессов в организме, синтезе нуклеотидов, метаболизме фолиевой кислоты, синтезе катехоламинов, они нормализуют обменные процессы, необходимые для нормального кроветворения и развития эпителиальных клеток. Известно также об активном нейротропном действии витаминов группы В, необходимых для синтеза миелиновой оболочки нервов, проведения нервных импульсов и осуществления синаптической передачи, т. е. для нормального функционирования центральной и периферической нервной системы. Таким образом, витамины группы В эффективны как при ноцицептивной, так и при невропатической боли.
Сегодня на российском рынке имеется комбинированный инъекционный препарат КомплигамВ. Это высокодозированный инъекционный раствор нейротропных витаминов: В1, В6 и В12, в состав которого входит лидокаин. За счет такого сочетания препарат оказывает сразу и нейротропное, и выраженное обезболивающее действие. Надо заметить, что присутствие лидокаина делает инъекции препарата КомплигамВ гораздо менее болезненными, чем инъекции обычных витаминов группы В. КомплигамВ можно использовать в комплексной терапии как хронических, так и острых СМБ, сочетая с НПВП. Комбинация Амелотекс + КомплигамВ позволяет усилить анальгетический эффект, сократить длительность обострения заболевания и сроки приема НПВП [15]. Последнее очень важно, поскольку дает возможность уменьшить вероятность возникновения нежелательных лекарственных реакций, особенно у больных, входящих в группу повышенного риска (пациенты с язвенной болезнью, гематологическими заболеваниями). Такое комбинированное лечение превосходит по эффективности и безопасности терапию неселективными НПВП, например диклофенаком, что было продемонстрировано в клинических испытаниях [16].
Поскольку пациенты со СМБ могут иметь в составе болевого синдрома невропатический и дисфункциональный компоненты, необходимо помнить, что эти боли имеют отличный от ноцицептивных механизм развития, их отличительной чертой является слабая откликаемость на терапию ненаркотическими анальгетиками и НПВП. В данном случае потенцирование анальгетического эффекта и выраженное нейропротективное действие КомплигамВ могут оказаться очень полезными. В комплексной терапии хронических невропатических и дисфункциональных болей широко применяются препараты, действующие на ЦНС: трициклические антидепрессанты и селективные ингибиторы обратного захвата серотонина, либо серотонина и адреналина; антиконвульсанты; опиоидные анальгетики; небольшие дозы нейролептиков. Возможно применение антагонистов NMDA-рецепторов, например амантадина, который также положительно влияет на такие симптомы, как аллодиния и гипералгезия. Локализованные боли могут отвечать на терапию препаратами местного действия, содержащими биологически активные вещества стручкового перца.
Важным моментом в терапии болевого синдрома является не только его эффективное купирование, но и предотвращение дальнейшего развития патологического процесса, принятие мер, направленных на восстановление структурного и функционального повреждения. Для уменьшения выраженности и предотвращения дальнейшего развития заболевания применяют хондропротекторы и нейротропные витамины, в первую очередь витамины группы В. Применение препарата КомплигамВ в профилактических целях в качестве нейропротектора вполне оправдано у пациентов, склонных к СМБ.
Литература
ГБОУ ВПО Первый МГМУ имени И. М. Сеченова МЗ РФ, Москва