Мепивакаин более токсичен чем бензокаин
Анестезия в стоматологии
Местная анестезия в стоматологии — вопрос гораздо более интересный и сложный, чем может показаться на первый взгляд. При беглом изучении возникает ощущение, что с появлением широкого выбора современных местноанестезирующих средств проблему обезболивания можно считать решенной. С более обстоятельным изучением особенностей фармакологического профиля препаратов для анестезии приходит понимание, что при выборе анестетика стоматологу приходится учитывать множество дополнительных факторов.
Из публикации вы узнаете о том, какие средства для местной анестезии есть в распоряжении специалиста, чем они отличаются, каким требованиям должны соответствовать. Много внимания мы уделим изучению особенностей местной анестезии у пациентов из групп риска. Предложенная информация будет не только полезной, но и интересной!
Виды местной анестезии
Вводная информация о видах локального обезболивания необходима для лучшего понимания дальнейшего материала. В стоматологических клиниках используются следующие способы оказания местного анестезиологического пособия:
Аппликационный, он же поверхностный. Анестетик наносится на слизистую оболочку полости рта в виде крема, геля или спрея, после чего проникает в ткани и блокирует передачу нервного импульса. Наиболее простой, но и наименее эффективный вид местного обезболивания.
Инфильтрационный. Врач стоматолог инъекционным способом вводит раствор препарата для обезболивания в область верхушки корня зуба, который подлежит лечению (пломбированию, депульпированию, препарированию перед протезированием). Эффективный метод, особенно при лечении одного или двух зубов; обеспечивает локальное, но сильное действие.
Интралигаментарный. Местноанестезирующее средство вводится в связки, которые удерживают зуб в костной лунке. Оказывает локальное действие. Применяется в детской практике, часто перед удалением зубов.
Проводниковый. Укол раствора анестетика делают в область пролегания нервных стволов. За счет блокирования проведения импульса по нервному волокну, отвечающему за чувствительность целого региона, удается обезболить обширную область, например, половину верхней или нижней челюсти. Метод используется перед сложными процедурами, например, перед экстракцией зуба, перед лечением нескольких зубов.
Общую анестезию применяют редко. Наркоз в стоматологии наиболее актуален при лечении маленьких пациентов, и в случае наличия у взрослого панической боязни стоматологических процедур.
Требования к анестетикам
Разумеется, анестезия при лечении зубов должна быть эффективной, то есть обеспечивать полную утрату болевой, тактильной и температурной чувствительности в зоне проведения манипуляций. Однако эффективность — не единственное требование к локальному анестетику. Мало того, это требование даже нельзя назвать главным. Почему?
Потому что при оказании анестезиологического пособия врач учитывает множество факторов. Снижение чувствительности должно быть не только полным, но также быстрым и продолжительным. Препарат для местного обезболивания не должен оказывать токсичного влияния на организм. Также он не должен взаимодействовать с другими лекарствами, которые принимает пациент. Еще сложнее выбрать оптимальное средство при лечении беременных женщин и матерей, которые кормят грудью.
Учитывая вышесказанное, препараты для местной анестезии в современной стоматологии должны соответствовать сразу нескольким требованиям:
Как видим, требований настолько много, что найти местноанестезирующее средство, которое будет идеальным по всем пунктам, крайне сложно. В реальности это практически неосуществамо, поскольку идеальный анестетик еще не изобретен. Но грамотный врач стоматолог сможет выбрать препарат, который обеспечит оптимальный эффект при отсутствии каких-либо рисков.
Для анестезии в стоматологии используются, главным образом, амидные анестетики артикаинового ряда. Однако каждому пациенту нужно знать, какие виды препаратов представлены на рынке, чем они отличаются, каких средств желательно избегать. По химическому строению средства для локального обезболивания делятся на две группы: производные сложных эфиров и амидные анестетики.
Эфирные анестетики. К этой группе относятся бензокаин, прокаин, тетракаин.
Амидные анестетики. К этой категории относятся артикаин, мепивакаин, лидокаин, бупивакаин.
Местная анестезия в стоматологии осуществляется, преимущественно, за счет применения амидных анестетиков. Поскольку именно они наиболее важны в контексте изучаемого в публикации вопроса, на ключевых препаратах мы остановимся более подробно. Пока же поговорим о том, какие пациенты относятся к группам риска.
Группы риска
Поскольку все местноанестезирующие средства проникают в кровеносную систему, они могут влиять на работу центральной нервной системы, сердца, почек, печени. Во время гестации (беременности) они могут проникнуть через плацентарный барьер и подействовать на плод. При грудном вскармливании — попасть в молоко. Кроме того, анестетики могут взаимодействовать с другими лекарственными препаратами. По этим причинам многие пациенты врачей стоматологов относятся к группам риска:
Если человек относится к группе риска, к выбору местноанестезирующего средства нужно подходить с особой осторожностью, и объясняется это не только тем, что сам анестетик может проникать через плаценту или действовать на сердце.
В состав многих препаратов помимо анестетика входит вазоконстриктор — адренергическое средство, сужающее кровеносные сосуды. Как правило, это адреналин, он же эпинефрин. Включение в состав сосудосуживающего средства нужно для пролонгации и усиления обезболивания: адреналин сужает сосуды, замедляет всасывание анестетика, усиливает эффект, увеличивает продолжительность локального действия.
Но вазоконстриктор может представлять угрозу для лиц с бронхиальной астмой, сердечно-сосудистой патологией, артериальной гипертензией. Нежелательно вводить адреналин беременным, поскольку он может спровоцировать сужение маточных сосудов. Дополнительный фактор в виде вазоконстриктора заметно затрудняет выбор препарата для пациентов из групп риска. Но проблема всегда имеет решение, о чем мы расскажем в следующем разделе.
Системная токсичность местных анестетиков
Лидокаин, впервые синтезированный в 1944 году, был первым амидным МА, который стал использоваться повсеместно. Считалось, что амидные МА обладают некоторыми преимуществами в сравнении с эфирными МА: более длительный период действия, меньшая аллергенность (ПАБК — активный метаболит некоторых эфирных МА — является мощным аллергеном).
В 2010 году G. Di Gregorio с соавт., проанализировав все публикации с 1978 по 2010 год, связанные с СТМА, выявил 93 подобных случая. Чаще всего СТМА развивалась при однократном использовании бупивакаина/ропивакаина (85 % случаев) в качестве МА при проведении эпидуральной анестезии/анальгезии. Токсическое действие МА было связано с влиянием на ЦНС (в 83 случаях из 93), при этом подобное влияние было изолированным и не сочеталось с кардиотоксичностью, которая встречалась в той или иной степени в 51 случае.
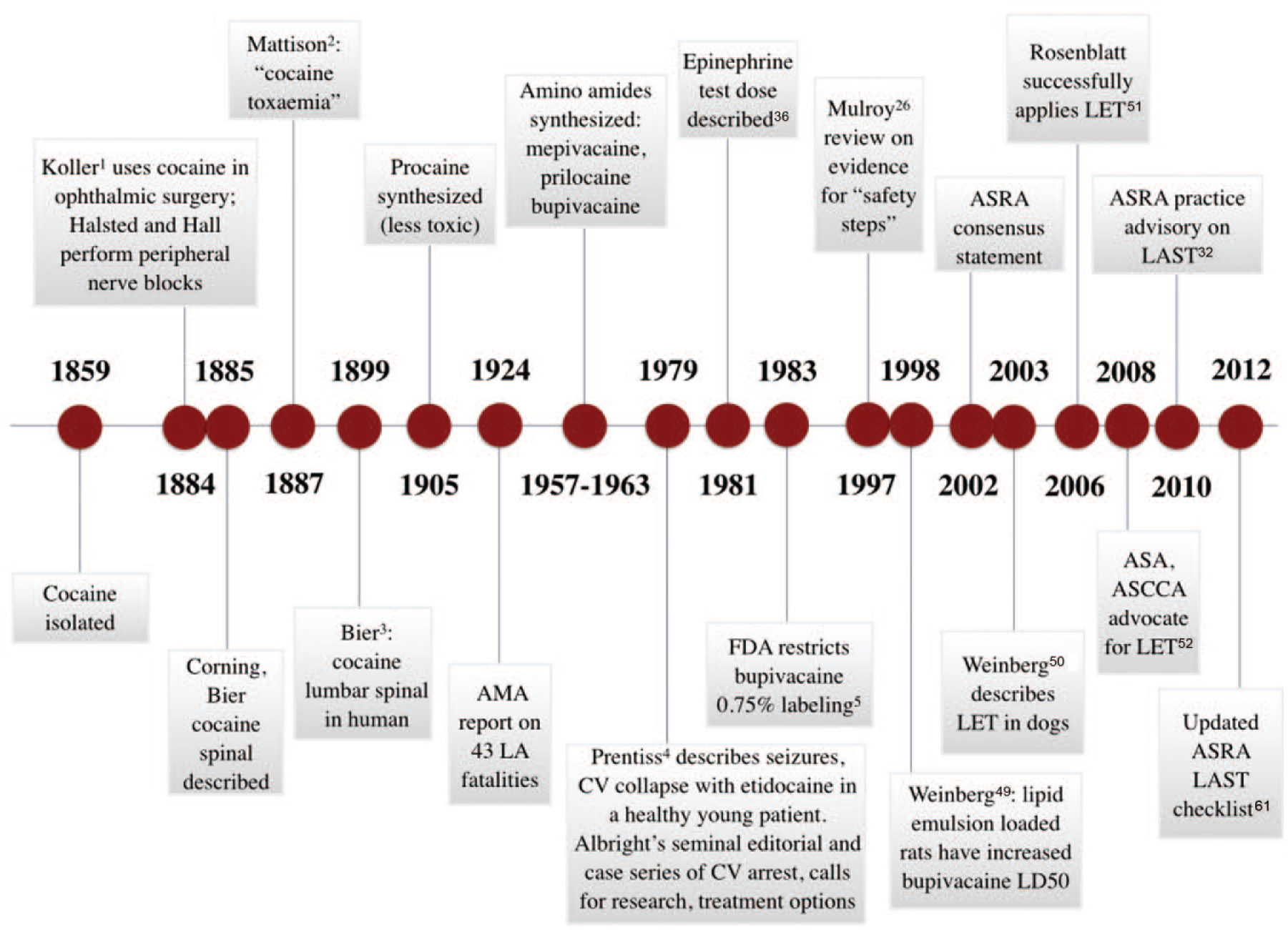
Рисунок 1 | Вехи истории местных анестетиков
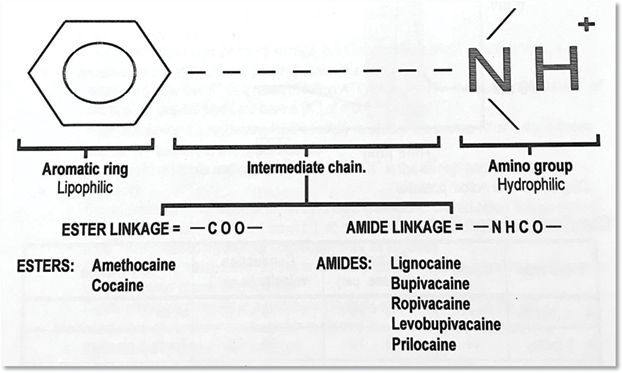
Для понимания более полной картины развития токсических эффектов коснемся нескольких аспектов фармакологии местных анестетиков. В общем виде молекула МА включает в себя 3 основных фрагмента: липофильное ароматическое ядро, промежуточную цепочку, представленную сложным эфиром или замещенным амидом, а также полярную гидрофильную аминоалкильную группу (рис. 2). Ядро МА отвечает за способность проникать через клеточные мембраны, аминоалкильный хвост — за растворимость.
Рисунок 2 | Строение молекулы местных анестетиков
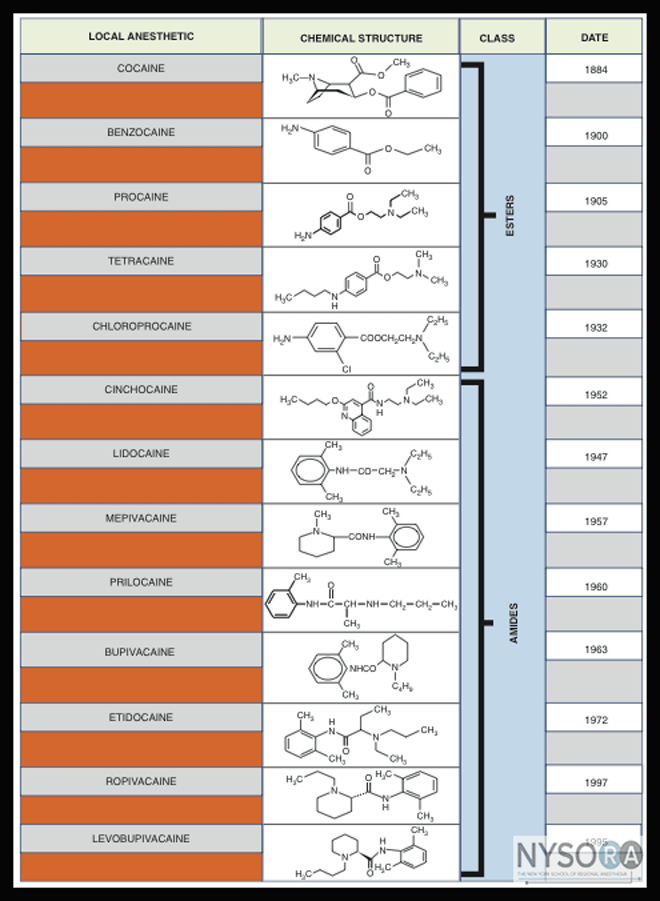
В зависимости от промежуточной цепочки все МА делят на 2 большие группы: сложные эфиры (кокаин, прокаин, тетракаин, бензокаин) и амиды (лидокаин, мепивакаин, бупивакаин, ропивакаин, этидокаин, артикаин) (рис. 3).
Рисунок 3 | Классификация местных анестетиков
Особенности метаболизма каждой из групп связаны с их различием в строении. Эстеры метаболизируются эстеразами, в частности ПХЭ крови, в связи с чем действие их ограничивается 30–60 минутами. В результате гидролиза прокаина/тетракаина/бензокаина образуется ПАБК, которая, помимо своей высокой аллергенности, способна снижать противомикробное действие сульфаниламидных препаратов. Замещенные амиды метаболизируются в основном в печени под влиянием печеночных амидаз, поэтому они обладают большим периодом полувыведения.
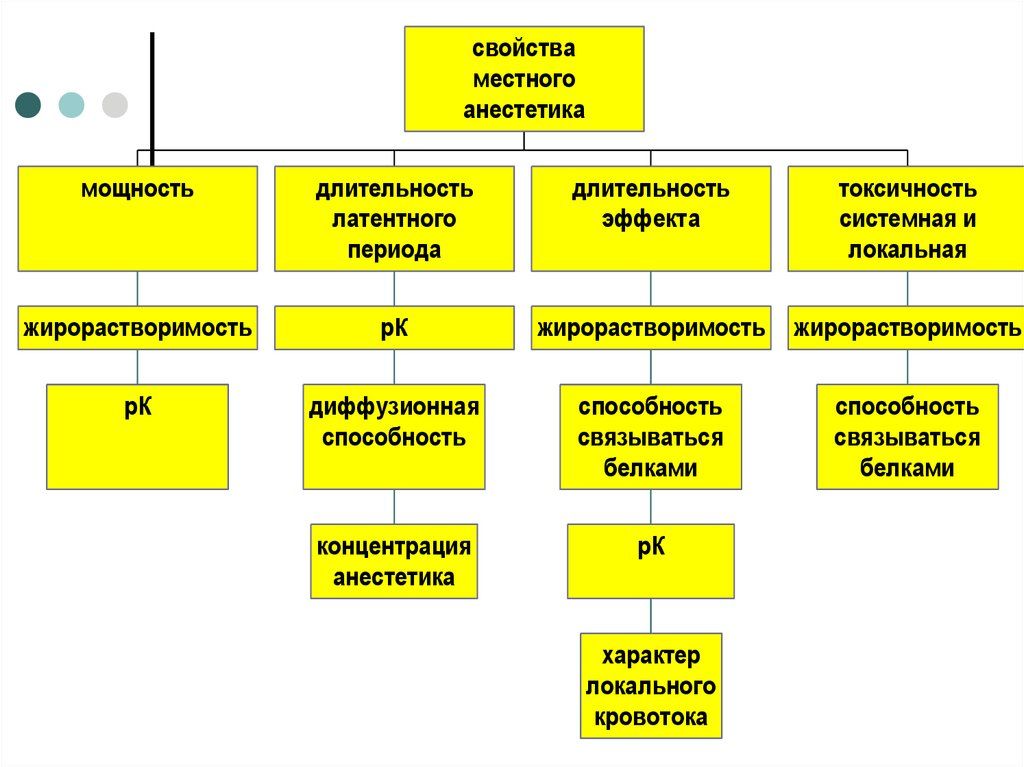
Выделяют 4 основных свойства местных анестетиков:
Рисунок 4 | Фармакологические свойства местных анестетиков
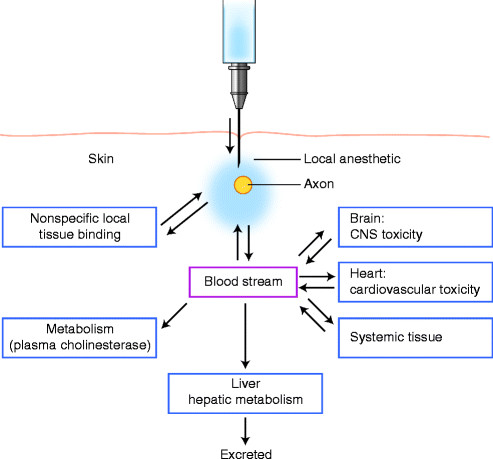
Системные эффекты МА зависят как от характеристик самого анестетика, так и от самого пациента (рис. 5). Как говорилось выше, помимо свойств, связанных с растворимостью МА в липидах, а также их способности связываться с белками плазмы, токсические эффекты определяются суммарной дозировкой вводимого препарата и скоростью абсорбции в кровь. В свою очередь абсорбция зависит от характеристик локального кровотока и места введения, использования адъювантов и способности некоторых анестетиков вызывать вазодилатацию.
Рисунок 5 | «Жизненный цикл» местных анестетиков после их попадания в организм
Но обо всем по порядку. Доза вводимого МА рассчитывается исходя из объема и концентрации анестетика в растворе. Наивысшие допустимые дозы МА зависят от метода регионарной анестезии, добавления адреналина — об этом будет сказано ниже. Объем вводимого МА обычно превышает необходимый: в большинстве своем анестезиологи перестраховываются, увеличивая объем вводимого анестетика, что не является правомерным с точки зрения профилактики развития СТМА. Здесь же стоит упомянуть и о скорости введения МА.
При быстром введении больших объемов МА создаются предпосылки к повышению давления вокруг сосудов, которые были травмированы иглой. Это способствует проникновению раствора МА в эти сосуды, поэтому для своевременного выявления предвестников СТМА стоит вводить МА порционно по 3–5 мл с паузами между введениями (при условии отрицательного результата тестовой дозы), чтобы анестезиолог или хирург могли легко контролировать случайную внутрисосудистую инъекцию. Одновременно с этим длительная инъекция с паузами несет дополнительный риск нежелательного смещения иглы.
В зависимости от места введения пик концентрации МА убывает в следующем порядке: внутривенно > внутритрахеально > паравертебрально > эпидурально > блокада сплетений > проводниковая > подкожная анестезия.
МА также различаются по своей способности влиять на сосудистый тонус. Так, ропивакаин и мепивакаин обладают сосудосуживающим эффектом, тем самым пролонгируя свое действие и одновременно замедляя системную абсорбцию, в отличие от лидокаина и бупивакаина (рис. 6, 7).
Рисунок 6 | Режимы дозирования МА
Рисунок 7 | Зависимость развития токсических эффектов МА от их концентрации
В такой ситуации стоит сразу рассказать об адъювантах МА. К ним относят опиоидные анальгетики (морфин, фентанил), адреналин и клофелин. Более подробно остановимся на адреналине. Его использование в комбинации с бупивакаином приводит к уменьшению токсичности, увеличению продолжительности действия и силы МА. Помимо этого адреналин может являться маркером внутрисосудистого введения.
Так, 2–3 мл раствора при разведении адреналина 1:200 000 является надежным маркером попадания раствора в системный кровоток (повышение ЧСС на 10 и более ударов в минуту или повышение САД на 15 мм рт. ст. и более) при отсутствии бета-блокады, родов, пожилого возраста, а также общей анестезии. В качестве маркера внутрисосудистого введения в дополнение к использованию адреналина или вместо него при наличии показаний можно применять двойную аспирационную пробу (подтянуть поршень, слегка продвинуть его вперед, чтобы протолкнуть возможный тромб, и снова подтянуть).
Касаемо дополнительных свойств МА стоит также упомянуть о стереоизомерии. Многие местные анестетики имеют по крайней мере один асимметричный атом углерода и, таким образом, существуют в виде двух или более энантиомеров. Так, бупивакаин представляет собой рацемическую смесь 2-х изомеров, а левобупивакаин, к примеру, представлен в растворе только в виде S-изомера. Было показано, что левобупивакаин обладает меньшей кардиотоксичностью и большей мощностью действия.
Одновременно с этим было доказано, что правовращающиеся R-изомеры бупивакаина и ропивакаина обладают большей токсичностью в сравнении с S-изомерами, а также имеют склонность к кумуляции эффекта при длительной инфузии.
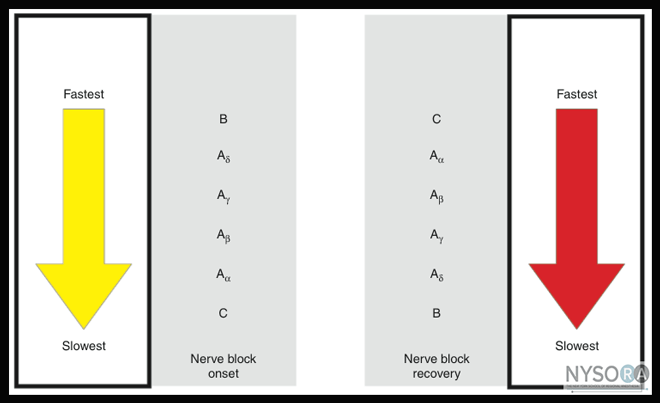
При использовании МА стоит также упомянуть о так называемой дифференцированной блокаде или частотнозависимом (фазном) блоке, который был описан Джозефом Эрлангером и Гербертом Гассером в 1929 году. Суть этого явления заключается в том, что чувствительность нервных волокон к действию анестетика зависит от диаметра его волокна и его миелинизации (чем толще волокно, тем дальше расположены перехваты Ранвье, что препятствует последовательной блокаде минимум 3-х перехватов для прекращения проведения нервных импульсов), а также характеристик деполяризации (чем быстрее нерв стимулируется, тем меньшая пороговая концентрация анестетика требуется для его блокады). Об этом стоит помнить при подборе дозировки вводимого МА.
Так, для блокады больших миелинизированных Аα-волокон требуются более высокие дозировки в сравнении с частично миелинизированными В-волокнами (блокируются быстрее С-волокон) и немиелинизированными С-волокнами. Как говорилось выше, при блокаде многое зависит от характеристик деполяризации. Вызванная местными анестетиками блокада более выражена при большей частоте импульсации и длительности деполяризации нервного волокна. Сенсорные волокна имеют высокую частоту импульсации и сравнительно длительный потенциал действия.
Двигательные волокна посылают импульсы с меньшей частотой и более коротким потенциалом действия. Аδ-волокна, с которыми связано возникновение «первичной» острой боли, и C-волокна, с которыми связано возникновение «вторичной» тупой боли, имеют маленький диаметр и участвуют в передаче высокочастотных болевых импульсов. Поэтому они блокируются раньше и меньшими концентрациями местных анестетиков, чем двигательные Аα-волокна.
Поэтому при коррекции послеоперационной боли, когда ситуация не требует формирования «мышечного блока», следует использовать более низкие концентрации МА (рис. 8, 9).
Рисунок 8 | Классификация нервных волокон
Рисунок 9 | Скорость блокады и восстановления нервных волокон
Кратко коснемся факторов, связанных с пациентом, которые также влияют на фармакокинетику МА:
Как общая, так и регионарная анестезия также влияют на печеночный кровоток, снижая его. Такой эффект обусловлен несколькими факторами, в том числе действием самого анестетика, типом операции, а также респираторной поддержкой, осуществляемой во время операции. Спинномозговая и эпидуральная анестезия (при адекватном восполнении ОЦК) вызывает снижение печеночного кровотока в основном за счет уменьшения АД, тогда как общая анестезия — вследствие снижения АД, сердечного выброса, а также активации симпатического отдела ВНС.
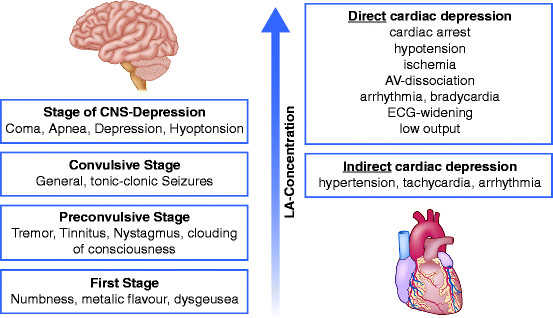
Токсичность МА проявляется в виде системного (воздействие на ЦНС и сердце) и локального токсического действия (прямое нейро-, миотоксическое; преходящие неврологические симптомы, аллергические реакции). Большие дозы повышают риск развития СТМА, в то же время высокие концентрации анестетика и длительное нахождение препарата в крови (в большей степени, чем общая доза) определяют прямой нейротоксический эффект.
Гематологические проявления СТМА включают метгемоглобинемию, которая чаще ассоциируется с применением прилокаина, артикаина и бензокаина. Эти МА метаболизируются в печени с образованием ортотолуидина. В свою очередь, ортотолуидин является мощным окислителем, который превращает гемоглобин в метгемоглобин. Если уровень образовавшегося метгемоглобина в крови достигает высоких концентраций (> 3 %), то пациент будет предъявлять неспецифические жалобы, связанные с гипоксией тканей, такие как головокружение, головные боли, сонливость, тахикардия. Поэтому стоит помнить об этом при выявлении признаков отравления МА.
Развитие признаков поражения сердца классически протекает в три фазы. Начальная фаза включает в себя гипертонию и тахикардию. Промежуточная фаза связана с депрессией миокарда и гипотонией. Терминальная фаза включает периферическую вазодилатацию, тяжелую гипотензию и различные аритмии, такие как синусовая брадикардия, AV-блокады, желудочковые тахиаритмии и, как финал, развитие асистолии. Причем в большинстве случаев подобная картина развивается после появления предвестников со стороны ЦНС. Симптомы кардиотоксичности обычно имеют стойкий характер и могут сохраняться в течение нескольких часов после инъекции даже небольших доз МА, например, бупивакаина в дозе 1 мг/кг.
Существует две гипотезы токсического влияния МА на сердце. Первая из них связана с уменьшением потока ионов натрия через потенциал-зависимые натриевые каналы. Максимальный аффинитет МА с точками связывания этих каналов проявляется в инактивированном состоянии (удлиняется рефрактерный период) или пока Nav-канал переходит из инактивированного в состояние покоя (предотвращает открытие канала). Вторая гипотеза связана с угнетением окислительного фосфорилирования в митохондриях путем ингибирования транспорта жирных кислот на внутренней мембране митохондрии. Два этих эффекта в совокупности обеспечивают весь комплекс клинических проявлений, связанных с токсическим действием МА.
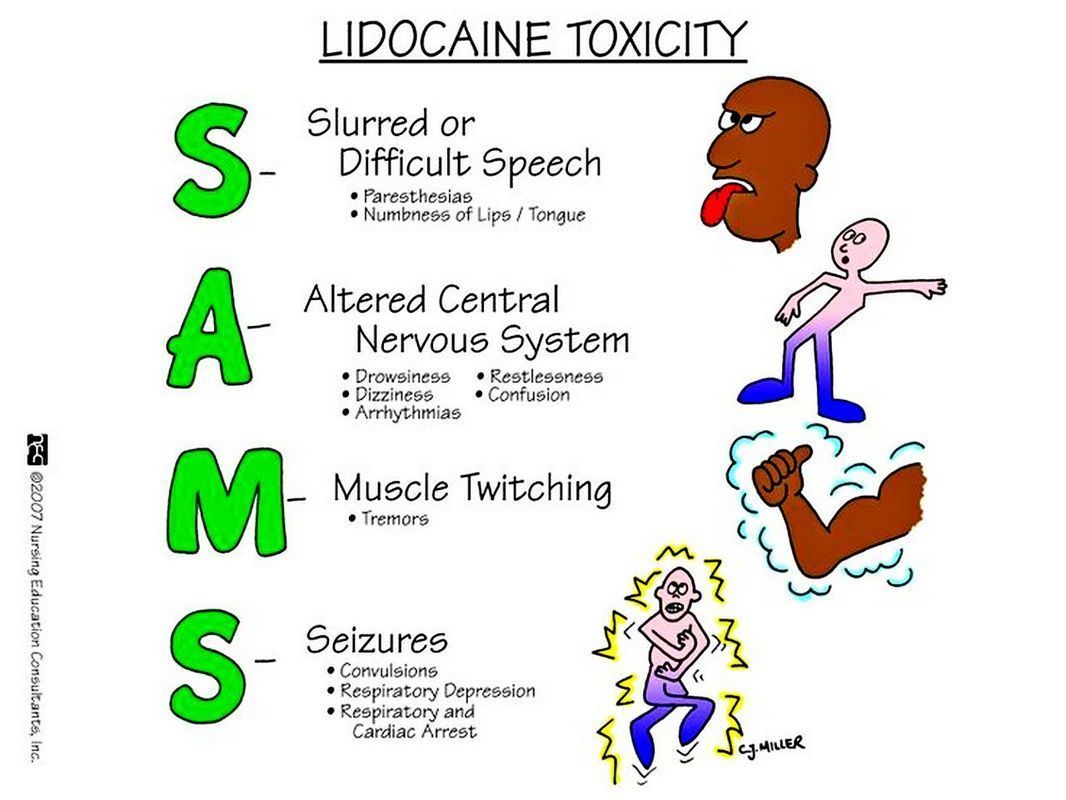
Развитие признаков поражения ЦНС начинается с неспецифических предвестников в виде металлического привкуса во рту, онемения вокруг рта, диплопии, звона в ушах, головокружения (рис. 10). В целом нейротоксичность представляет собой последовательный двухстадийный процесс, в котором за стадией возбуждения, чаще всего проявляющейся в виде подергиваний мышц и общей тревожности, следует угнетение сознания вплоть до комы или же развитие тонико-клонических судорог.
Рисунок 10 | Мнемоническое правило выявления клинических проявлений токсического влияния МА на ЦНС
Сроки развития СТМА зависят от порции МА, попавшего в системный кровоток, или же от степени превышения максимально допустимых концентраций МА:
Мепивакаин более токсичен чем бензокаин
Ю. Г. Кононенко, к. м. н., доц. ИФНМУ
Характеристика местных анестетиков
Местная анестезия — основное средство обезболивания на амбулаторном стоматологическом приеме. К местным анестетикам предъявляются следующие требования:
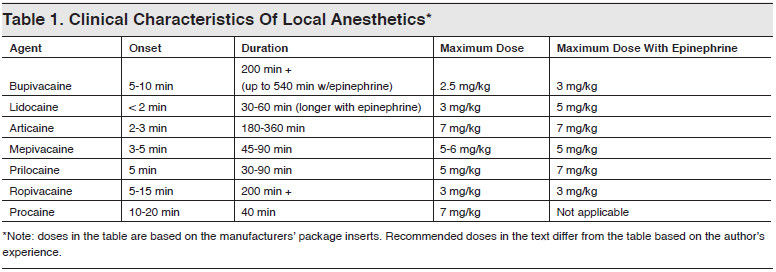
За последние годы появилось около 100 анестетиков местного действия, в основном на базе лидокаина, мепивакаина, артикаина и бупивакаина гидрохлорида. Это дает возможность выбрать для обезболивания наиболее эффективный и безопасный препарат [3, 4, 5, 9].
Местные анестетики по химической структуре разделяются на две группы: сложные эфиры и амиды.
I. Сложные эфиры :
1) анестезин, 2) дикаин, 3) новокаин.
II. Амиды:
1) пиромекаин, 2) лидокаин, 3) мепивакаин, 4) прилокаин, 5) артикаин, 6) бупивакаин, 7) этидокаин.
Молекулы анестетиков — слабые основы — состоят с трех частей:
Эфирные соединения относительно нестойкие. Быстро разрушаются в плазме, малотоксичны. Амидные соединения — более стойкие, лучше переносят понижение pH, возникающее при воспалении, имеют более высокую степень проникновения в ткани и обеспечивают более эффективное обезболивание.
Местные анестетики группы сложных эфиров
Анестетики группы сложных эфиров сравнительно быстро гидролизируются в тканях, т. к. эфирные связи нестойкие. Именно поэтому анестетики этой группы производят краткосрочный обезболивающий эффект.
Анестезин (анесталгин)
Анестезин — этиловый эфир парааминобензойной кислоты.
Белый кристаллообразный порошок, горький на вкус. Синтезирован в 1890 г. Не растворяется в воде. Применяется для поверхностной анестезии в виде присыпок, в 5–20 % растворах в масле или глицерине, 5–10 % в мазях и пастах. При лечении стоматита анестезин комбинируют с гексаметилентетрамином, имеющим антибактериальное действие. Для обезболивания твердых тканей зуба используют порошок или 50–70 % пасту анестезина. Максимальная разовая доза для взрослых — 0,5 г.
Дикаин (тетракаин)
Дикаин — это 2-диметиламиноэтилового эфира парабутиламинобензойной кислоты гидрохлорид. Белый кристаллообразный порошок, легко растворяется в воде и спирте. Применяется для поверхностной (аппликационной) анестезии в виде 0,5–1–2 % растворов, значительно сильнее новокаина. Дикаин токсичен, может стать причиной интоксикации и даже летального исхода (токсичнее кокаина в 2 раза, новокаина в 10 раз). Препарат расширяет сосуды, именно поэтому комбинируется с вазоконстрикторами для снижения токсичности и пролонгирования действия (1 капля 0,1 % раствора адреналина на 1–2 мл лидокаина).
Детям до 10 лет обезболивание дикаином не проводят. Для детей старшего возраста используют 1–2 мл 0,5–1 % раствора, у взрослых — 2–3 мл 1–2 % раствора в виде аппликации, обезболивание наступает через 1–2 минуты.
Максимальная разовая доза препарата у взрослых — 90 мг (3 мл 3 % раствора). Дикаин входит в мышьяковую пасту, в раствор для обезболивания твердых тканей зуба.
Новокаин (прокаин)
Новокаин — бета-диэтиламиноэтаноловый эфир парааминобензойной кислоты гидрохлорид. Белый кристаллообразный порошок, легко растворяется в воде. Синтезирован А. Эйнхорном в 1905 г.
Раствор новокаина имеет рН6,0, легко гидролизируется в щелочной среде и плохо — в кислой. В организме новокаин гидролизируется на парааминобензойную кислоту (ПАБК) и диэтиламиноэтанол. В мягких тканях гидролиз происходит в течение 20–30 минут, в крови — за 2–3 минуты, именно поэтому токсичность новокаина при попадании в кровеносное русло возрастает в 10 раз. Препарат имеет ганглиоблокирующий, сосудорасширяющий, противоаритмический эффект, снижает возбудимость сердечных мышц, вызывает понижение артериального давления. Новокаин малотоксичен, однако, у тяжелых больных при хронической анемии, заболеваниях печени даже терапевтические дозы препарата могут быть токсичны. Кроме того, некоторые люди обладают повышенной чувствительностью к новокаину. В случае интоксикации появляется головокружение, слабость, тошнота, потливость, возбуждение, тахикардия, понижение артериального давления, судороги, коллапс, шок.
Новокаин достаточно часто вызывает аллергические реакции, образование антител обусловлено наличием ПАБК (парааминобензойной кислоты). Именно поэтому необходимо обращать внимание на переносимость пациентом не только новокаина, но и других анестетиков эфирного типа, близких ему по структуре (анестезин, дикаин).
Новокаин имеет слабые анестезирующие свойства. Полноценная анестезия длится 15–20 минут. Для усиления и пролонгирования действия и снижения всасывания препарата в кровь к нему добавляют вазоконстриктор: 1 каплю 0,1 % раствора адреналина на 5–10 мл новокаина.
Максимальная разовая доза 400 мг, или 20 мл 2 % раствора. Выпускается в ампулах по 2, 5, 10 мл.
Стоит отметить, что анестетики группы сложных эфиров по причине низкой эффективности и высокой степени аллергизации организма применяются в стоматологии все реже.
Местные анестетики группы амидов
Для достижения эффективного обезболивания используют анестетики, относящиеся к группе амидов, т. к. они лучше поглощаются тканями в области инъекции, действуют быстрее, предотвращают поступление местного анестетика в кровеносное русло.
Пиромекаин (бумекаин)
Пиромекаин относится к группе альфа-диэтиламино-2,4,6 триметилацетанилида гидрохлоридов. Это белый или белый с коричневым оттенком порошок. Растворяется в воде и спирте. Применяется для поверхностной (аппликационной) анестезии. По глубине и длительности действия не уступает лидокаину, при этом менее токсичен. Период экспозиции 2–5 мин. Анестезия наступает на 2-й минуте и достигает максимума на 10–15 минуте. Глубина проникновения анестетика — 3–4 мм.
Применяется в виде аппликаций или 5 % пиромекаиновой мази. Разработан и гель, содержащий пиромекаин и метилурацил, он обладает противовоспалительным действием и ускоряет репаративные процессы (может применяться при остром афтозном и язвенно-некротическом гингиво-стоматите).
При использовании пиромекаина возможна слабость, тошнота, рвота, головокружение, понижение артериального давления.
Лидокаин (ксикаин, лигноспан, ксилонор)
Лидокаин — 2-диэтилоамино-2,6 ацетоксилидида гидрохлорид. Белый кристаллообразный порошок. Легко растворяется в воде и спирте. Синтезирован (N. Lofgren) в 1943 году. Лидокаин имеет рН7,8. Хорошо всасывается. Хорошо действует в очаге воспаления.
Лидокаин был первым амидным анестетиком, примененным в стоматологии. Он в 2 раза токсичнее и в 4 раза эффективнее новокаина, имеет более сильное и длительное действие. Это позволило ему стать популярным анестетиком. Применяется для всех видов обезболивания в стоматологии. Для инфильтрационной и проводниковой анестезии используют 2 % раствор анестетика. Препарат активно расширяет сосуды, именно поэтому хорошо сочетается с вазоконстрикторами.
Лидокаин тормозит заживление ран. Расширяет сосуды, снижает артериальное давление. Лидокаин используется как противоаритмическое средство. Препарат совместим с сульфаниламидами. При применении лидокаина могут иметь место аллергические реакции.
Стоит отметить, что лидокаин — анестетик средней силы действия, и для усиления его анестезирующего эффекта иногда используют вазоконстриктор в высоких концентрациях 1: 25 000–1:80 000:
При применении такого обезболивающего раствора необходимо быть осторожным — возможна токсическая реакция при передозировке вазоконстриктора.
Для аппликационного обезболивания используют 10 % аэрозольный раствор, 5 % гель, 2–5 % мазь. Обезболивание наступает через 30–60 сек, действует на протяжении 15 минут.
Лидокаин легко проникает через гематоплацентарный барьер, накапливается в печени плода.
Нежелательно применять лидокаин, когда пациент употребляет бета-адреноблокаторы (анапресин и другие) — это может вызвать брадикардию, гипотензию, бронхоспазм. Лидокаин не совместим с барбитуратами и мышечными релаксантами. Препарат противопоказан пациентам с тяжелой патологией печени.
Максимальная разовая доза для взрослых — 200 мг или 10 мл 2 % раствора.
Форма выпуска: флаконы по 50 мл, ампулы по 2 мл, карпулы — 1,8мл.
Прилокаин (ксилонест, цитонест)
Прилокаин синтезирован N. Lofgren, C. Tegner, (1958). Препарат похож на лидокаин, его анестезирующий эффект ниже, но при этом он менее токсичен. Это позволяет использовать прилокаин в 4 % растворе без вазоконстрикторов и в 2–3 % растворе с вазоконстрикторами — для проводниковой и инфильтрационной анестезии. Препарат в 3 % растворе комбинируют с вазоконстриктором фелипресином, его можно применять у пациентов, имеющих повышенную чувствительность к адреналину.
Аллергические реакции встречаются редко.
При применении больших доз (400 мг препарата и больше) может повышаться уровень метгемоглобина в крови, однако в стоматологии при использовании небольших доз препарата риск минимален.
Прилокаин следует применять с осторожностью при обезболивании у детей и пациентов пожилого возраста.
Противопоказания: беременность, сердечная декомпенсация, врожденная и приобретенная метгемоглобинемия, тяжелая патология печени.
Максимальные разовые дозы:
Мепивакаин (карбокаин, мепивастезин, скандонест)
Синтезирован F. Ekenstam, 1957.
По своим свойствам (эффективности и длительности действия) 2 % раствор мепивакаина похож на 2 % лидокаин, но менее токсичен. Это позволяет использовать его в 2 % и 3 % растворах для инфильтрационной и проводниковой анестезии. Мепивакаин — единственный из известных анестетиков, имеющий сосудосуживающее действие, и именно поэтому 3 % раствор мепивакаина дает качественное обезболивание без применения вазоконстрикторов, не стимулирует сердечно-сосудистую систему, что позволяет использовать мепивакаин у больных с сердечно-сосудистой и эндокринной патологией.
Максимальная разовая доза — 300 мг.
Артикаин (ультракаин, септонест, альфакаин)
Артикаин — амидный анестетик ряда тиофена. Спазмолитик, снижает артериальное давление. Характеризуется быстрым действием — анестезия наступает через 0,5–3 мин (у новокаина — через 5–10 мин, тримекаина — через 6–8 мин, лидокаина — через 4–5 мин). Артикаин в 2 раза сильнее лидокаина, менее токсичен, сравнительно быстро выводится из организма (период полураспада 21,9 мин). Это позволяет применять его в 4 % растворе для инфильтрационной и проводниковой анестезии. Имеет высокую диффузную способность, после инфильтрационной анестезии может обеспечить:
а) на верхней челюсти — обезболивание неба после вестибулярной анестезии;
б) на нижний челюсти — анестезию пульпы в области от 35 до 45 зуба — 1,0–1,5 мл препарата достаточно для полноценного обезболивания.
Аллергические реакции на артикаин бывают крайне редко: 1:100 000 (одна на 100 000 инъекций), применение артикаина безопасно в 99,4 % случаев [3, 4, 7, 8]. Артикаин не проникает через гематоплацентарный барьер и именно поэтому является наиболее безопасным анестетиком для беременных. Не тормозит заживление послеоперационных ран. Может применяться у людей пожилого возраста и у детей (старше 5 лет).
Препарат нельзя вводить в вену.
При передозировке артикаина или попадании препарата в сосуды пациент теряет сознание, наблюдается нарушение дыхания, тошнота, рвота, судороги, тахикардия (реже брадикардия).
Противопоказания: при повышенной чувствительности к препарату, при сильновыраженной сердечной недостаточности, пароксизмальной тахикардии, заболеваниях печени и почек.
Доза рассчитывается по 7 мг на 1 кг веса.
Максимальная разовая доза — 500 мг или 12,5 мл 4 % раствора.
Форма выпуска: флаконы по 50 мл, ампулы по 2,0 мг, карпулы — 1,7–1,8 мл.
Широко используется препарат фирмы Sanofi-Aventis в карпулах по 1,7 мл:
Бупивакаин (маркаин, дуракаин)
Бупивакаин — бутиловый аналог мепивакаина. Синтезирован A. F. Ekenstam, 1937. В результате структурной замены значительно увеличились сила, эффективность и длительность местного обезболивания. Сильный анестетик. Для сравнения: бупивакаин в 16 раз сильнее новокаина, но и токсичнее в 8 раз. Анестезия наступает медленнее, чем у лидокаина, мепивакаина, однако она более длительная — от 3 до 12 часов. Препарат сильно расширяет сосуды и именно поэтому применяется в комбинации с вазоконстрикторами. Бупивакаин назначают в виде 0,5 % раствора с адреналином 1:200000 для инфильтрационной и проводниковой анестезии при травматичных манипуляциях в челюстно-лицевой хирургии, где применение бупивакаина обеспечивает послеоперационное обезболивание. При передозировке: судороги, угнетение сердечной деятельности (вызывает брадикардию) вплоть до остановки сердца.
Доза определяется из расчета 2 мг на 1 кг веса.