Мертенил или розувастатин что лучше
Эффективность и безопасность Мертенила (розувастатина) 40 мг/сут у пациентов с семейной гиперхолестеринемией
Опубликовано в журнале:
Системные гипертензии №2 2014
М.Ю.Зубарева, П.П.Малышев, Т.А.Рожкова, В.В.Кухарчук
Отдел проблем атеросклероза ИКК им. А.Л.Мясникова ФГБУ РКНПК Минздрава России, Москва
Резюме
Семейная гиперхолестеринемия (СХГС) – это заболевание, обусловленное генетическими нарушениями, приводящими к значительному повышению концентрации холестерина (ХС) в крови и, как следствие, – к повышенному риску раннего развития ишемической болезни сердца. Розувастатин является наиболее мощным гиполипидемический препаратом из группы ингибиторов ГМГ-КоА редуктазы, разрешенным к клиническому применению в Российской Федерации.
Цель нашего исследования – изучить эффективность, безопасность и переносимость терапии Мертенилом (розувастатин) в максимальной дозе 40 мг/сут у пациентов с СХГС.
Материалы и методы. Исследование было проспективным открытым, длительностью 16 нед. В исследование были включены 40 пациентов, мужчин и женщин в возрасте от 18 и старше, с фенотипическим диагнозом СГХС. У 18 пациентов была обнаружена мутация Arg35000Gln гена APOB100. Мужчины составляли 40% общего числа пациентов. Средний возраст больных был 55,9 года, средний уровень ХС липопротеинов низкой плотности (ЛПНП) – 7,2 (1,2) ммоль/л. Пациенты не принимали статины до включения в исследование (в течение не менее чем 3 мес).
Результаты. Монотерапия розувастатином 40 мг/сут в течение 16 нед исследования способствовала снижению уровня ХС ЛПНП на 55,1% (р 7,5 ммоль/л или уровень ХС ЛПНП >4,9 ммоль/л). В случае установления клинического диагноза необходимо направить пациента на консультацию липидолога и как можно раньше начинать терапию статинами в максимально переносимых дозах с целью снижения уровня ХС ЛПНП≥50% от исходного значения или достижения целевого уровня ХС ЛПНП.
Важно отметить, что несмотря на распространенность этого заболевания, СГХС остается недостаточно диагностированной и изученной, особенно у детей [33]. Так, по некоторым оценкам, СГХС диагностируется примерно у 20% пациентов, и лишь небольшая часть из них получает адекватную терапию. У большинства людей СГХС не диагностируется или выявляется только после возникновения первого коронарного события. Притом, что для установления диагноза СГХС не требуется проведения сложных инструментальных исследований. Генетическое исследование обычно не требуется для постановки диагноза, его проведение целесообразно, если диагноз сомнителен. Следует отметить, что отрицательный генетический тест не исключает наличия СГХС, поскольку примерно у 20% пациентов с СГХС не обнаруживается мутаций даже при исчерпывающем применении современных методов.
Ненадлежащая диагностика ведет к тому, что данных из контролируемых исследований по эффективности долговременной терапии статинами у пациентов с СГХС недостаточно. Результаты когортных наблюдательных исследований у пациентов с СГХС в Европе показали, что постоянная терапия статинами способствует снижению многократно повышенного риска ССЗ до его уровня в популяции. Кроме того, в метаанализе 14 рандомизированных плацебо-контролируемых исследований с применением статинов (n=90тыс.) было выявлено, что относительный риск ССЗ снижался на 23% как у пациентов с исходным уровнем ХС ЛПНП >4,5 ммоль/л, так и у пациентов с уровнем ХС ЛПНП
Эффективность и безопасность терапии розувастатином. Результаты 8-недельного исследования «от 5 до 40»
Опубликовано в журнале:
Фарматека № 13 – 2014
A.И. Каминный, Ю.А. Шувалова, Т.А. Шишова, В.И. Каминная, B.С. Тутунов, Д.И. Соболева, В.В. Кухарчук
Институт клинической кардиологии им. А. Л. Мясникова ФГБУ РКНПК МЗ СР РФ, Москва
Основной целью исследования «от 5 до 40» стала оценка гиполипидемической эффективности и безопасности препарата розувастатин (Мертенил, компании «Гедеон Рихтер») при его приеме в разных дозах (от 5 до 40 мг/сут) в течение 8-недельной терапии больных в повседневной клинической практике.
Ключевые слова: гиперхолестеринемия, сердечно-сосудистый риск, розувастатин, Мертенил, холестерин липопротеидов низкой плотности
The main purpose of the «from 5 to 40» study was to evaluate the lipid-lowering efficacy and safety of drug rosuvastatin (Mertenil, the company «Gedeon Richter») in different doses (from 5 to 40 mg/day) for 8 weeks of treatment in routine clinical practice.
Key words: hypercholesterolemia, cardiovascular risk, rosuvastatin, Mertenil, low-density lipoprotein
Введение
Сердечно-сосудистые заболевания (ССЗ) являются основной причиной смертности в России, и летальность от ишемической болезни сердца (ИБС) составляет около 25% в структуре общей смертности [1].
Применение статинов – ингибиторов ГМГ (гидрокси-метилглутарил)-КоА(коэнзим-А)-редуктазы позволило снизить риск смерти от ИБС, при этом наибольшую пользу от их приема получают пациенты с высоким и очень высоким риском [2, 3], которым показаны статины в максимально переносимой дозе для достижения целевых значений уровня холестерина липопротеидов низкой плотности (ЛПНП). До недавнего времени не было четких данных об эффективности статинов при их использовании в первичной профилактике. Более того, в метаанализе 11 рандомизированных исследований, включивших более 65 тыс. участников, не было получено достоверного снижения общей смертности [4]. Тем не менее в течение последних лет появились данные, позволившие по-новому взглянуть на пользу статинов при их применении с целью первичной профилактики. Так, результаты регистра Cochrane Central Register of Controlled Trials, включившего 9 исследований с 56 934 участниками, подтвердили, что применение статинов с целью первичной профилактики ассоциировано со снижением общей смертности, частоты сердечно-сосудистых осложнений (ССО) и необходимости в реваскуляризации [6]. Также появились уточненные данные о безусловной пользе статинов и для пациентов с низким сердечно-сосудистым риском. Было показано, что снижение уровня ЛПНП сопровождается достоверным снижением частоты ССО – таким же, как и у пациентов с высоким риском. Эти данные были получены в результате мета-анализа клинических исследований с участием 170 тыс. пациентов, проведенного объединенной группой исследователей по лечению гиперхолестеринемии (CTT – Cholesterol Treatment Trialists Collaborators). Результаты исследования показали, что снижение уровня ЛПНП при применении статинов с целью первичной профилактики на 1 ммоль/л сопровождается уменьшением уровня сердечно-сосудистой смертности на 15 % и общей смертности на 9 % [5]. Таким образом, результаты перечисленных исследований подтвердили реальную возможность статинов снижать частоту ССО примерно в равной степени при применении препаратов с целью вторичной или первичной профилактики. Поскольку для решения этой задачи целесообразно использование наиболее эффективных современных гиполипидемических препаратов, мы планировали данное исследование с целью оценки гиполипидемической эффективности и безопасности розувастатина при его приеме в разных дозах – от 5 до 40 мг/сут.
Материал и методы
Исследование проводилось как открытое многоцентровое наблюдательное, в котором участвовали 184 поликлиники из 70 городов Российской Федерации. В рамках исследования был изучен липидный профиль амбулаторных пациентов, получавших статины. Решение о назначении розувастатина (препарата Мертенил, компании «Гедеон Рихтер») и выборе его дозы принималось лечащими врачами самостоятельно.
После скрининга в исследование был включен 3591 пациент (1581 мужчина, 2010 женщин). Средний возраст пациентов составил 59,0±19,2 года.
В исследование включали пациентов с умеренным, высоким и очень высоким риском ССЗ и первичной гиперлипидемией IIа- и IIб-типов, не достигших целевых уровней ЛПНП на монотерапии статинами в течение 3 месяцев и более. В исследование не включили лиц, принимавших розувастатин, имеющих повышенные более чем в 2 раза уровни ферментов аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), креатинкиназы (КК), а также больных, принимающих участие в других исследованиях и страдающих заболеваниями, при которых участие в исследовании исключалось.
Врачи поликлиник были приглашены к участию в исследовании на основе случайных выборок.
Результаты исследования были подвергнуты статистической обработке с использованием пакета статистических программ Statistica 6.0. Результаты представлены в виде среднего и стандартного отклонений (Mean±SD). При сравнении групп по количественному признаку использовались параметрический (t-критерий Стьюдента, однофакторный ANOVA) и непараметрический (критерий Манна-Уитни, ранговый анализ по Краскелу-Уоллису) методы. Статистически достоверными считали различия при p
Новые споры о холестерине
Когда на самом деле нужно снижать холестерин и кто может долго жить с высокими показателями? Материал об этом, подготовленный КП, попал в топ самых читаемых на сайте газеты.
ГЛАВНЫЙ ВЫЗОВ ДЛЯ ВРАЧЕЙ
ПРОВЕРЬ СЕБЯ
Какой у вас риск сердечно-сосудистых заболеваний
Человек находится в группе низкого риска, если у него:
а) нет повышенного давления. То есть давление не выше, чем 130/80 мм рт. ст. в возрасте до 65 лет и не выше 140/80 после 65 лет;
б) нет лишнего веса. То есть индекс массы тела не выше 29 (как его посчитать, мы рассказывали в первой части публикации);
в) нет сахарного диабета;
г) нет атеросклероза.
В группу высокого и очень высокого риска (в зависимости от количества факторов риска и степени «запущенности») человек попадает, если:
2) повышенное давление (см. пункт «а» выше);
3) есть диагноз сахарный диабет (ставится, по общему правилу, при уровне сахара в крови выше 6,7 ммоль/л на голодный желудок);
ХОЛЕСТЕРИНОВАЯ БЛЯШКА БЛЯШКЕ РОЗНЬ
— Если я не вхожу в группу высокого или даже среднего риска, это значит, что можно безгранично есть продукты с животными жирами – сливочное масло, жирное мясо и т.д.?
— Вопрос непростой. Когда мы начинаем налегать на продукты, богатые животными жирами, это при современном малоподвижном образе жизни зачастую оборачивается ожирением. Вы получаете как минимум один фактор риска и из более «благополучной» группы переходите в менее благополучную, с более высоким риском. И вообще, нужно признать: регуляция системы выработки и обмена холестерина в организме еще частично остается для ученых загадкой. Мы знаем про нее далеко не все.
— В чем их опасность?
— Как минимум половина инфарктов миокарда происходит из-за бляшек, которые не сужают просвет в кровеносных сосудах или сужают его меньше, чем 50%. Такие бляшки имеют тонкую пленочку-покрышку и жидкое ядро, где постоянно идет воспаление. В конце концов покрышка попросту разрывается. На этом месте образуется тромб, он перекрывает просвет сосуда. И все, что ниже по течению крови, начинает отмирать.
ТРЕНИРОВАТЬСЯ ИЛИ НЕ НАПРЯГАТЬСЯ?
НА ЗАМЕТКУ
Как определить безопасную интенсивность физнагрузок
ВОПРОС-РЕБРОМ: КОМУ НУЖНЫ СТАТИНЫ?
— Существует внутрисосудистый метод, когда мы заводим в сосуд специальный датчик и с помощью ультразвука или оптической когерентной томографии определяем структуру бляшки.
— Нужно проверять каждую бляшку?
— Да. И датчик, к сожалению, дорогостоящий. Другой подход – компьютерная томография. Кладем пациента в компьютерный сканер и делаем рентгенологическое исследование с контрастом сосудов сердца. Разрешающая способность компьютерных томографов сегодня позволяет рассмотреть, какая это бляшка – стабильная или нестабильная.
Третий подход – по анализу крови. Сейчас он активно развивается. Ведутся очень интересные исследовательские работы по микроРНК, то есть малым молекулам, которые ответственны за воспаление, развитие атеросклероза. По их наличию, концентрации и комбинации пытаются строить диагностические системы для выявления нестабильных бляшек.
— Какие-то из этих методов применяются в России?
ПОЗДРАВЛЯЕМ!
«Комсомолка» поздравляет Сеченовский университет и желает новых научно-медицинских прорывов!
Статины: плюсы и минусы
«Высокий холестерин» не болит, но именно он может приводить к развитию атеросклероза. Атеросклероз поражает сердечно-сосудистую систему, приводит к образованию атеросклеротических бляшек и нарушениям кровоснабжения. Нередко это заканчивается инфарктами, инсультами.
Сегодня существует немало препаратов из группы статинов. Доказана их эффективность в снижении смертности от сердечно-сосудистых заболеваний, но продолжаются споры об их безопасности. Для достижения и удержания нужных показателей липидного обмена требуется длительный прием препаратов, но многие пациенты не выполняют рекомендации, отчего эффективность лечения резко снижается. Что говорить о пациентах, когда врачи имеют разные мнения на этот счет.
Что такое статины
Статины — это группа гиполипидемических препаратов. Они замедляют работу одного из главных ферментов, участвующих в синтезе холестерина — ГМК-КоА-редуктазы. Это приводит к уменьшению синтеза холестерина в печени.
Снижение синтеза холестерина в гепатоцитах увеличивает количество рецепторов к липопротеидам низкой плотности (ХС ЛПНП) и последующему захвату их из кровотока. Кроме того, возможно, некоторое снижение образования ЛПНП за счет угнетения синтеза в печени их предшественника — липопротеидов очень низкой плотности (ЛПОНП). Так статины способствуют снижению общего ХС, ХС ЛПНП и ХС ЛПОНП в плазме крови. Одновременно препараты этой группы способны уменьшить уровень ТГ и несколько повысить уровень «хорошего холестерина» (липопротеидов высокой плотности). Эффективность снижения уровня холестерина в крови зависит от дозы препарата. Для получения нужного уровня снижения требуются достаточно высокие дозы.
Вклад в пользу статинов вносят и их многочисленные дополнительные свойства:
Статины полезны не только своей способностью снижать холестерин в крови.
Виды статинов
В группе статинов препараты отличаются путями, по которому идет их обмен, силой подавления образования холестерина, лекарственными взаимодействиями. Лекарства отличаются не только названиями, но и действующим веществом:
Показания
Препараты этой группы назначает только врач и он подбирает какое действующее вещество подойдет, его дозировку. Обычно для этого определяют риск сердечно-сосудистых событий по специальной шкале, опроснику, сдаются анализы для определения липидного спектра и биохимических показателей крови. Сегодня статины назначают не только после инфарктов, инсультов как вторичную профилактику. При определенных условиях, высоком риске, врач может использовать статины в первичной профилактике сердечно-сосудистых заболеваний.
Минусы
Но есть и нерешенные вопросы в лечении статинами. Так от 40 до 75% пациентов прекращают прием статинов в течение 1-2 лет после начала лечения. Причинами этого пациенты называют: опасение развития нежелательных эффектов из инструкции к препарату (46%), неверие в то, что лекарство продлевает жизнь (29,4%), прием большого количества других таблеток (27,6%), забывчивость (26,5%), плохой контроль уровня ХС крови на фоне приема лекарства (18,8%), отмену препарата нелечащим врачом (13,5%). При этом реальное развитие нежелательных эффектов на терапии статинами наблюдалось только у 11,7% пациентов, причем их проявления были легкой и умеренной степени выраженности.
Мышечные симптомы
Частота развития симптомов поражения мышц составляет 7-29% по разным данным. К ним относят:
Причины этого изучены недостаточно. По одной версии происходит снижение коэнзима Q10 в мышечной ткани и снижение уровня витамина D. Затрагивается работа митохондрий.
Мышечные симптомы встречаются в 7-29%.
Симптомы, как правило, появляются в обеих руках или ногах. Срок появления около 4-6 недель после начала приема статинов. Иногда при болезнях суставов, связок происходит усиление боли. Возможно, этому способствует мышечная слабость. Необычно, но физически активные люди чаще страдают от мышечных симптомов.Так в одном из исследований указывалось, что спортсмены хуже переносят липидснижающую терапию.
По данным исследований, эти симптомы встречаются редко. Но в сами исследования часто не допускаются пациенты старшего возраста, с нарушениями функции печени и почек, принимающие определенные лекарственные препараты, то есть нельзя сказать, что это обычный пожилой человек с «букетом болезней».
Сахарный диабет и инсулинорезистентность
Установлено, что длительный прием статинов при определенных факторах может способствовать развитию инсулинорезистентности и сахарного диабета. Об этом говорят не только данные исследований, но и национальные рекомендации некоторых стран.
Факторами риска развития СД при приеме липидоснижающих препаратов могут стать:
Воздействие на печень
При приеме статинов для снижения негативного влияния на печень необходимо исключить прием:
Статины могут негативно влиять на поврежденную печень.
Не следует их назначать при активном вирусном гепатите, пока показатели печени не вернутся к норме.
Взаимодействие с лекарствами
Статины обладают множественным эффектом. Это происходит из-за того, что они действуют не изолированно, а затрагивают многие химические реакции в организме. Особенно это важно у пациентов принимающих множество лекарственных препаратов по поводу сердечно-сосудистых заболеваний.
Что делать?
Задумавшись о приеме статинов стоит понимать, что это не «волшебная таблетка». И даже длительная терапия на многие годы для увеличения продолжительности жизни будет эффективной только в комплексном подходе, так как развитие атеросклероза зависит не только от приема препаратов. Схемы терапии меняются, но никто не отменял собственных усилий, которые должен делать человек. Нужно поменять образ жизни, который десятилетиями приводил к накоплению проблем.
Диета. Оптимальной диетой для профилактики ССЗ, связанных с атеросклерозом, признана средиземноморская диета. Рекомендуется высокое содержание овощей, бобовых, цельнозерновых продуктов, фруктов, рыбы и ненасыщенных ЖК (особенно оливкового масла). Возможно умеренное потребление алкоголя (в основном красного вина, преимущественно с пищей). Держать в рационе низкий процент красного мяса, молочных продуктов и насыщенных жиров.
Отказ от курения. Курение одна из причин развития атеросклероза. Риск смерти или развития острого инфаркта миокарда у продолжающих курить, после успешной операции по восстановлению проходимости коронарных сосудов, почти в 2 раза выше, чем у некурящих. Отказ от курения уже в течение первого года снижает риск развития ИБС на 50%, а при отказе от курения в течение 5-15 лет риск развития ОКС и инсульта уравнивается с некурящими.
Курение — одна из причин развития атеросклероза.
Физическая активность. Установлено, что сокращение сидения перед телевизором до 2 ч в день увеличивает продолжительность жизни на 1,4 года. Лучшее начало увеличения физической активности это ходьба, особенно в возрасте от 60 лет. Основной принцип плавное повышение интенсивности и объема в течение нескольких недель.
Так обсудив с врачом все плюсы и возможные риски приема статинов нужно придерживаться выбранного пути многие годы для достижения результата.
Лечение атеросклероза лекарствами
Используйте навигацию по текущей странице
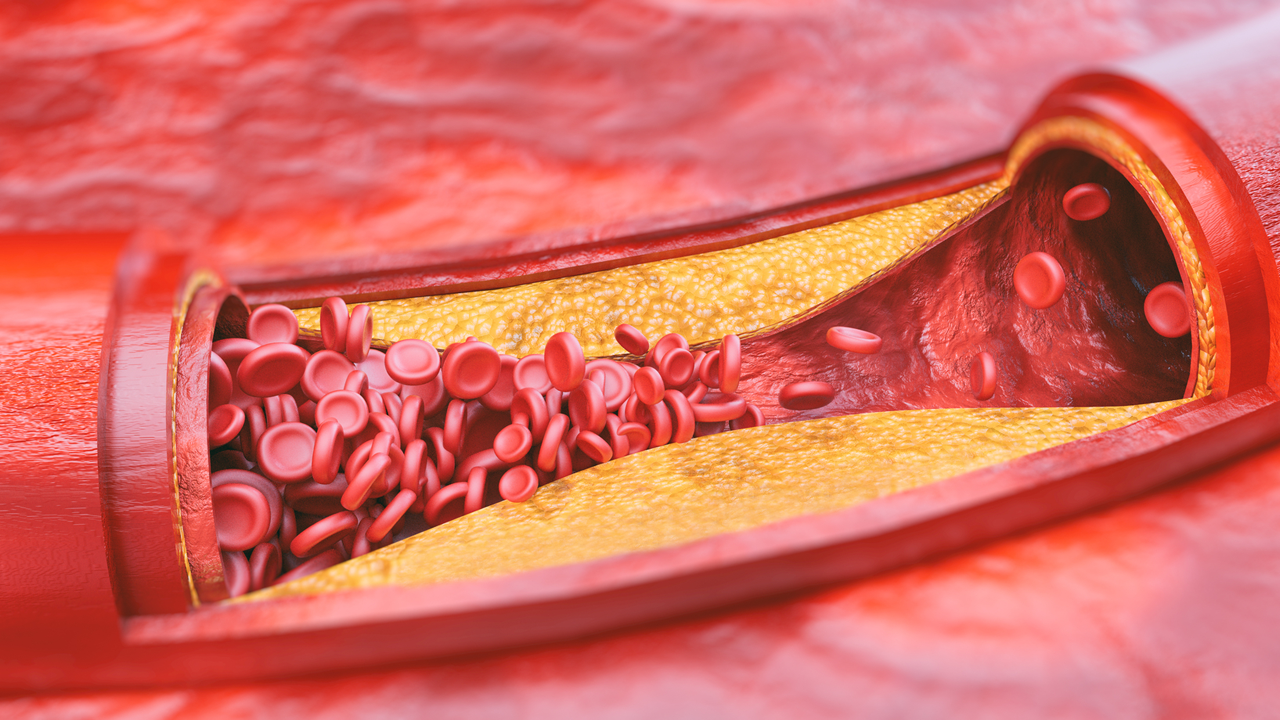
 Причины и развитие атеросклероза
Причины и развитие атеросклероза
При обильном накоплении липидов и кальция происходит нарушение кровообращения в бляшках, омертвение которых обусловливает появление атером-полостей, заполненных распадающимися массами. Стенка артерии в области такой бляшки имеет каменную твердость, легко крошится. Крошкообразные массы отторгаются в просвет сосуда. Попадая с током крови в нижележащие кровеносные сосуды, кусочки раскрошившейся атеросклеротической бляшки могут стать причиной закупорки (эмболии) и привести к тромбозу артерий конечности с развитием гангрены (омертвения). Кроме этого, крупная бляшка приводит к значительному нарушению тока крови, что снижает доставку кислорода в ткани. При физической нагрузке мышцы, не получающие достаточного питания отказываются работать, возникает боль, которая исчезает только после отдыха. Крупная бляшка способствует развитию тромба в месте сужения сосуда, что может привести к острой ишемии и гангрене.
Медикаментозная терапия может быть направлена на причины болезни (этиотропное лечение), механизмы его развития (патогенетическое лечение), симптомы заболеваний (симптоматическая терапия) и профилактику осложнений. В лечении сосудистых пациентов должна применяться схема, затрагивающая все аспекты заболевания.
Этиотропное и патогенетическое лечение.
Диабетическая макроангиопатия. Помимо терапии статинами, для улучшения состояния сосудистой стенки применяется препарат Vessel Due F, органический глиполисахарид, который способствует восстановлению эндотелия и снижает риск сосудистых тромбозов. Для лечения нейропатии у больных с диабетом используются витамины группы В (мильгамма), тиоктацид.
Препараты улучшающие кровоток и влияющие на коллатеральное кровообращение.
Пентоксифиллин (трентал, вазонит) до сих пор широко используются в отечественной клинической практике, хотя множество исследований показали их небольшую эффективность.
Симптоматическая терапия.
Подразумевает уменьшение симптомов сосудистых заболеваний. Эффективное патогенетическое лечение способствует устранению симптоматики хронической артериальной недостаточности. При критической ишемии важным аспектом лечения является обезболивание. Для этих целей используются ненаркотические анальгетики (кеторол, баралгин, диклофенак). При невралгических болях назначается финлепсин и другие седативные средства. В сложных случаях возможно назначение наркотических анальгетиков (трамадол, промедол, морфин) или эпидуральной продленной анестезии.
Профилактика осложнений.
Основное осложнение, связанное с облитерирующими заболеваниями, это тромбоз артерии с развитием острой ишемии конечности. В настоящее время возможности современной терапии позволяют многократно снизить риск тромбоза. Наиболее эффективны препараты клопидогреля (плавикс, зилт, тромбостоп). Могут использоваться препараты аспирина (тромбоасс, кардиомагнил) в дозе не менее 100 мг в сутки, но они слабее. У пациентов с склонностью к венозным тромбозам и с мерцательной аритмией, для профилактики тромбоэмболии могут использоваться непрямые антикоагулянты (варфарин), прямые ингибиторы тромбина (продакса), низкомолекулярные гепарины (фраксипарин, клексан)

Чем опасен высокий уровень холестерина?
Повышенный уровень холестерина приводит к риску развития ИБС и инфаркта миокарда, ишемического инсульта и гангрены конечностей!
Необходимо снижать концентрацию общего холестерина в крови: снижение концентрации общего холестерина в крови на 10% приводит к уменьшению смертности от заболеваний сердца на 20%. Малая физическая активность (гиподинамия), избыточное питание и курение оказывают плохое воздействие на уровень холестерина.
Физические упражнения и похудание уменьшают концентрацию холестерина и триглицеридов, тем самым позволяя предотвратить развитие атеросклероза.
Препараты для снижения уровня холестерина
Статины – это группа препаратов предназначенных для снижения снижение уровня холестерина в крови. Действие статинов основано на блокировании образования холестерина в печени, что снижает его уровень в крови, так как весь холестерин в организме вырабатывается именно там, а не поступает с пищей. Тот холестерин, что мы съедаем является только материалом для синтеза собственного.
Назначается пациентам с высоким риском развития инсульта и инфаркта. Прием Розувастатина зависит от уровня липидов в крови и составляет в стандартной дозировке от 5 до 10 мг в день.




 Причины и развитие атеросклероза
Причины и развитие атеросклероза