Миокард левого желудочка сердца что это
Клинико-инструментальная характеристика некомпактного миокарда левого желудочка
УЗИ аппарат HM70A
Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Данная величина тесно коррелирует со степенью и скоростью развития СН и имеет прогностическое значение для дальнейшего развития заболевания и возникновения осложнений.
Дифференциальная диагностика
Прогноз и предикторы неблагоприятного течения заболевания. Летальность в течение 6 лет составляет около 50%. У детей летальность около 17,1%. Предикторы неблагоприятного прогноза:
Прогноз также ухудшает наличие желудочковых тахиаритмий, что нередко является причиной внезапной сердечной смерти у больных с некомпактным миокардом, которая может быть первым и единственным проявлением НМЛЖ.
Лечение
Специфической терапии НМЛЖ не существует. Проводят симптоматическое лечение застойной СН, нарушений ритма и профилактику тромбоэмболических осложнений. В терминальных стадиях возможна трансплантация сердца.
Клиническое наблюдение
Больной Г., 1962 года рождения, поступил в экстренном порядке в приемно-диагностическое отделение с жалобами на выраженную одышку, в том числе в покое, ортопноэ, увеличение живота, уменьшение количества мочи, отеки нижних конечностей, резкую слабость при незначительной физической нагрузке. Больным себя считает в течение последнего месяца, когда появилась субфебрильная температура, стала нарастать одышка при физической нагрузке и в горизонтальном положении, появились отеки на ногах, увеличился живот. Принимал антибиотики в течение 5 дней. Температура тела нормализовалась, но самочувствие не улучшалось.
При осмотре общее состояние тяжелое. Сознание ясное. Телосложения правильного. Питания удовлетворительного. Кожные покровы бледные. Склеры субиктеричны. Видимые слизистые оболочки цианотичные. Массивные отеки нижних конечностей. Пульс 102 уд/мин, ритмичный, низкого наполнения. АД 140/80 мм рт.ст. Набухание шейных вен. Цианоз лица в горизонтальном положении. Тоны глухие, систолический шум с максимумом в точке Боткина. Частота дыхания 19 в 1 мин. Живот увеличен за счет асцита. При поверхностной пальпации напряжен.
В анализе крови обращает на себя внимание: увеличение D-димера в 24 раза. Ультразвуковое исследование органов грудной и брюшной полостей: увеличение и диффузные изменения печени. Уве ли чение и диффузные изменения поджелудочной железы. Каликоэктазия и кисты паренхимы левой почки. Свободная жидкость в брюшной полости. Двусторонний гидроторакс. Компьютерная томография: косвенные признаки тромбоэмболии мелких ветвей легочной артерии. Признаки инфарктпневмонии SX правого и левого легкого.
По данным ЭКГ имели место: синусовая тахикардия с частотой 104 уд/мин. Увеличение левого и правого предсердия. Выраженные вольтажные критерии гипертрофии ЛЖ. Вторичные изменения в миокарде ЛЖ, связанные с гипертрофией ЛЖ. Неполная блокада левой ножки пучка Гиса (QRS 110 мс).
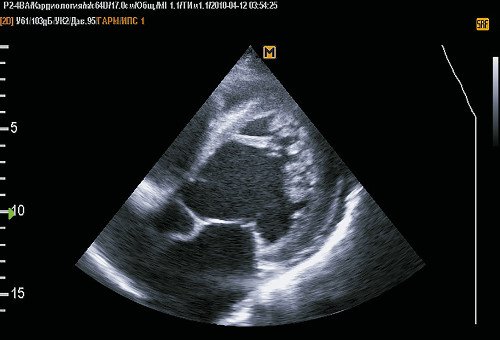
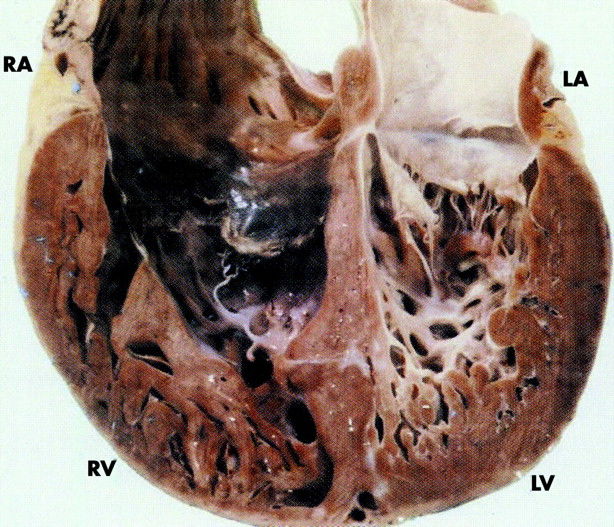
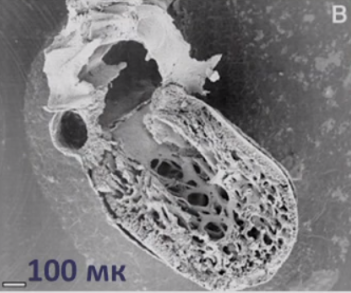
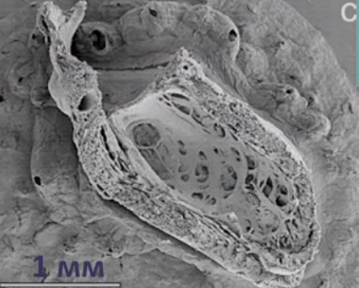
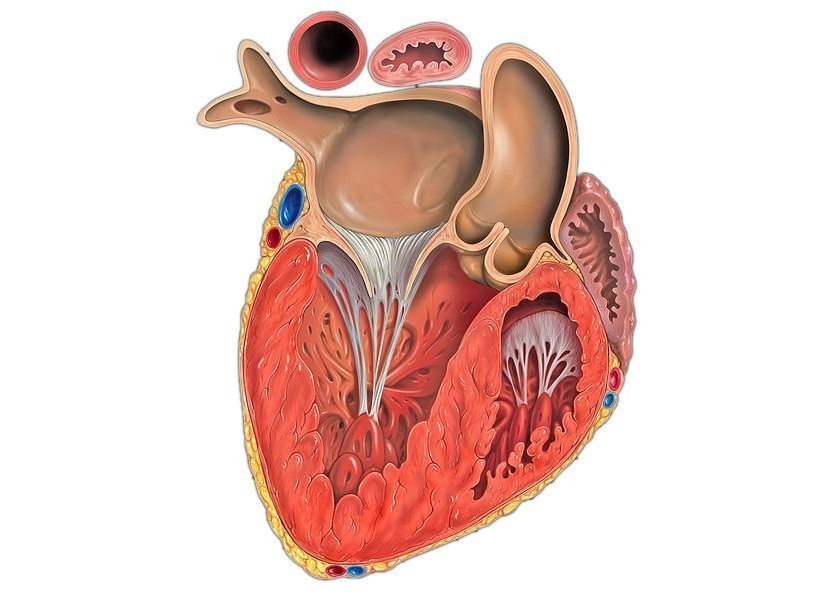
Стенка ЛЖ в средней и верхушечной области представляет собой 2 слоя: наружный, толщиной 5,5 мм, однородной структуры (компактный миокард) и внутренний, представленный широкими трабекулами, лакунами, доходящими до компактного слоя (по типу губчатой структуры). На всем протяжении лакун регистрируется кровоток. Толщина некомпактного слоя в средней части ЛЖ до 16 мм, в области верхушки до 29 мм. На сканограммах (рис. 1-4) при хорошем уровне ультразвуковой визуализации видны четкие признаки некомпактности миокарда ЛЖ. Таким образом, имеется типичная эхокардиографическая картина НМЛЖ. Данное клинико-эхокардиографическое описание представляет собой первое клиническое выявление и описание НМЛЖ в Приволжском федеральном округе.
Рис. 1. Пятикамерная позиция при локации с верхушки.
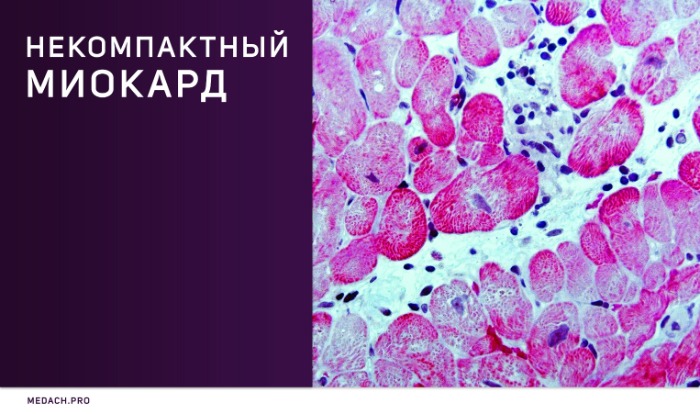
Некомпактный миокард
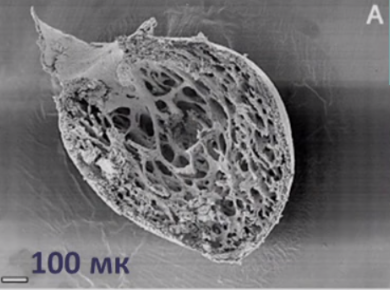
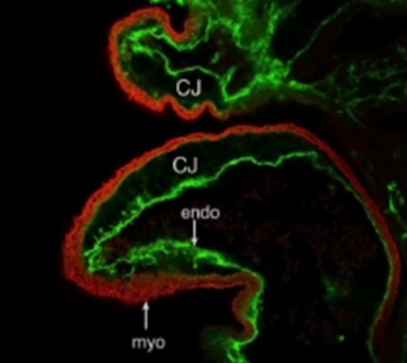
Некомпактный миокард левого желудочка (синонимы: губчатый миокард, эмбриональный миокард, персистирующие синусоиды) — генетически детерминированная кардиомиопатия, которая характеризуется патологической трабекулярностью миокарда левого желудочка в результате нарушения нормального эмбриогенеза сердца с формированием двух слоев миокарда: толстого некомпактного (эндокардиального) и тонкого нормального (компактного, эпикардиального).
Код по МКБ-11
BC44 Noncompaction cardiomyopathy
Историческая справка
Первые упоминания губчатого миокарда описаны американским хирургом Самуэлем Беллетом в 1932 году: в миокарде левого желудочка новорожденного с цианотическим врожденным пороком сердца отмечались глубокие лакуны и трабекулы, выявленные при аутопсии. Далее, лишь с развитием и внедрением эхокардиографии (далее ЭхоКГ), в 1984 году немецкие ученые Рольф Энгбердинг и Франц Бендер описали наличие синусоид миокарда у пациента, характерные лишь для эмбрионального этапа развития сердца. В 1990 году детский кардиолог и американский профессор кафедры педиатрии вместе с соавторами предложил термин «изолированная некомпактность миокарда левого желудочка». Учитывая все большее внедрение в практику ЭхоКГ, описывалось множество случаев данной нозологии, и в 1995 году Всемирная организация здравоохранения включила данное заболевание в группу неклассифицируемых кардиомиопатий. Затем, в 2006 году, Американская ассоциация сердца отнесла данную патологию к первичным генетическим кардиомиопатиям. С 2008 года заболевание включено в группу неклассифицируемых кардиомиопатий согласно классификации Европейского общества кардиологов.
Эпидемиология
Распространенность заболевания среди взрослого населения составляет 0,014%. Встречается: у 0,01-0,27% всех взрослых пациентов, направленных на ЭхоКГ; у 3% больных из 960 с признаками ХСН; у 100 пациентов из 36933, перенесших ЭхоКГ (в период с 1994-2006 гг). По данным разных ученых, заболевание чаще встречается у мужчин (56–82 %). В детской практике из всех случаев кардиомиопатий некомпактный миокард встречается в 9,2%, занимая третье место после гипертрофической КМП и дилатационной КМП.
Эмбриональное развитие миокарда
Для наиболее точного понимания механизма образования некомпактного слоя миокарда обратимся к эмбриологии. Миокард развивается из миоэпикардиальной пластинки спланхнотома мезодермы, представляя собой сеть волокон, разделенных широкими полостями. С 5-й недели эмбрионального развития происходит уплотнение сети волокон, сужение межтрабекулярных лакун, формируется коронарный кровоток, происходит процесс уменьшения межтрабекулярных пространств до размеров капилляров. Миокард «компануется» от основания к верхушке, от эпикарда к эндокарду (рис. 1, 2, 3, 4). При нарушении данного процесса, чаще всего в результате генетической мутации в генах, кодирующих белок таффазин, альфадистробеверин, гетерозиготные мутации в генах, кодирующих MYH7, ACTC, TNNT2, в сердце остаются зоны некомпактного миокарда с глубокими межтрабекулярными пространствами.
Классификация
Большинство ученых выделяют следующие формы некомпактного миокарда:
– изолированный;
– в сочетании с врожденными пороками сердца;
– в сочетании с нейромышечными заболеваниями (метаболическая миопатия, синдром Barth, синдром Roifman, синдром Ohtahara, синдром Noonan, мышечная дистрофия Emery–Dreifuss, мышечная дистрофия Becker, синдром Melnick–Needles).
По форме возникновения:
– спорадическая;
– семейная (30%).
По анатомическим формам выделяют:
– левожелудочковая;
– правожелудочковая;
– бивентрикулярная.
По морфологическим типам:
– лакунарный;
– губчатый;
– смешанный.
По степени некомпактности миокарда (по отношению толщины слоя некомпактного миокарда к толщине всей стенки сердца на уровне верхушки левого желудочка):
– мягкая (0,33–0,26)
– умеренная (0,25–0,20)
– тяжелая (менее 0,2)
Патогенез и клиника
Патогенез складывается из сердечной недостаточности, синдрома нарушений ритма, тромбоэмболического синдрома.
Сердечная недостаточность выходит на ведущее место в клинике данного заболевания. Из-за нарушенной архитектоники строения миокарда происходит нарушение его сократительной способности. При тяжелой степени некомпактности клиническая картина данного синдрома наиболее выражена с преобладанием недостаточности по обоим кругам кровообращения и с выраженным снижением общей сократительной способности миокарда. Как правило, у некоторых пациентов клиника заболевания может манифестировать в результате запуска воспалительного процесса в миокарде, а в ряде случаев, при благоприятном течении, некомпактный миокард можно выявить впервые у лиц пожилого возраста. В клинической картине заболевания на первое место может выходить болевой синдром, который выражается приступами стенокардии. Это объясняется большей потребностью в кислороде некомпактного слоя миокарда, который не кровоснабжается основными ветвями коронарных артерий, а кровоснабжение его происходит непосредственно из полости левого желудочка.
Синдром нарушений ритма проявляется чаще всего желудочковыми нарушениями ритма — более чем в половине случаев (экстрасистолия, нередко и высоких градаций). В четверти случаев наблюдается фибрилляция предсердий. Также, вследствие эндомиокардиального фиброза с захватом проводящей системы сердца наблюдаются нарушения проводимости по типу АВ, СА-блокад.
Конечно же, нарушение глобальной систолической функции, наличие нарушений ритма сердца, а в частности фибрилляции предсердий, наличие глубоких лакун предрасполагает к образованию тромбов в полости левого желудочка, а отсюда и тромбоэмболических осложнений (кардиоэмболические инсульты, ТИА, мезентериальный тромбоз).
Диагностика
Клиника при данном заболевании неспецифична, она может маскировать и дебют ИБС, и прочие кардиомиопатии. В данном случае нам помогает ЭхоКГ и МРТ с контрастированием гадолинием, помимо стандартной ЭКГ и суточного мониторирования ЭКГ.
Выделяют следующие эхокардиографические критерии некомпактного миокарда:
Так же проводится оценка всех стандартных параметров при ЭхоКГ (размеры полостей, наличие изменений сократительной способности, клапанная недостаточность, оценка фракции выброса).
МРТ проводится с контрастным усилением редкоземельного металла гадолиния, оценивается: ФВ ЛЖ, индексированная масса миокарда (компактного, некомпактного); число некомпактных сегментов; критерий некомпактности (чувствительность 86%, специфичность 99%: соотношение компактного и некомпактного слоя миокарда в диастолу более 1:2); индекс ремоделирования левого желудочка.
И, конечно же, не стоит забывать о генетическом картировании и биопсии миокарда.
Принципы и тактика лечения.
Пациентам с бессимптомным течением специфической терапии не требуется, им нужно лишь динамическое наблюдение у врача кардиолога. При наличии клиники лечение должно складываться из следующих составляющих: стандартная терапия ХСН; назначение антикоагулянтной терапии при необходимости (снижение ФВ, ТЭ в анамнезе, тромбоз полостей сердца); назначение, при необходимости, антиаритмической терапии; назначение иммуносупрессивной терапии при доказанности аутоиммунного повреждения миокарда. Так же, в отдельных случаях, могут рассматриваться варианты установки ЭКС (при наличии блокад высоких градаций с эпизодами синкопе); установки кардиовертера-дефибриллятора (при плохом терапевтическом ответе на антиаритмики); трансплантации сердца.
Миокард левого желудочка сердца что это
В любом эхокардиографическом исследовании центральное место занимает оценка левого желудочка и его функции. В данной главе обсуждаются аспекты нормальной и патологической морфологии левого желудочка, а также качественные и количественные параметры оценки его глобальной и региональной функции. Наиболее частое сердечно-сосудистое заболевание, коронарная болезнь сердца (КБС), преимущественно поражает миокард именно левого желудочка и приводит к типичным общим и локальным изменениям. Некоторые из них можно распознать уже в покое, другие же — при пробе с нагрузкой или стимуляцией.
а) Форма и характеристики левого желудочка сердца. Нормальный левый желудочек представляет собой толстостенное, конусовидное (точнее: эллипсоидное) полое мышечное образование с полукруглым колпачком на верхушке. Его поперечник, как видно на эхокардиографических сечениях по короткой оси в парастернальном или субкостальном доступе, имеет форму окружности. Поэтому объем и массу здорового левого желудочка можно в хорошем приближении рассчитывать, исходя из формы эллипсоида вращения. Линия пересечения со свободной стенкой правого желудочка делит левый желудочек на межжелудочковую перегородку и свободную стенку, от которой отходят папиллярные мышцы; эти последние не контактируют с перегородкой.
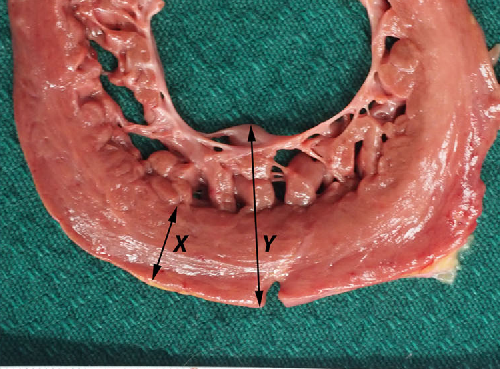
2. Характеристики левого желудочка. Отличительными анатомическими признаками левого желудочка в отличие от правого, позволяющими идентифицировать первый, в том числе при различных врожденных мальформациях, являются: две хорошо разграниченные папиллярные мышцы, непосредственное соседство клапанов атриовентрикулярного («входного», т.е. митрального) и артериального («выносящего», т.е. аортального), а также более мелкая по сравнению с правым желудочком трабекулярная сеть, которая к тому же довольно мало развита в области перегородки. Соотношение систолической толщины «компактного» субэп и кардиального миокарда к толщине «некомпактной» трабекулярной зоны составляет менее чем 1/2; это важно при исключении «изолированного некомпактного миокарда» («isolated ventricular non-compaction», одна из форм кардиомиопатии).
3. Объемы. Из-за трабекулярной зоны (наряду с другими причинами) объемы, вычисленные при ангиографии или контрастной ЭхоКГ, всегда несколько больше, чем рассчитанные при двумерной ЭхоКГ, поскольку в первом случае контрастное вещество проникает в трабекулярную зону и оптически добавляет ее к полости желудочка, тогда как при двумерной ЭхоКГ граница проводится по внутреннему краю трабекул (см. раздел «Объемы и фракция выброса»).
б) Приносящий и выносящий тракты. Хотя в левом желудочке, в отличие от правого, нет собственно анатомического разделения на приносящий и выносящий тракты, эти обозначения традиционно используются в качестве функциональных понятий. Через митральный клапан кровь сначала попадает в приносящий тракт левого желудочка, образованный митральными створками, подклапанным аппаратом и папиллярными мышцами. Из приносящего тракта кровь переходит в апикальную область, где в ходе спиралевидного движения разворачивается почти на 180° по направлению к выносящему тракту. Последний образован передней створкой митрального клапана, а также базальными отделами перегородки и передней стенки. В этой области межжелудочковая перегородка имеет наибольшую толщину.
в) Деление на сегменты:
1. 16-сегментная модель. Миокард левого желудочка подразделяют на сегменты, чтобы учесть локальный характер многих патологических изменений, прежде всего при КБС. Наиболее часто используемый принцип, предложенный Американским обществом эхокардиографии в 1989 г., подразумевает деление 6 стенок желудочка в апикально-базальном направлении на три части, примерно соответствующие трем равным отрезкам продольной оси: апикальный, средний и базальный сегмент. Сами же стенки обозначаются следующим образом (по часовой стрелке): передняя, боковая, задняя, нижняя (задняя стенка в узком смысле слова), перегородочная и переднеперегородочная. Однако апикальный переднеперегородочный и апикальный задний сегменты не выделяются, т.е. в апикальном сечении по короткой оси находятся лишь 4 сегмента (передний, перегородочный, боковой и нижний). Причина этого заключается в принципе деления: авторы стремились, чтобы всем сегментам соответствовала примерно одинаковая масса миокарда; поэтому верхушка была поделена на меньшее число частей. Фактически с анатомической точки зрения базальный, средний и апикальный отделы содержат примерно 43, 35 и 21% миокарда соответственно, поскольку по направлению к верхушке миокард истончается, а поперечник желудочка уменьшается. Доступность сегментов для анализа в стандартных сечениях видна на иллюстрациях.
В принципе все сегменты можно визуализировать при исследовании как по длинной, так и по короткой оси. Но поскольку часто не удается достичь качественного изображения в апикальном сечении по короткой оси, то, как правило, апикальные сегменты визуализируются только по длинной оси. Еще одним важным аспектом, особенно для пациентов с КБС, является то, что сегменты обычно можно классифицировать по зонам коронарного кровоснабжения, хотя из-за вариабельности коронарной системы это деление не всегда надежно (например, так называемые левый и правый типы кровоснабжения сердца с соответствующим снабжением нижней и часто также задней стенок, или различная длина передней межжелудочковой ветви с соответствующим разным кровоснабжением нижнего апикального сегмента, и так далее).
2. 17-сегментная модель. В последнее время Американская кардиологическая ассоциация предложила новую систему номенклатуры осей, стенок и сегментов для всех визуализирующих методик, которая, однако, до сих пор еще не нашла значительного распространения в ЭхоКГ. Эта система предусматривает дополнительный семнадцатый, чисто верхушечный сегмент, который «как крышечка» накрывает 6 базальных, 6 средних и 4 апикальных сегмента. Целью новой системы была лучшая согласованность с номенклатурой других визуализирующих методик, в первую очередь сцинтиграфии. Однако для стресс-ЭхоКГ проблема использования этой новой системы заключается в том, что невозможно эхокардиографическими способами оценить функцию этого верхушечного сегмента.
Поэтому в дальнейшем мы будем использовать привычную номенклатуру осей, сечений и 16 сегментов, как это сделано и в актуальных рекомендациях европейских и американских эхокардиографических сообществ.

г) Эхоструктура миокарда. При оптимальных настройках усиления сигнала миокард левого желудочка имеет относительно слабую эхогенность; он значительно темнее, чем эпи-/перикард или эндокард, но несколько светлее, чем полость желудочка. Оценка гистологических изменений миокарда на основании его общей эхогенности крайне ограничена; особенно ненадежным критерием является эхоструктура миокарда для диагностики кардиомиопатии или амилоидоза. Считающееся классическим признаком амилоидоза сердца «зернистое поблескивание» («granular sparkling») может также встречаться при значительном утолщении стенки другой этиологии. Старые постинфарктные рубцы, особенно в перегородке, часто бывают светлее, чем нормальный миокард, что связывается с повышенным содержанием коллагена.
Расположение волокон миокарда. Для эхоструктуры миокарда, кроме воды и содержания коллагена, важную роль играет ход волокон миокарда. У пациентов с сахарным диабетом и ожирением также обнаруживаются отчетливо повышенные значения эхогенности миокарда, хотя это и не всегда видно на глаз. Центральное просветление межжелудочковой перегородки, которое регулярно, хотя и в различной степени, обнаруживается при сканировании из четырехкамерной позиции, связано, по-видимому, с различным расположением волокон миокарда левого и правого желудочков.
Редактор: Искандер Милевски. Дата публикации: 25.12.2019
Кардиология
Гипертрофия левого желудочка обычно возникает у пациентов с гипертонической болезнью. Это поражение сердца опасно тем, что может привести к смерти человека. Вообще, согласно статистике, смертность при гипертрофии левого желудочка возникает в 4% случаев.
Это, как мы уже отметили, может быть гипертоническая болезнь или пороки сердца, как врожденные, так и приобретенные, частые и значительные нагрузки. Высок риск развития гипертрофии у спортсменов, грузчиков, представителей других профессий, которые требуют состояния пограничной загруженности.
Очень опасна резкая и интенсивная нагрузка, которой подвергается сердце людей, которые ведут преимущественно сидящий образ жизни, но в определенной жизненной ситуации вынуждены подвергнуть себя физическим нагрузкам. Это же относится к курящим и тем, кто ежедневно употребляет спиртные напитки. Гипертрофия левого желудочка опасна тем, что миокард получает резкую и высокую нагрузку, и если он с ней не справится, то может наступить инфаркт или инсульт.
Гипертрофия левого желудочка бывает как врожденной, так и приобретенной, на фоне развития основного заболевания.
Если говорить о симптомах данного поражения сердца, то его самым ярким проявлением является стенокардия. Она возникает при сжатии сосудов, которые питают сердечную мышцу. Также к симптомам гипертрофии левого желудочка можно отнести мерцательную аритмию и проявления в виде фибрилляции предсердий и голодания миокарда.
В ряде случаев сердце может замирать на несколько мгновений, что приводит к потере сознания пациентом. Отмечаются одышка, головные боли, нарушения сна, боль в сердце, общая слабость и плохое самочувствие.
Сама гипертрофия левого желудочка может быть симптомом одного из следующих заболеваний:
Лечение гипертрофии левого желудочка состоит в применении препаратов, которые снижают симптомы нарушений сердечно-сосудистой системы. Также пациенту рекомендуется соблюдать диету, отказаться от вредных привычек, в том числе от курения и употребления спиртного.
Нельзя исключить при гипертрофии левого желудочка и оперативное вмешательство.
При выявлении любых из перечисленных симптомов следует обратиться к врачу-кардиологу
Записаться на прием Вы можете по телефону 8 (928) 337-60-60.
Гипертрофия левого желудочка: описание заболевания
Гипертрофия левого желудочка сердца — это достаточно распространенное поражение сердца. Заболевание в большинстве случаев начинает развиваться у пациентов, страдающих от гипертонической болезни. Гипертрофия провоцирует увеличение размеров стенки левого желудочка. Заболевание может провоцировать изменение размера перегородки, которая располагается между левым и правым желудочками. Развитие гипертрофии в большинстве случаев осуществляется на протяжении нескольких лет.
Симптомы заболевания
Стенокардия — наиболее распространенный признак, который указывает на гипертрофию левого желудочка сердца. Как правило, на первых стадиях никаких симптомов нет. При дальнейшем развитии гипертрофии у пациента может развиться мерцательная аритмия. Частым может быть состояние, при котором сердце замирает и не бьется (такое состояние провоцирует потерю сознания). В некоторых случаях у человека, страдающего гипертрофией левого желудочка сердца. В данном случае может возникать сильная одышка. Дополнительно выделяют ряд таких симптомов:
Выше перечислены основные симптомы гипертрофии левого желудочка.
Диагностика заболевания
Провести осмотр пациента, у которого возникло подозрение на заболевание, может только квалифицированный кардиолог. Наиболее эффективным способом диагностики является электрокардиография (ЭКГ). Благодаря данному методу специалист может определить толщину сердечной мышцы. При этом заболевании на ЭКГ видны такие изменения:
Кроме вышеуказанного способа диагностики, специалист проводит обследование при помощи МРТ, рентгена грудной клетки или компьютерной томографии. МРТ сердца в Москве также позволяет специалисту получить массу полезной информации о состоянии пациента.
Профилактика заболевания
Риск дальнейшего развития заболевания снижается путем отказа от употребления спиртных напитков, сигарет, кофе. При гипертрофии левого желудочка рекомендуется вести здоровый образ жизни, проводить систематический контроль работы сердца, а также сократить потребление соли, снизить количество жирных продуктов в рационе. При таком заболевании в меню необходимо включать больше овощей, свежих фруктов.
Как лечить гипертрофию левого желудочка сердца
Что касается лечения, терапия проводится с назначением бета-блокаторов в союзе с верапамилом. Данный метод лечения позволяет снизить симптоматику, которую провоцирует сердечно-сосудистая патология. В роли основного дополнения к терапии необходимо соблюдать диету. Также необходимо отказаться от привычек, которые наносят организму вред. Специалисты не исключают, что потребуется оперативное вмешательство для удаления участка мышц, которые подверглись гипертрофии.
Реабилитация
После лечения, проведения операционного вмешательства пациенту необходимо придерживаться специальной диеты. Помимо этого, нужно отказаться от всех вредных привычек, исключив алкоголь, жирную пищу, никотин. Для нормализации работы сердечной мышцы выполняется специальная гимнастика. В рационе должны присутствовать овощи, фрукты.
Записаться на приём
Запишитесь на приём и получите профессиональное обследование в нашем центре