Мицелий и споры кандида в мазке что
Candida Albicans – причины кандидоза, симптомы и лечение
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Candida-Albicans-–-причины-кандидоза-симптомы-и-лечение.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Candida-Albicans-–-причины-кандидоза-симптомы-и-лечение.jpg?fit=825%2C550&ssl=1″ />
Грибковый вагинит (в народе – молочница) очень распространен и составляет от 25 до 35% всех вагинитов. В 80–90% случаев воспаление вызывается Candida Albicans, диморфным грибком, встречающимся у человека в двух формах: бластоспоры и мицелий. В 5-20% случаев возбудителями грибкового вагинита являются Candida Glabrata и Candida Tropicalis.
Candida albicans является условно-патогенным грибком, потому что у 20-25% бессимптомных женщин он обнаруживается во влагалище как неотъемлемая часть физиологической микрофлоры.
За исключением области половых путей он также может быть обнаружен в полости рта и прямой кишке. Образует нитчатые (гифы и псевдогифы) и яйцевидные формы (конидии, споры и почки). В отличие от Candida Glabrata не образует нитчатых форм.
Группы риска и пути передачи кандидоза
Можно найти разные данные о кандидозе: одни эксперты классифицируют его как заболевание, передающееся половым путем, а другие не считают его частью этой группы.
Рост грибков чаще всего связан с изменениями уровня эстрогена. Именно поэтому он сильнее всего проявляется после менструации и во время беременности.
Увеличение количества грибков также было обнаружено у тех женщин:
Хотя кандидоз чаще является результатом этих состояний, нельзя игнорировать его возможную передачу при незащищенном половом акте. 15% мужчин могут испытывать симптомы баланопостита (воспаление головки полового члена и крайней плоти) после полового акта с женщиной, зараженной этой инфекцией.
Симптомы кандидоза
Симптомы кандидоза у женщин:
Симптомы кандидоза у мужчин:
В результате зуда могут возникнуть ссадины (царапины) и вторичная бактериальная инфекция. Женщинам полезно определять pH влагалища.
Диагностика кандидоза
Диагноз ставится в следующем порядке анализов:
Несмотря на типичный анамнез, вульвовагинальный кандидоз не всегда легко доказать. При исследовании отделяемого (влажный препарат) в 40-50% случаев гифы не обнаруживаются.
Также следует отметить, что Candida Glabrata в 15% случаев не образует гиф.
Лечение кандидоза
Лечение кандидозного вульвовагинита может быть системным или местным, а также часто комбинированным. Считается, что лечение облегчает симптомы в 90% случаев. Однако рецидивы очень часты (от 20 до 40% после 4-6 недель лечения). Всегда полезно лечить обоих партнеров одновременно.
В лечении используются местные и системные противогрибковые препараты. Для местного лечения чаще всего используются нистатин, клотримазол, миконазол, эконазол, а для системного – флуконазол и итраконазол.
Некоторые системные противогрибковые препараты нередко могут быть гепатотоксичными – вызывать повреждение печени. Большинство противогрибковых препаратов (кроме нистатина) надо избегать в первом триместре беременности и во время кормления грудью. К сожалению, нистатин показывает самую слабую степень излечения при беременности (от 70 до 80%).
В случае рецидива, комбинированная терапия системных и местных противогрибковых является обязательной. При устойчивом кандидозе также можно использовать 1% промывание отваром горечавки, борной кислотой или повидон-йодом.
В гипоэстрогенных условиях вводятся дополнительные эстрогены.
Системное лечение кандидоза очень эффективно даже при однократном лечении. Согласно анализу результатов, опубликованных в мировой литературе, излечимость кандидоза вне беременности составляет от 80 до 90%.
Естественное исцеление
Хотя лечение фармацевтическими препаратами является наиболее успешным, существуют методы профилактики и лечения естественными средствами. Вредные привычки в еде и образе жизни могут привести к возвращению грибков, поэтому необходимо следующие правила:
Добавить комментарий Отменить ответ
Вы должны быть авторизованы, чтобы оставить комментарий.
Нити мицелия
Нити мицелия иногда выявляются в мазках или соскобах с кожи, ногтей, половых органов.
Они могут появляться при различных инфекционных заболеваниях, вызванных грибками.
Если выявлены нити мицелия на коже, это признак грибкового её поражения.
У разных грибков мицелий выглядит по-разному.
После микроскопического исследования обычно доктор может определить, какой вид или хотя бы род грибов вызвал воспаление.
Мицелий обнаруживается чаще всего при дерматофитии.
Также может выявляться псевдомицелий.
Все эти заболевания имеют грибковое происхождение.
Возможная локализация поражений:
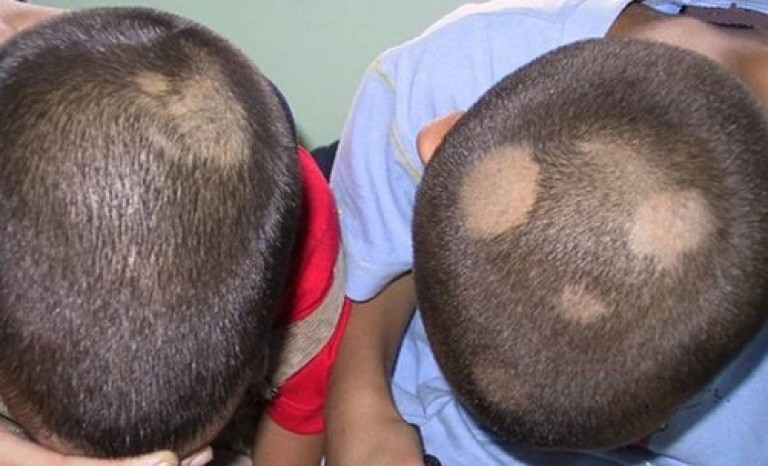
Нити мицелия у ребенка на голове
Как у детей, так и у взрослых дерматофиты могут поражать кожу головы.
Это заболевание называют стригущим лишаем.
Характерные признаки:
Без лечения возможна рубцовая алопеция.
Волосы в зоне локализации рубцов больше не вырастут никогда.
Возбудителем в 90% случаев является Trichophyton tonsurans.
Болеют в основном дети 6-10 лет.
У взрослых патология развивается редко.
Заражаются дети от:
Первые поражают мозговое и корковое вещество волосяного стержня.
Гифы попадают в кутикулу, она разрушается.
Эндотриксы кутикулу не повреждают.
Болезнь может сопровождаться себорейным дерматитом.
Осложнения:
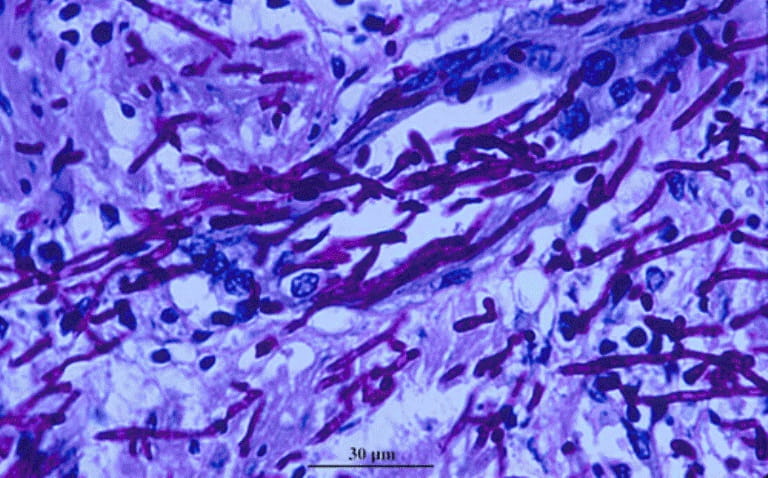
Мицелий при трихофитии выглядит как сплетение тонких нитей.
Они представляют собой гифы.
Внутри них визуализируются перегородки.
Они называются септами.
Лучше всего мицелий выявляется при обработке раствором КОН с концентрацией от 10 до 30%.
Показан также осмотр под лампой Вуда.
В случае поражения волосистой части головы грибками Microsporum или Trichophyton свечение будет зеленым.
Диагноз может быть подтвержден с помощью культурального метода.
Дерматофиты высеивают на питательные среды.
Для этого используют кожные чешуйки или волосы.
При заборе биоматериала с головы используют щетку.
Ею трут воспаленный участок кожи.
Затем эту щетку прижимают зубчиками к питательной среде.
Используются в основном среды, состоящие из глюкозы, пептона и агар-агара.
При хроническом течении заболевания посевы проводятся ежемесячно.
Дополнительно может применяться патоморфологическое исследование кожи.
Подтвердить грибковую инфекцию позволяет:
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Микроскопическое исследование соскобов кожи | 2 д. | 600.00 руб. |
| Прием дерматовенеролога | 900.00 руб. |
В соскобе нити мицелия при отрубевидном лишае
Это хроническое грибковое заболевание.
Оно вызвано Pityrosporum ovale.
Это дрожжевой гриб.
Он появляется в тех местах, где наблюдается повышенная выработка кожного сала.
Потому что грибок активно метаболизирует жиры.
Он является условно-патогенным микроорганизмом, обитающим на коже любого человека.
Болезнь возникает не по причине заражения.
Она вызвана:
Чаще болезнь проявляется на фоне повышенной потливости.
Грибки предпочитают влажную кожу.
Без лечения заболевания может пройти самостоятельно через несколько месяцев или лет.
Обычно оно не наблюдается у пациентов после 40 лет, а поражает лишь молодых людей.
Иногда осложняется грибковым фолликулитом.
Инфекция Pityrosporum ovale также ассоциируется с себорейным дерматитом.
Обычно симптомы выражены слабо.
Это пятна на коже – белые на загорелой и светло-коричневые на незагорелой.
Они могут быть различных размеров, обычно округлой формы.
Очаги могут сливаться, если расположены рядом.
Для микроскопии берут чешуйки кожи.
Их получают путем поскабливания пятна.
Окрашивание проводят гидроксидом калия.
В образце врач может увидеть нити мицелия и грибковые клетки.
Они имеют круглую форму.
При осмотре под лампой Вуда свечение будет зеленым.
Иногда оно имеет синеватый оттенок.
Но свечение может отсутствовать, если пациент помылся непосредственно перед визитом к врачу.
Дифференциальную диагностику проводят в первую очередь с витилиго.
При этом заболевании нет шелушения при поскабливании.
Отсутствуют и нити мицелия при микроскопии соскоба кожи.
При патоморфологическом исследовании выявляются нити мицелия и клетки гриба.
Они выявляются в роговом слое эпидермиса.
Наблюдается усиленная пролиферация кератиноцитов.
Есть признаки воспаления и расширенные сосуды.
Нити мицелия на ногтях
Обнаружение мицелия в клиническом материале из ногтей – признак онихомикоза.
Это группа грибковых заболеваний.
Они могут быть вызваны как дрожжевыми, так и плесневыми грибами.
Обычно изначально поражается дистальный или латеральный край пластинки.
Затем распространяется в направлении центра ногтя.
Возбудители:
Заразиться можно от другого человека.
Возможно занесение инфекции в ногти из других участков тела.
Иногда споры грибков попадают на ногтевые пластины из почвы (плесневые грибы).
В 80% случаев поражаются ногтевые пластины нижних конечностей.
Диагноз подтверждают лабораторно.
При помощи кюретки берут соскоб.
Материал берут с внутренней пластины.
С внешней он берется при подозрении на белый поверхностный онихомикоз.
Препарат обрабатывают 10-30% КОН.
В него могут добавить диметилсульфоксид.
Это облегчает специалисту поиск грибков.
Микроскопическим методом можно:
Но невозможно по нитям мицелия определить вид гриба.
Если такая необходимость возникает, используют:
В случаях, когда микроскопия не дает результата, проводят гистологическое исследование участка ногтя.
Диагноз подтверждается с помощью ШИК-реакции.
Есть ли в нитях мицелия поперечные перегородки
В мицелии перегородки есть.
Но септы могут отсутствовать в псевдомицелии.
Он отличается от истинного мицелия тем, что в процессе почковая материнские клетки не отделяются полностью от дочерних.
Они продолжают почкование.
Поэтому возникают структуры, напоминающие с виду мицелий.
Его называют ложным.
Он несептированный, то есть, не разделен перегородками.
Между клетками при выявлении псевдомицелия врач видит перетяжки.
Концевые клетки имеют меньшие размеры, чем те, что расположены перед ними.
Иногда псевдомицелий состоит из клеток одного вида.
Его называют рудиментарным.
В иных случаях развиваются в псевдомицелии клетки разных видов.
Его называют сложным.
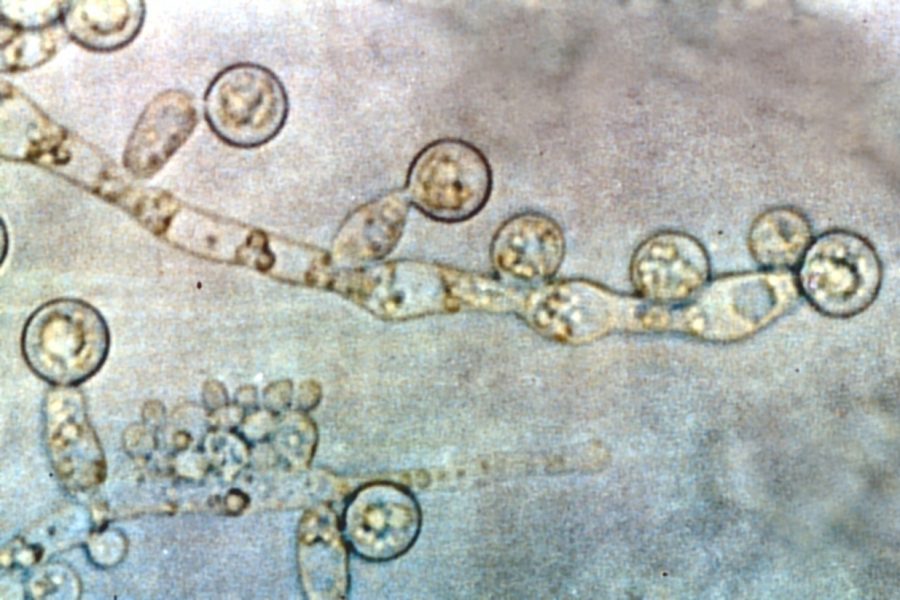
Обнаруживаются длинные клетки – псевдогифы.
На них расположены почки – по одной или несколько, имеющих округлую или клиновидную форму.
Эти почки называют бластоспорами.
Нити мицелия в мазке – что это такое
Споры и нити мицелия обнаруживаются при кандидозе.
Выявляться кандиды могут в мазках из:
Кандиды могут поражать различные структуры и органы человеческого тела.
Воспаление может развиваться:
В тяжелых случаях развивается инвазивный кандидоз.
Он поражает внутренние органы.
Это возможно на фоне иммунодефицита, например, при ВИЧ.
Дрожжевые нити мицелия в мазке на флору
Кандиды могут быть выявлены в мазке из влагалища.
Это исследование называют мазком на флору.
Этот мазок помогает также обнаружить ряд других микроорганизмов.
Это условно-патогенные бактерии и некоторые патогены, передающиеся половым путем.
В мазке могут быть выявлены почки.
Их также называют зачатками.
Это споры кандиды, которые только начали свой рост.
Внешне данный микроскопический признак выглядит как овальная клетка, на поверхности которой начал свой рост другой овал поменьше.
Он располагается на одном из полюсов.
Дрожжевые грибки размножаются путем деления.
Они формируют почки.
При дальнейшем формировании большого количества зачатков они формируются и удлиняются без разделения клеток.
Тогда формируется псевдомицелий.
Он выглядит как нити.
Другое название: псевдогифы.
При кандидозе выявляются нити различной длины.
Лучше всего нити мицелия можно визуализировать при большом увеличении микроскопа.
В таком случае их можно рассмотреть во всех подробностях.
С чем можно перепутать нити мицелия гриба
Иногда неопытные лаборанты путают нити мицелия с ворсинками.
Они могут попадать во влагалище из тампонов.
Тогда это ворсинки хлопковой ткани.
Но их можно отличить от нитей мицелия или псевдомицелия по некоторым параметрам.
Во-первых, по величине.
Ворсинки всегда больше и толще гифов.
Во-вторых, по отсутствию почек.
В отличие от грибов, хлопковые нити делением размножаться не умеют.
Поэтому на их поверхности зачатки никогда не образуются.
Особенности нитей при кандидозе
При кандидозе нити представляют собой псевдомицелий, а не мицелий.
Они не имеют перегородок.
Но на нитях имеются утолщения.
Они появляются в тех зонах, где есть ответвления псевдомицелия.
Волокно может иметь различную протяженность.
Иногда нити закручиваются или переплетаются между собой.
Обнаружить псевдогифы можно в нативном мазке.
То есть, ничем не окрашенном.
Но иногда клеток в материале настолько много, что грибки визуализируются плохо.
Тогда в препарат добавляют калия гидроксид.
Образец при микроскопическом исследовании выглядит светлее.
Элементы грибка становятся гораздо лучше заметными.
Их видно при увеличении микроскопа в 100 раз.
Чтобы рассмотреть подробности, необходимо увеличение в 400 раз.
Так лаборант может выявить маленькие и короткие нити псевдомицелия.
Выявляются также почкующиеся клетки и бластоспоры.
По-другому они называются бластоконидии.
Выглядят как овальные клетки, соответствующие по размерам эпителиоцитам.
Появление почкующихся форм связано с размножением грибков.
Их количество может быть разным.
Но оно не отражает реальных количественных показателей грибкового процесса во влагалище.
А также не коррелирует с выраженностью симптомов.
Поэтому мазок на флору нельзя использовать для оценки течения заболевания в динамике.
Это исключительно качественный тест.
Он дает ответ «да или нет».
Если нити мицелия обнаружены, это говорит о грибковом заболевании.
Если они не обнаружены, и мазок чистый, то человек здоров.
Что делать, если в анализах нити мицелия
Если у вас в анализах нити мицелия, требуется лечение.
Его назначает врач.
Пациенту не стоит делать следующее:
Разные грибковые патологии лечатся по-разному.
Схема лечения определяется не только видом гриба.
Врач учитывает ряд других факторов: особенности течения болезни, площадь поражения кожи, выраженность симптомов и т.д.
Если локализуются нити мицелия влагалище, учитывается наличие кандидозного поражения в других репродуктивных органах.
Лечение нитей мицелия
При появлении нитей лечение включает применение противогрибковых препаратов.
Разные заболевания лечат по-разному.
При дерматофитии кожи дело обычно ограничивается применение местных противогрибковых препаратов.
Используются мази и кремы.
Они могут содержать:
В тяжелых случаях применяются и препараты внутрь.
При кандидозе используют наружно клотримазол.
Внутрь может назначаться флуконазол.
При рецидивирующей форме лечение может быть весьма продолжительным.
Чем лечить нити мицелия на ногтях
Если выявлены нити мицелия на ногтях, настраивайтесь на долгое лечение.
Оно продолжается до тех пор, пока здоровые ноги не отрастут полностью.
Онихомикоз без терапии не проходит никогда.
Самоизлечения не происходит, а в патологический процесс вовлекаются всё новые ногти.
При начальной форме поверхностного онихомикоза может применяться только местное лечение.
Но чаще используется системная антимикотическая терапия.
Показания к ней:
Основные возбудители:
Местно могут использоваться только лаки – ни в коем случае не кремы или мази.
Назначаются препараты, содержащие аморолфин.
Названия:
Реже применяют циклопирокс.
Внутрь используют чаще всего тербинафин.
На втором месте – итраконазол.
Он дает меньший процент излеченности.
К тому же, схема применения сложнее.
С тербинафином всё проще – его пьют непрерывно 3 месяца по 1 таблетке (250 мг) в день.
Местное и системное лечение может применяться в комбинации.
Использование такой схемы позволяет избавиться от грибка ногтя в 75% случаев.
Если положительной динамики через 1-2 месяца лечения нет, проводится посев грибка на питательную среду.
Оценивается чувствительность к антимикотикам.
Исходя из полученных данных, назначается другой препарат.
После этого будут излечены ещё 15% пациентов.
Остальным 10% потребуется хирургическая операция, направленная на удаление ногтя и обработку его ложа.
При выявлении спор и нитей мицелия в мазках, обращайтесь в нашу клинику.
У нас работают опытные дерматовенерологи, которые эффективно лечат любые грибковые заболевания.
При выявлении нитей мицелия обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
Споры грибов в гинекологическом мазке: причины и лечение
Чтобы выявить воспалительный процесс или заболевание, передающееся половым путем (ЗППП), у женщин берут мазок на флору. Забор мазка обязательно осуществляется в ходе профилактического осмотра, а также при наличии зуда, жжения и нетипичных выделений из влагалища.
В норме грибок рода кандида присутствует у здоровых женщин на слизистой половых органов в небольшом количестве. Под влиянием ряда факторов этот показатель начинает расти, и в мазке выявляется псевдомицелий – вегетативное тело, образованное кандидами.
Причины
При обнаружении большого количества спор грибов в гинекологическом мазке женщине ставится диагноз «вагинальный кандидоз», который еще называют молочницей. Ее причинами могут быть:
Лечение
Если споры грибов в гинекологическом мазке превышают допустимое количество, необходимо лечение. В противном случае кандидоз способен перейти в хроническую стадию, при которой зуд, жжение, болезненность во время мочеиспускания и полового акта беспокоят женщину постоянно.
Основой терапии вагинального кандидоза являются противогрибковые препараты, которые принимают внутрь или используют местно. Наиболее эффективно сочетание пероральных и наружных форм лекарственных средств.
Гинеколог в клинике в Марьино составит индивидуальную схему лечения, рассчитанную на обоих половых партнеров. Ее основой являются современные антимикотики. Для местного лечения женщинам рекомендованы вагинальные суппозитории. Мужчинам выписывают крем с противогрибковым эффектом.
Через 2 недели после начала терапии проводится контрольный анализ, определяющий уровень спор грибов в гинекологическом мазке.
Антимикотическая терапия обязательно дополняется приемом симбиотиков, восстанавливающих микрофлору. Чтобы снизить риск активного размножения болезнетворных микроорганизмов, рекомендуются препараты с полезными бактериями в составе.
Для профилактики рецидивов кандидоза необходимо отказаться от тесного белья, стараться не нервничать и принимать антибиотики под строгим врачебным контролем. Очень важно скорректировать рацион питания и временно исключить из меню дрожжевые и сладкие продукты, алкоголь.
Кисломолочные продукты разрешается употреблять, но в ограниченном количестве. Рекомендуется также пить больше чистой воды и есть свежие овощи и фрукты, кроме винограда.
Кандидозный вульвовагинит
В последние годы отмечается значительный рост и распространение вульвовагинального кандидоза. Распространение эндокринной патологии, растущая частота антибиотикотерапии, назначения цитостатиков в повседневной врачебной практике, широкое применение гормо
В последние годы отмечается значительный рост и распространение вульвовагинального кандидоза. Распространение эндокринной патологии, растущая частота антибиотикотерапии, назначения цитостатиков в повседневной врачебной практике, широкое применение гормональных методов контрацепции, использование вагинальных тампонов, гигиенических прокладок — все это предрасполагает к заболеваниям нижних отделов половой системы, обусловленных дрожжеподобными грибами рода Candida. 75–80% женщин переносят в течение жизни хотя бы один эпизод вульвовагинального кандидоза, а у 40–45% развивается по крайней мере один рецидив. 5% женщин во всем мире страдают рецидивирующим вульвовагинальным кандидозом, для которого характерно три или более эпизодов обострения инфекции в течение года. В связи с широкой рекламой в средствах массовой информации разнообразных антимикотических средств, их доступностью в аптечной сети в настоящее время весьма распространено самолечение, которое приводит к длительно текущим рецидивирующим формам вульвовагинального кандидоза из-за применения однократных коротких курсов терапии [1–8].
В 54–76% случаев возбудителем вульвовагинального кандидоза является Candida albicans, в других случаях обнаруживают C. glabrata, C. tropicalis, C. guillermondii, C. parapsilosis, C. kefir [1–8].
Выделим три основных фактора защиты макроорганизма, препятствующих развитию вульвовагинального кандидоза.
– фагоцитозом, осуществляемым макрофагами и нейтрофилами;
– Т-лимфоцитами разных популяций;
– антителами — иммуноглобулинами всех классов.
Основная роль антител в защите от инфекции заключается в блокировании Candida рецепторов и литических ферментов возбудителя.
К развитию вульвовагинального кандидоза может приводить изменение гормонального фона за счет: повышения содержания гликогена в эпителиоцитах; сдвигов рН; прямого стимулирующего действия эстрогенов на рост грибов, повышения авидности вагинального эпителия к грибам, что способствует их лучшей адгезии; угнетения механизмов иммунной защиты.
Так, во время беременности вульвовагинальный кандидоз развивается в 30–40% случаев, что обусловлено изменениями гормонального баланса во время беременности, накоплением гликогена в эпителиальных клетках в связи с увеличением количества эстрогенов, иммуносупрессивным действием высокого уровня прогестерона в сыворотке крови.
Другим примером может являться использование контрацептивов с большим количеством эстрогенов, которые повышают эффективность связывания дрожжеподобных грибов с эпителиальными клетками влагалища.
Одним из основных факторов риска является антибиотикотерапия, причем не только пероральное и парентеральное применение препаратов, но и местное их использование.
Различные состояния, приводящие к угнетению иммунной системы макроорганизма, например гиповитаминозы, хронические заболевания, травмы, операции, прием антибиотиков, цитостатиков, лучевая терапия, также могут способствовать развитию вульвовагинального кандидоза.
Некоторые работы предрасполагают к экзогенному заражению грибами: на заводах по переработке овощей, фруктов, производству антибиотиков, белково-витаминных препаратов и других биологически активных веществ [5].
В развитии кандидозной инфекции выделяются следующие этапы:
При вульвовагинальном кандидозе псевдомицелий проникает в глубь эпителия. На этом уровне инфекция может персистировать длительное время, так как устанавливается динамическое равновесие между грибами, которые не могут проникнуть в более глубокие слои слизистой оболочки, и макроорганизмом, который сдерживает такую возможность, но не способен полностью элиминировать возбудитель. Нарушение этого равновесия приводит либо к обострению заболевания, либо к выздоровлению, либо к ремиссии.
Выделяют три формы вульвовагинального кандидоза.
Кандиданосительство. Жалоб и выраженной клинической картины заболевания нет. При микробиологическом исследовании в отделяемом влагалища обнаруживают в небольшом количестве почкующиеся формы дрожжеподобных грибов при отсутствии в большинстве случаев псевдомицелия. Кандиданосительство может переходить в клинически выраженную форму.
Острая форма вульвовагинального кандидоза. Длительность заболевания не превышает 2 мес. В клинической картине преобладают выраженные признаки местного воспаления вульвы: гиперемия, отек, выделения, зуд и жжение.
Хроническая форма вульвовагинального кандидоза. Длительность заболевания составляет более 2 мес, при этом на слизистых оболочках вульвы и влагалища выражены инфильтрация, лихенизация, атрофия.
В зависимости от состояния вагинального микроценоза классифицируют три формы Candida-инфекции влагалища.
В клинике патогномоничным симптомом вульвовагинального кандидоза являются творожистые налеты серо-белого цвета, с кислым запахом, точечные или 5–7 мм в диаметре, иногда сливающиеся между собой. Очаги резко отграничены, округлых или овальных очертаний, как бы вкраплены в слизистую оболочку вульвы и влагалища, налеты содержат массы размножающихся грибов Candida.
В острой стадии заболевания творожистые пленки «сидят» плотно, снимаются с трудом, обнажая эрозированную поверхность, в дальнейшем — легко. За счет их отторжения появляются густые беловатые творожистые выделения. Слизистая оболочка в области поражения имеет выраженную склонность к кровоточивости, а по периферии очага интенсивно гиперемирована.
Зуд чаще беспокоит больных во время менструации, после физических нагрузок. В некоторых случаях могут отмечаться чувство жжения, некоторая болезненность при мочеиспускании.
Резкая боль, жжение, как правило, беспокоят пациенток при половых контактах, что может приводить к формированию невротического синдрома.
Микроскопическое исследование позволяет определить наличие гриба, его спор, мицелия, количество лейкоцитов [1–8].
Для видовой идентификации гриба обязательно культуральное исследование. В настоящее время продолжаются разработки методов полимеразной цепной реакции, которые также позволят устанавливать видовую принадлежность.
Лечение показано только при наличии клинической картины заболевания, подтвержденной микроскопически и культурально.
Существующие лекарственные формы современных антимикотиков предполагают два пути проникновения препаратов в кровь: пероральный, со всасыванием в кишечнике, и внутривенный. При вульвовагинальном кандидозе преимущественно используется первый путь.
На всасывание препарата и на распределение его в организме во многом оказывает влияние растворимость. Так, флуконазол является водорастворимым и поэтому быстро и почти полностью всасывается, а в крови существует преимущественно в свободной форме. Последнее обусловливает хорошее распределение в жидких средах организма: содержание препарата в ликворе приближается к плазменной концентрации. Флуконазол слабо метаболизируется печенью и выводится почками, в основном в неизмененном виде, поэтому при снижении клубочковой фильтрации его выведение замедляется, и доза препарата при этом должна быть снижена.
Другие системные антимикотики, используемые в терапии вульвовагинального кандидоза, являются липофильными, они не растворимы в воде. Лучше всех в кишечнике всасывается тербинафин. Итраконазол и кетоконазол хорошо всасываются в кислой среде, поэтому у больных с ахлоргидрией абсорбция может оказаться сниженной.
Липофильные препараты в крови находятся преимущественно в несвободной, связанной с белками плазмы форме. Поэтому их содержание в разных жидких средах незначительно.
Липофильные препараты хорошо накапливаются в тканях, особенно богатых липидами, в частности в печени, селезенке, жировой ткани, в кожном сале. Это свойство, а также кератофильность (способность связываться с кератином эпидермиса) используются в лечении. Жировая ткань служит депо для липофильных ферментов: в ней они концентрируются и из нее медленно высвобождаются в кровь.
Интенсивной биотрансформации подвергаются все липофильные препараты. Быстрый метаболизм кетоконазола, итраконазола и тербинафина с эффектом первого прохождения через печень может существенно снижать их концентрации. Как правило, образующиеся метаболиты неактивны. Биотрансформация, происходящая при участии микросомальных ферментов печени, ускоряется препаратами — индукторами этих ферментов (например, рифампицином, дифенином). Выведение липофильных препаратов происходит с калом (азолы) и мочой (тербинафин), в виде метаболитов и реже в неизмененной форме.
В последние годы наиболее часто предлагаются схемы лечения с использованием флуконазола. Это препарат азольного ряда, с широким спектром противогрибкового действия, являющийся синтетическим производным бис-триазола. Как и другие препараты группы азолов, флуконазол угнетает образование эргостерола, основного компонента мембраны грибов, действуя на фермент 14-α-деметилазу, входящий в систему цитохрома P450. Нарушение биосинтеза мембраны обусловливает фунгистатический эффект препарата, а в ходе перекисного окисления и других процессов приводят к гибели клетки гриба. В отличие от других азольных препаратов флуконазол обладает высокой специфичностью по отношению к зависимым от цитохрома Р450 ферментам грибов. Поэтому при использовании флуконазола не наблюдается побочное действие на синтез стероидов и другие метаболические процессы, связанные с Р450. Среди грибов рода Candida наиболее чувствительными к флуконазолу являются C. albicans, а также C. tropicalis, C. parapsilosis, чувствительными считают штаммы C. krusei, в меньшей степени C. glabrata.
При лечении кандидоза следует учитывать вид возбудителя. Как правило, определять чувствительность к препарату до начала лечения кандидоза не требуется, если заболевание вызвано C. albicans. Устойчивость штаммов C. albicans может развиваться при хронических формах заболевании, у ВИЧ-инфицированных. При кандидозе, вызванном другими видами Candida, следует определить чувствительность до лечения.
Флуконазол растворим в воде, быстро и полностью всасывается в желудочно-кишечном тракте. В кровь попадает более 90% от принятой внутрь дозы. Одновременный прием пищи, а также желудочная кислотность не влияют на абсорбцию препарата. Концентрации в плазме напрямую зависят от дозы. Пиковые концентрации достигаются в течение 1–2 ч. Механизм действия флуконазола связан с нарушением образования эргостерина из ланостерина. Флуконазол ингибирует цитохром Р450-зависимые ферменты грибковой клетки. В настоящее время выпускается флуконазол в таблетках (Микофлюкан), капсулах и в виде раствора для внутривенных инфузий (Флюкостат).
При вульвовагинальном кандидозе показано применение флуконазола по 150 мг перорально однократно. При рецидивирующей форме заболевания флуконазол назначают перорально 150 мг с повторным назначением через 3 дня, затем флуконазол назначают по 150 мг в неделю перорально в течение 6 мес.
У беременных оправдано применение натамицина (Пимафуцин). Натамицин — противогрибковый антибиотик из ряда полиенов-макролидов, продуцируемый актиномицетом Streptomyces natalensis. Механизм действия препарата сходен с таковыми у других полиеновых антибиотиков: натамицин связывается с эргостеролом, нарушая проницаемость мембраны. Вагинальные свечи Пимафуцин назначаются на ночь, в течение 3–6 сут. Исследования подтвердили высокую эффективность и надежность Пимафуцина при лечении беременных
При остром вульвовагинальном кандидозе могут быть использованы местные формы азоловых препаратов: клотримазол в виде вагинальных таблеток по 100 мг на ночь интравагинально глубоко в течение 6 дней; эконазол в виде суппозиториев интравагинально глубоко в течение 14 дней на ночь [4]; итраконазол — вагинальные таблетки 200 мг — интравагинально глубоко в течение 10 дней [3].
Ко многим из существующих местных препаратов для лечения вульвовагинального кандидоза в настоящее время нередко развивается резистентность [6–8].
Основные механизмы устойчивости грибов связаны с тем, что:
В исследованиях in vitro было показано, что существует синергизм между некоторыми антимикотическими препаратами, позволяющий преодолеть проблему перекрестной резистентности. В результате исследования этих взаимодействий стало возможным создание принципиально нового антимикотического препарата — сертаконазола. Сертаконазол — противогрибковый препарат нового поколения «двойных классов». Препарат содержит два синергичных класса в одной молекуле: азоловую и бензотиафеновую группу. Сертаконазол обладает фунгицидным, фунгистатическим действием, блокирует диморфную трансформацию грибов, обладает широким спектром действия, характеризуется высокой комплаентностью. При этом имидазоловая часть молекулы обеспечивает нарушение биосинтеза эргостерола, вмешательство на уровне цитохром Р450-зависимого фермента 14а, ингибирует рост грибов, обеспечивает фунгистатический механизм. Бензотиафеновая структура замещает триптофан в мембране гриба, что приводит к разрушению и гибели гриба, т. е. осуществляется фунгицидное действие. Местное использование сертаконазола (суппозитории Залаин) позволяет повысить эффективность терапии вульвовагинального кандидоза. Схема лечения предусматривает однократное назначение препарата.
При необходимости (выраженности субъективных ощущений, снижения дозы препарата из-за беременности или сопутствующего заболевания и т. п.) антимикотическая терапия кандидозного вульвовагинита может быть дополнена неспецифическими средствами. К ним относятся: 10–20% раствор буры в глицерине, растворы марганцовокислого калия 1 : 5000, нитрата серебра 1 : 2000. Эти препараты не обладают ни фунгицидным, ни фунгистатическим свойством, а лишь способствуют максимальному удалению мицелиальных форм гриба из крипт влагалища, а также нарушению прикрепления гриба к стенке влагалища и торможению его размножения.
Поскольку нередко наблюдается сочетанная инфекция, обусловленная дрожжеподобными грибами и различными бактериями, в последние годы применяют комплексные препараты, к которым относится, в частности, Макмирор комплех (1 вагинальный суппозиторий содержит 10 г нифуратела и 200 000 ЕД нистатина).
При вульвовагинальном кандидозе Макмирор назначают по 1 свече перед сном в течение 10 дней. При применении препарата возможны местные аллергические реакции. Макмирор противопоказан при беременности и лактации.
Обоснована комбинация антимикотических средств с метронидазолом. Метронидазол обладает антибактериальным, противопротозойным, трихомонацидным действием, воздействует на простейшие грамотрицательные анаэробные бактерии, грамположительные анаэробные палочки и кокки, подавляя в них синтез ДНК и РНК, вызывая их деградацию. Вагинальные суппозитории Нео-пенотран содержат (1 доза) 100 мг миконазола и 500 мг метронидазола. Вагинальные таблетки Клион Д 100 (1 доза) содержат 100 мг миконазола и 100 мг метронидазола.
Литература
И. В. Хамаганова, доктор медицинских наук, профессор
РГМУ, Москва