абляция межпозвонкового диска что это такое
Радиочастотная денервация позвоночных суставов: как проходит процедура и каковы возможные осложнения
Одна из частых жалоб больных – боль в спине. Возникать она может вследствие разных причин. Чаще всего боль генерируют мышцы, связки, межпозвонковые диски и суставы. Поражение шейных межпозвонковых суставов характерно для молодых пациентов в возрасте 15-35 лет. Боль, обусловленная спондилоартрозом поясничного отдела позвоночника чаще встречается в возрасте 50-70 лет.
Для избавления от боли эффективны нестероидные противовоспалительные средства (НПВП), иногда миорелаксанты. К сожалению, эффективность данных препаратов ограничена, часто развиваются грозные осложнения. Прежде всего, это образование эрозий и язв стенки желудка. По некоторым данным, в США на лечение осложнений от приема НПВП уходит до 30% бюджета, направленного на лечение остеоартроза. Так называемые «селективные», т.е. в меньшей степени повреждающие стенку желудка препараты нужно принимать с большой осторожностью пациентам, имеющим сопутствующие заболевания сердечно-сосудистой системы, т.к. эти лекарства способствуют повышению артериального давления, увеличивают риск инфаркта миокарда.
Альтернативой приему нестероидных противовоспалительных препаратов служит радиочастотная денервация фасеточных суставов. Суть метода заключается в том, что врач на некоторое (иногда довольно длительное – до 2-х лет) время «выключает» нервы, несущие болевую информацию от пораженных суставов в кору головного мозга.
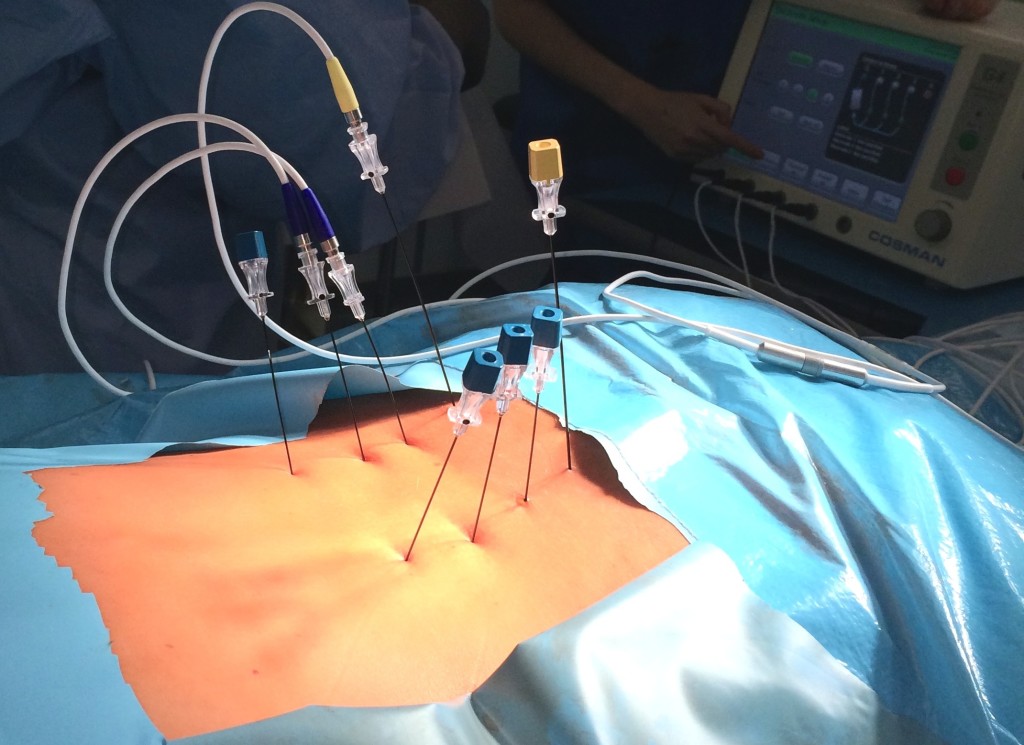
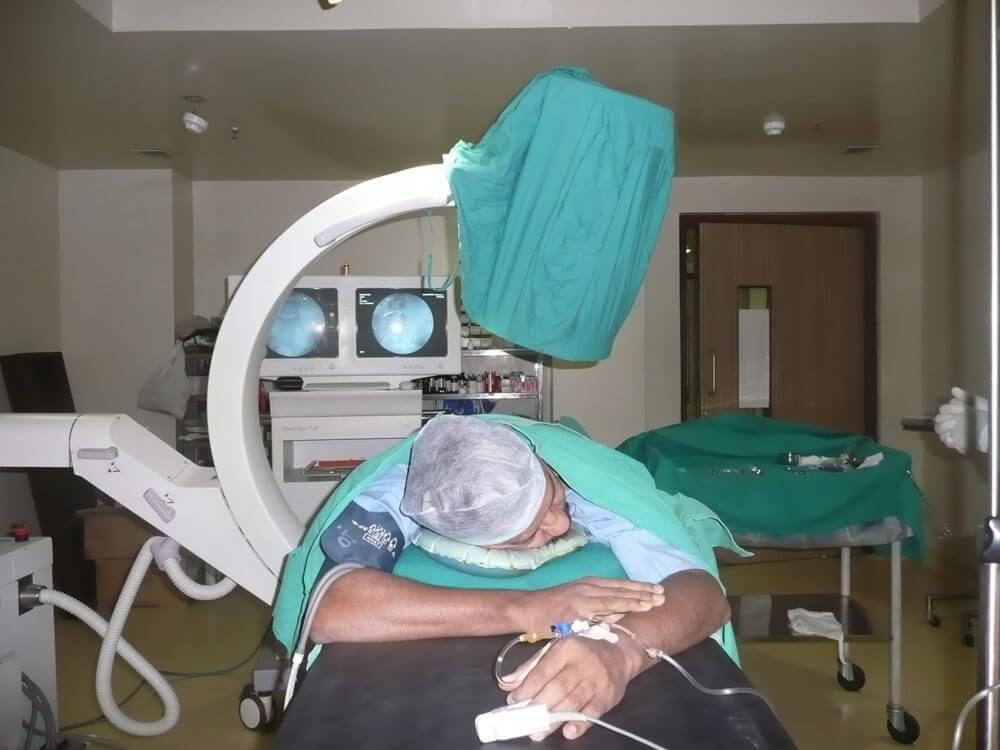
Для этого к больному суставу врач подводит под контролем рентгеновской установки специальную иглу электрод. Механизм действия радиочастотной абляции напоминает принцип действия микроволновки: ток сверхвысокой частоты приводит к разогреву окружающей ткани до 80-85 градусов и прекращению работы нерва, идущего к больному суставу. Для того, чтобы процедура была эффективной, необходимо соблюдать несколько условий:
Подготовка к процедуре:
Поскольку процедуру выполняют под контролем рентгеновской установки, в операционной, обычно риск осложнений невелик.
Возможные негативные реакции:
Радиочастотная абляция позвоночника (РЧА)
Радиочастотная абляция позвоночника (РЧА) представляет собой современный безопасный, селективный малоинвазивный метод лечения, широко применяемый в спинальной хирургии для устранения сильных болей. Она обеспечивает длительный эффект, что обусловлено блокированием передачи сигнала от места возникновения нервного импульса в центральную нервную систему.
РЧА-процедура для позвоночника проводится в «SL Клиника». Наше современное оборудование, высокий уровень профессионализма хирургов позволяют выполнять малоинвазивные вмешательства предельно точно, что снижает риск развития осложнений практически до 0 и позволяет давать хорошие прогнозы.

РЧА: что это
Впервые методика радиочастотной абляции была опробована в 1980 г. С тех пор она постоянно совершенствовалась и вытесняла другие способы лечения боли. Сегодня РЧА является одной из самых востребованных малоинвазивной процедурой, главным образом, благодаря высокой точности действий хирурга и контролируемости каждой манипуляции.

Ее суть состоит во введении проводниковой иглы длиной 100–150 мм под контролем ЭОП до фасеточного нерва сбоку от поврежденного сустава и введении сквозь нее подключенного к генератору электрода. Она имеет рабочий оголенный конец со срезом 5–10 мм. Радиочастотный генератор обеспечивает поддержание нужного уровня напряжения в создаваемой электрической цепи и подсоединен к двум электродам: активному (повреждающему) и индифферентному (рассеянному).
Выделение тепла наблюдается только непосредственно вокруг неизолированного конца повреждающего электрода в результате прохождения по нему электрического тока. При этом интенсивность нагрева тканей определяется ее электрическим сопротивлением.

Поэтому для абляции нервов разной природы требуется воздействие тока разной частоты. Приближение иглы к нерву на оптимальное расстояние можно почувствовать по возникновению ощущения гудения или покалывания при поддержании напряжения на значениях до 0,5 В.
РЧА выполняется под местной анестезией, что позволяет больному оставаться в сознании во время процедуры и самостоятельно контролировать ситуацию. В «SL Клиника» радиочастотная абляция позвоночника, стоимость которой приведена ниже, выполняется одними из лучших спиналных хирургов столицы и области.
Виды РЧА
Она может выполняться в двух режимах:
После завершения процедуры в место воздействия вводится определенный объем смеси местных анестетиков и гидрокортизона. Только после этого проводниковая игла удаляется.
Манипуляцию проводят с каждым поврежденным суставом, вызывающим болезненные ощущения. РЧА позволяет купировать боли, но без внесения корректив в образ жизни сохраняется высокий риск рецидива, но уже с локализацией очага поражения в другом месте.

Показания к проведению радиочастотной абляции
РЧА успешно проводится при:
РЧА часто применяется при фасеточном синдроме, когда консервативная терапия не дает желаемых результатов. Заболевание сопровождается глубокими, ноющими болями в пояснице, часто отдающими в ноги, ягодицы, пах, и утренней скованностью.

Считается, что радиочастотная абляция фасеточных суставов поясничного отдела позвоночника будет эффективна, если правильно выполненная блокада с анестетиком приносит существенное облегчение болевого синдрома.
Также метод хорошо зарекомендовал себя в лечение корешковой боли, если при трансфораминальном введении анестетика наблюдается выраженное снижение интенсивности болевых ощущений.
Нередко причиной боли выступает повреждение капсулы сустава. Наиболее подверженным подобным травмам считается С5-С6. Повреждения фасеточных суставов шеи провоцирует головные боли, существенный дискомфорт в области лопаток и трапециевидных мышц. В таких случаях радиочастотная абляция фасеточных суставов шейного отдела позвоночника также весьма эффективна.
Превосходно зарекомендовала себя РЧА позвоночника поясничного отдела при патологиях крестцово-поясничного сочленения. Именно нарушения в этом сегменте приводят к возникновению болей у 10–35% пациентов.
В любом случае, чтобы процедура с высокой долей вероятности дала хорошие результаты должно быть выполнено несколько условий:
Противопоказания и реабилитация
РЧА фасеточных нервов поясничного отдела позвоночника не может быть выполнена при:
Процедура не требует длительного пребывания в стационаре. Практически сразу же после ее завершения пациенты могут ходить и уже через 2 часа вернуться домой. В период восстановления ограничения накладываются в основном только на подъем тяжестей и активные виды спорта. Но выполнение легкой бытовой работы допускается. При радиочастотной абляции поясничного отдела не рекомендуется первый день наклоняться. В остальном пациенты могут вести привычный образ жизни.

РЧА позвоночника поясничного и грудного отдела цена
«SL Клиника» приглашает вас на консультацию к спинальному хирургу, травматологу- ортопеду, который на основании результатов обследований сможет точно установить необходимость проведения РЧА позвоночника и оценить ее потенциальную эффективность в конкретном случае. Наша цена радиочастотной абляции позвоночника делает процедуру по устранению болевого синдрома доступной для широкого круга людей.
Стоимость радиочастотного лечения боли в спине 68 000 руб и зависит от:
— Стоимости игл для радиочастотной абляции;
— Клиники и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Операцию;
— Стоимости игл для радиочастотной абляции ;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Наши вертебрологи досконально владеют методикой проведения РЧА, имеют в своем распоряжение современное оборудование и целый штат смежных специалистов, способных оказать квалифицированную помощь.
«SL Клиника» дает вам шанс навсегда избавиться от болей, спровоцированных фасеточных синдромом, поражением пояснично-крестцовой области позвоночника и прочими нарушениями. С нашей помощью вы сможете практически сразу почувствовать себя новым человеком и вернуться к полноценной жизни.
Радиочастотная денервация позвоночных суставов (РЧД)
Наши специалисты свяжутся с вами в ближайшее время
Где нужно искать спасение, если заболели суставы, чтобы обойтись без хирургического вмешательства и не тратить деньги зря?
Источником болей в спине нередко бывает патология межпозвоночных дисков, суставов, связок и мышц. Дегенеративные изменения в районе поясничного отдела вызывают нестерпимую боль. Чаще всего причиной является остеоартроз, в частности, одна из его форм – спондилоартроз. Прогрессируя, эта патология медленно разрушает позвоночные суставы. Состояние усугубляет гиподинамия, множество инфекционных болезней и лишний вес.
Радиочастотная денервация коленного сустава будет полезна тем, кто страдает артрозом коленных суставов и испытывает боль в колене. Поврежденные суставы болезненны при нажатии. Причиной этого являются нервы. Если после лекарственной или физиотерапии состояние не улучшается, пациенту рекомендуется радиочастотная денервация нерва.
Существует прямая зависимость между развитием патологии суставов и возрастом – в более зрелом возрасте повышается вероятность развития заболевания.
Перспективный современный метод лечения – радиочастотная денервация позвоночных суставов – широко используется в мире уже несколько лет.
Описание метода
Это малотравматичная процедура, рекомендуемая при недостаточной результативности терапевтического лечения. Суть методики в нейтрализации нервных окончаний в мелких позвоночных суставах. Для этого используется эффект термокоагуляции – при прохождении электрического тока через ткани выделяется тепло, и нервные окончания эффективно прижигаются.
Длительность эффекта у большинства пациентов составляет от одного года до нескольких лет.
Как проводят процедуру
Радиочастотная денервация позвоночника проводится с местным обезболиванием и контролируется интероперационным рентгеном. Фасеточная ризотомия предполагает прохождение токов высокой частоты через ткани организма к нервным окончаниям и их разрушение. Обязательным условием успеха является обеспечение полной неподвижности пациента, чтобы ввести электроды максимально точно.
Преимущества применения РЧД позвоночника:
Показания к назначению операции
Правила подготовки к РЧД
Получения положительной динамики во многом зависит от полного предоперационного обследования, которое включает:
Радиочастотная денервация суставов требует соблюдение мер предосторожности:
Противопоказания
Манипуляцию не проводят, если у пациента:
При наличии этих симптомов пациенту показано консервативное лечение.
Врач анализирует состояние пациента, имеющиеся показания и противопоказания, чтобы определить целесообразность назначения радиочастотной денервации.
Эффективность процедуры
Лечебный эффект от проведения процедуры заметен сразу, болевой синдром исчезает. Окончательный результат можно оценивать по истечении полутора месяцев, так как в отдельных случаях эффективность проявляется только после этого периода.
Эффективность такого лечения в различных случаях может сохраняться до нескольких лет. Во многих случаях пациенту требуется заниматься лечебной физкультурой, чтобы восстановить и разработать сустав. Если не провести обезболивание, человек не сможет заниматься – боль не позволит ему нормально двигаться. После проведения процедуры пациенты приступают к занятиям, что помогает избежать операции вовсе или отложить ее на длительный срок.
Если необходимые меры не принять своевременно, боль станет для человека постоянным ежедневным испытанием, а об активном обрезе жизни речь вообще не может идти, ведь даже самые простые движения будут даваться с трудом.
Возможные осложнения
На сегодняшний день таковые не выявлены. Может наблюдаться некоторый дискомфорт, в месте прокола может образоваться гематома или гиперемия. В течение короткого времени эти проявления, как правило, исчезают.
Отсутствие побочных эффектов обусловлено врачебным контролем.
Где можно сделать РЧД?
В России операция проводится специалистами ЦКБ РАН в Москве с использованием самого современного оборудования.
На сайте клиники размещены отзывы пациентов, многие из которых выражают благодарность и дают рекомендации. Здесь же можно записаться на прием к специалисту.
Цена радиочастотной денервации учитывает сложность конкретного случая, стоимость используемых одноразовых инструментов и материалов. Кроме того, послеоперационный период требует применения лекарств противовоспалительного действия. Общую стоимость лечения можно узнать после получения консультации.
Эффективность радиочастотной денервации позвоночных сегментов
Методика радиочастотной деструкции фасеточных нервов является высокоэффективной и безопасной. Это подтверждается так же материалами многочисленных «клиник боли», в которых данный метод является основным в лечении хронической вертеброгенной боли.
Актуальность
Боль в спине – это не только страдания людей, но и большие социально-экономические потери. Согласно данным эпидемиологических исследований, проведенных в странах с развитой экономикой и медициной, более 70 % пациентов на первичном приёме жалуются на недомогание, связанное с заболеванием позвоночника. Это вызвано широкой распространённостью патологических состояний позвоночника, именуемых врачами как остеохондроз, спондилоартроз, спондилез и др. В последние десятилетия у врачей различных специальностей значительно вырос интерес к проблемам вертеброгенной боли, методам её изучения, способам профилактики и лечения. С одной стороны разработка новых инструментов, имплантов, методов хирургической коррекции патологически измененного позвоночника позволяет хирургии находится на вершине технического прогресса, а с другой – вертебролог сегодня сталкивается с проблемой выбора оптимального для пациента метода хирургического лечения [2,3].
За прошедшие годы был предложен ряд малоинвазивных методов лечения спондилогенного болевого синдрома путём разрушения нервной ткани, в том числе, метод радиочастотной денервации (РЧД). Этот метод в настоящее время является альтернативой травматичным медицинским вмешательствам на шейном, грудном и поясничном отделах позвоночника при возникновении у пациентов вертеброгенной боли и неэффективности консервативной терапии.
Материалы и методы
Под нашим наблюдением находились 245 пациентов ( 150 женщин и 95 мужчин ) в возрасте от 21 до 69 лет (средний возраст – 54,3 года). Поводом для обращения к врачу являлись жалобы на боли в шейном ( 18 больных), грудном ( 19 больных ) и поясничном ( 208 больных ) отделах позвоночника.
Всем больным проводилось лучевое обследование, включающее рентгенографию позвоночника в двух проекциях (при боли в шее и поясничной боли дополнительно проводились функциональные пробы), в сомнительных случаях для исключения диско – радикулярного конфликта назначалась МРТ или КТ пораженного отдела. На рентгенограммах в случае дегенеративных изменений межпозвонковых дисков и суставов выявлялся субхондральный склероз замыкательных пластин позвонков, снижение высоты межпозвонкового промежутка, склерозирование и деформация суставных поверхностей, нарушение их конгруэнтности, возможно развитие унко-вертебрального артроза [4], (рис. 1).
Оценка интенсивности болевого синдрома проводилась при помощи карты болевого аудита, максимальный уровень боли в которой соответствует 100 баллам.
Также пациентам проводилось исследование биомеханики шейного и поясничного отделов позвоночника при помощи трёхмерного анализатора движений Zebris 3-D Motion Analyzer (Zebris medizintechnik, Германия) (рис. 2). У пациентов было обнаружено нарушение биомеханики шейного и поясничного отделов позвоночника, что выражалось в ограничении разгибания и асимметрии амплитуды наклонных и ротационных движений.
Также нами были определены общие противопоказания для выполнения РЧД: зависимость от наркотических и седативных препаратов, алкоголя, наличие социальных и психологических факторов, определяющих восприятие боли, возрасте моложе 18 и старше 80 лет, перенесенные ранее операции на позвоночнике, расстройства спинального кровообращения в анамнезе [2].
Затем, для идентификации корректного положения иглы, с помощью радиочастотного генератора Stryker Interventional spine MultiGen RF Console (рис. 5) или генератора RFG-3C PLUS фирмы RADIONICS проводилась электростимуляция фасеточных нервов с частотой 50 Гц. Пациент должен был испытывать ощущения покалывания в области соответствующего фасеточного сустава в диапазоне между 0,4 и 0,6 В. Далее частоту снижали до 2 Гц и наблюдали мышечные сокращения в конечностях, отсутствие которых указывало на корректное положение электрода. С целью анестезии в зону предполагаемой деструкции вводилось 0,5 % раствора новокаина (не более 2,0 мл) и осуществлялась собственно радиочастотная деструкция.
Больные манипуляцию переносили хорошо. В течение тридцати минут после денервации они соблюдали постельный режим, в это время проводилась противовоспалительная терапия (ксефокам 8 мг в/м). Затем больным разрешалось вставать. Пациенты выписывались под амбулаторное наблюдение невролога в этот же день. На амбулаторном этапе проводилось восстановительное лечение (лечебная гимнастика верхних и нижних конечностей), противовоспалительная терапия. В течение 4-6 недель рекомендовалось исключение тяжёлых физических и спортивных нагрузок. Больным рекомендовалось приступить к работе через 7 – 14 дней после манипуляции.
Результаты
Мы не отметили никаких осложнений ни во время операции, ни в раннем, ни в позднем послеоперационном периодах. После радиочастотной деструкции в течение 1-2 недель в 79 % случаев пациенты на фоне значительного уменьшения интенсивности болевого синдрома продолжали жаловаться на чувство тяжести в зоне манипуляции. Через 3-6 недель это чувство исчезало.
Эффект от денервации мы оценивали перед выпиской больного на работу, через 1 месяц, 6 месяцев, 1 год и 1,5 года с момента РЧД.
Результаты манипуляции были разделены на три группы: хороший – отсутствие боли, удовлетворительный – отсутствие боли в покое, значительное снижение её интенсивности при движениях, отсутствие необходимости приема анальгетиков и неудовлетворительный – сохранение интенсивности болевого синдрома на прежнем уровне.
При оценке результатов в ранний срок после манипуляции во всех случаях было отмечено уменьшение болевого синдрома, в среднем, на 36 баллов по шкале болевого аудита как в соответствующем отделе позвоночника, так и в конечностях. Через месяц хороший исход заболевания был отмечен у 101 (41 %), удовлетворительный – у 137 (56 %), неудовлетворительный – у 7 (3 %) пациентов. Таким образом, через месяц после манипуляции улучшение состояния наступило у 97 % больных. Через 6 месяцев распределение исходов заболевания осталось примерно таким же. Через год проведен анализ результатов лечения у 195 больных: хороший исход отмечен у 62 (32 %), удовлетворительный – у 117 (60 %), неудовлетворительный – у 16 (8 %) пациентов. Положительные результаты сохранились у 92 % больных, хотя снизилась доля хороших и увеличилась доля удовлетворительных оценок. Через 1.5 года мы наблюдали 180 больных, у 143 из них боли возобновились практически с прежней интенсивностью.
По шкале оценки боли установлено, что до операции интенсивность болевых ощущений составляла 47,1 ± 6,9 балла, через 3 дня – 11,4 ± 3,5 балла, через 1 месяц – 6,9 ± 4,1 балла, через 6 месяцев – 7,7 ± 3,8 балла, через 1 год – 8,5 ± 4,3 балла, через 1,5 года – 37,7 ± 3,3 балла. По всей видимости, произошла реинервация позвоночных сегментов и в эти сроки возможно повторение радиочастотной деструкции. Повторно манипуляция была выполнена 47 пациентам с выраженным положительным эффектом.
В свою очередь, в группе контроля до проведения консервативной терапии интенсивность боли составляла 46,3 ± 5,3 балла, по окончании лечения – 21,7 ± 4,2 балла, через 6 месяцев – 39,5 ± 3,2 балла, через 1 год – 45,4 ± 5,6 балла (рис. 6).
Таким образом, очевидным является не только более высокая по сравнению с консервативной терапией эффективность РЧД, но и более длительный период ремиссии после выполнения процедуры.
Исследование биомеханики шейного и поясничного отделов позвоночника до и через месяц после операции показало, что в значительной степени увеличивается амплитуда и скорость движений в позвоночных сегментах.
Максимальный уровень сгибания в поясничном отделе позвоночника увеличился в среднем на 33 градуса (с 25 ± 3,4 градусов до 58 ± 5,1 градусов (p
Нуклеопластика холодноплазменная, лазерная(кобляция) и радиочастотная: показания, статистика, при грыже
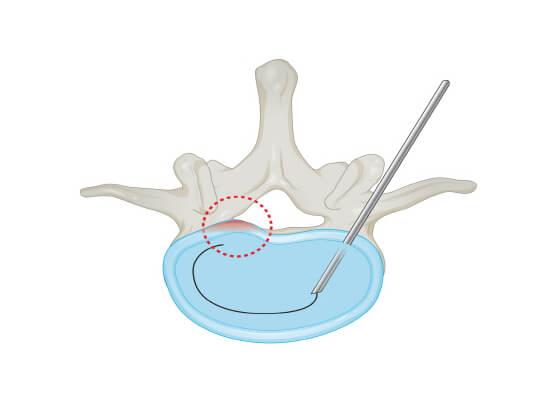
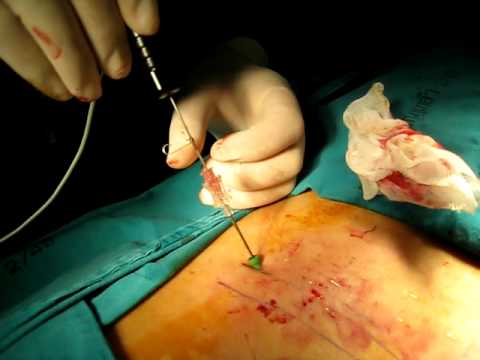
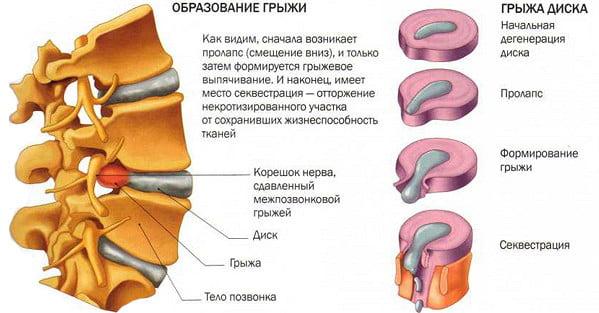
Нуклеопластика – современная малоинвазивная методика, применяемая в оперативном лечении незапущенных грыж межпозвоночных дисков. Суть инновационной технологии состоит во введении пункционной иглы внутрь диска, на конце которой генерируется облако холодной плазмы, лазерной энергии или радиочастотных волн, благодаря чему происходит разрушение части пульпозного ядра и так называемый «эффект обратного втягивания» патологического смещения в рамки нормального диска. Таким образом, достигается выравнивание пропорций фиброзно-хрящевого образования, а вместе с тем освобождение нервных корешков от раздражающего фактора и долгожданное исчезновение болевого синдрома.
Схема проведения процедуры.
У оперативного вмешательства несколько разновидностей, технически они практически идентичные. Однако отличает их друг от друга основной биологический компонент воздействия на студенистую субстанцию, находящуюся внутри фиброзного кольца. В связи с чем, каждая из тактик имеет свое название:
Показатель их эффективности составляет порядка 80%. Операции малотравматичные, бескровные, переносятся легко и максимально безопасные в плане развития послеоперационных осложнений. Кроме того, они выполняются под местным наркозом, после них, как правило, не требуется госпитализация пациента (не всегда), ходить можно уже через 2 часа, а восстановление занимает от 2-х до 4-х недель.
Набор инструментальных игл для проведения процедуры.
Все перечисленные преимущества, естественно, повышают интерес к миниинвазивным новшествам. И мы прекрасно пациентов понимаем, ведь никому не хочется переносить более сложное скальпельное вмешательство, если сегодня имеется возможность устранять пульпозное смещение через миниатюрный прокол за считанные минуты, не подвергая организм стрессу. Но здесь вопрос в другом: подойдет ли вам такое лечение? Наша статья посвящается нуклеопластике и всему, что с ней связано, в которой вы найдете ответы на этот и другие интересующие вас вопросы.
Статистика и описание нуклеопластики
В настоящий момент наибольшее распространение в клинической практике приобрело вмешательство по способу холодноплазменной коблации. Это самая «молодая» технология среди всех имеющихся ее аналогов, признанная в ведущих странах Европы (Чехии, Германии и пр.) и США. Количество произведенных подобных вмешательств во всем мире исчисляется десятками тысяч. Так почему же из всех возможных аналогов выделяют именно этот способ? Он, как свидетельствуют отзывы многих специалистов, не оказывает агрессивного влияния на ткани диска и соседние структуры.
Так, процесс дезинтеграции студенистой массы посредством плазмы не сопровождается такими высокими температурами, как в остальных видах, то есть создаваемое тепловое поле в серии внутридисковых ходов не превышает 45-50 °C. Физическое воздействие лазером и радиочастотным электромагнитным полем предусматривает разогрев примерно до 60-67 градусов. Таким образом, риск ожога волокон фиброзного кольца и нервно-сосудистых образований в случае с холодной плазмой отсутствует.
Несмотря на возросшую популярность именно х/п кобляции, рандомизированные исследования показывают примерно одинаковые у всех тактик результаты эффективности и осложнений с незначительным процентным разрывом. Согласно многоцентровым клиническим наблюдениям, в 78%-80%, независимо от выбранной тактики, отмечаются хорошие или отличные результаты, осложнения встречаются довольно редко (0,1%-0,4%). Однако примерно у 18%-20% пациентов, прошедших вапоризацию, лечение не дало эффекта вообще. Продолжительность, техника выполнения (см. видео), анестезиологическое обеспечение, требования к реабилитации после операции у всех типов одинакова.
Отсюда стоит сделать заключение, что на окончательный результат влияет не столько метод воздействия, сколько профессионализм нейрохирурга и грамотный дифференцированный подход относительно целесообразности использования пункционной декомпрессии в каждом отдельном клиническом случае.
Специалисты предупреждают, что такое лечение, даже при успехе, не дает гарантий на длительное сохранение эффекта. Постоперационные рецидивы возникают у всех в различные сроки. Другими словами, вы всецело не избавляетесь от патологии, а лишь временно облегчаете себе жизнь. Рентгенографическая и симптоматическая картина недуга обычно возобновляется примерно в промежутке 1-3 лет (иногда через полгода), и уже потом опять возникает потребность в проведении аналогичного сеанса или полноценной резекции грыжеообразования. Стоит также учесть, что нуклеопластика с большой долей вероятности будет вообще неэффективна при крупных размерах грыжи.
Расположение пациента во время операции.
Данная разновидность операции выполняется во многих странах, стоит она недешево. В передовых государствах она в совершенстве освоена и отточена до мелочей, поскольку в клиническую практику была введена более чем 15 лет назад. Кроме того, в странах с высокоразвитой медициной практикуют врачи с большой буквы, что существенно повышает шансы на успех. Поэтому многие россияне чаще выбирают Израиль или какую-либо другую зарубежную страну, занимающую высокие рейтинги в спинальной хирургии и ортопедии. В Израиле процедура обойдется в среднем 17-20 тыс. долларов.
В России первые услуги стала предоставлять Москва – с 2011 года. В других российских городах и того позже. Сегодня терапию межпозвоночной грыжи по инновационной методике можно пройти не везде, а лишь в некоторых крупных областных центрах и пристоличных регионах. Например, в Орехово-Зуево, кстати, там стоимость медуслуги будет немного ниже. Ценовой критерий зависит от места локализации проблемного сегмента. Наиболее он высокий, если предполагаются манипуляции на шейном отделе, и может достигать в медцентрах РФ до 120 тыс. рублей. Однако стоит отметить, что «работает» микроинвазивная операция исключительно при несильных смещениях пульпозного ядра – протрузиях, не превышающих 6 мм.
Холодноплазменный вид нуклеопластики
Это – один из самых современных видов пункционного лечения межпозвонковых дисков, очаг локализуется при помощи холодной плазмы. Поскольку он признается как наиболее популярный и перспективный, начнем описание с него. Его целью является устранение болевого дискогенного синдрома за счет частичного испарения тканей пульпозного ядра низкотемпературной ионизированной плазмой (t≈50 °С), что способствует снижению внутридискового давления и, как результат, устранению компрессии нервного корешка и спинного мозга. Многочисленные отзывы пациентов показывают, что прекращение болей происходит уже в первые часы после окончания сеанса. Однако приблизительно из 100 прооперированных людей 10-15 человек чувствуют улучшение к концу 1-2 недели.
Довольно редкая для России мед. услуга платная, стоимость колеблется в интервале 35000-120000 руб. Ориентировочные цены для региона Москва: восстановление шейного отдела (1 элемент) – от 67000 руб. и выше, поясничного – 35-67 тыс. рублей. Плюс нужно добавить к любой сумме осмотр нейрохирурга (около 4-5 тыс. р.), предоперационную диагностику (от 6 тыс. руб.), пребывание в стационаре (1 сутки – от 5 тыс. руб.).
Познавательно! Другое название способа – коблация, что дословно означает «холодное разрушение». В медицинскую практику метод, при котором используется холодная плазма, был введен в 1995 году. Его основоположниками стали американские специалисты, ими же и были выполнены первые в мире операции подобного типа с использованием ХП-генератора фирмы ArthroCare (США). В европейскую практику способ массово вошел с 2000 года.
Рассматриваемая технология – чрескожная процедура, а это означает, что разрезов не будет. Для возможности совершения корректирующих манипуляций сделают только локальный микропрокол. Ход процесса будет контролироваться посредством электронно-оптического преобразователя в ближнем рентгеновском спектре. Помимо ЭОП, рабочий инвентарь оперирующего хирурга включает:
Нетравматичный сеанс проводится амбулаторно под местной (региональной) анестезией. Иногда, о чем говорят отзывы пациентов, дополнительно внутривенно вводят седативный препарат для погружения человека в состояние медикаментозного сна. Лечебные мероприятия протекают почти безболезненно и достаточно быстро: непосредственно процесс коблации длится 1-2 минуты, но в общей сложности все предоперационные и интраоперационные действия занимают от 15 до 25 минут. Восстановление формы межпозвонковых дисков посредством газоразрядной плазмы реализуется по нижеизложенному сценарию.
Активизация больного происходит через 2-3 часа после вмешательства, в начальном периоде назначается прикладывание холодных сухих(!) компрессов местно, прописывается антибиотикотерапия. Разрешается спокойная ходьба, физические нагрузки ограничиваются, однако специальная ЛФК обязательна. Бытовые несложные занятия выполнять можно, но стоит полностью исключить подъем тяжестей и не перегружать прооперированный отдел. На протяжении реабилитационного периода показано ношение ортопедического бандажа для поясницы или шеи. По истечении 2 месяцев обязательно рекомендуются процедуры физиотерапии, чтобы закрепить результат и исключить развитие возможных отдаленных последствий.
Такая медпомощь доступна не в каждом городе. Взять хотя бы город Владивосток, методом холодной плазмы здесь не лечат ни в одном медучреждении. Поэтому некоторые жители РФ вынуждены обращаться в клиники Москвы, Санкт-Петербурга и пр. Однако многие граждане не рассматривают услуги отечественных врачей, предпочитая лечиться у проверенных, надежных нейрохирургов стран зарубежья.
Благодаря высокому профессионализму и безупречной репутации более 10 лет нейрохирурги Чехии удерживают лидирующие позиции по востребованности как в рамках своей республики, так и за ее пределами. Чешские специалисты Artusmed высоко специализируются в спинальной нейрохирургии, ортопедии, травматологии, реабилитации опорно-двигательного аппарата. Почетное государство ничуть не отстает по развитию данных направлений медицины от Германии или Израиля, а потому стоит на одной ступеньке вместе с ними.
В Чехии не применяют агрессивные ортопедические методики при хирургическом лечении позвоночной системы, здесь уже давно используются исключительно новые высокотехнологичные операции с минимальной инвазией, а главное, они выполняются с высокой точностью до миллиметра, что гарантирует безопасность анатомическим структурам позвоночника и не угрожает жизни человека.
Цена на нуклеопластику: стоимости в России, Москве и зарубежом
Большинство больниц, где выполняют нуклеопластику, сосредоточены в Москве (цена в таблице) и Петербурге. Скажем так, такие операции не распространены на российской территории, поэтому отыскать в каком-нибудь другом населенном пункте, кроме областных и краевых центров, да и то не всех, медучреждение, имеющее в спектре своих услуг лазерную, радиочастотную вапоризацию или плазменную коблацию, очень проблематично.
Но давайте сразу перейдем к ценам, немного забежав вперед, ведь вопрос стоимости не менее значим для вас. А после осветим показания, противопоказания, охарактеризуем все оставшиеся методики и перечислим возможные последствия. Итак, предлагаем вашему вниманию обзор примерных цен в пределах российского государства (Ст.-Петербург, Москва) и ведущих зарубежных стран.
Показания и противопоказания к нуклеопластике при межпозвонковое грыже
Выпаривание тканей межпозвонкового диска, учитывая отзывы, может здорово помочь. Однако необходимо знать, что щадящие тактики не лишены противопоказаний. Это говорит о том, что не всякий желающий сможет облегчить свои страдания, связанные с грыжевым выступанием, посредством всех известных чрескожных вариантов декомпрессии. Существует ряд условий, когда перкутанная декомпрессивная операция показана и противопоказана. Пренебрегая ими, грыжи позвоночника шейного отдела или другой локализации не уменьшатся, регресс боли не состоится, а риски последствий только возрастут в разы. Поэтому здесь важен принцип клинико-морфологического соответствия-несоответствия дегенеративно-дистрофических изменений с существующими рекомендациями и ограничениями.
Показаниями к подобной хирургии служат:
Строго противопоказано прибегать к процедуре, если диагностирована хотя бы одна из перечисленных ниже проблем:
В таких запущенных случаях нуклеопластика не проводится.
Изучая отзывы и достоинства методики, вы должны четко осознавать, что нуклеопластика – не панацея и не универсальная тактика, одинаково подходящая для всех пациентов. Да, она помогает снизить внутридисковое давление и тем самым позволяет уменьшить болезненную неврологическую симптоматику, но лишь при неосложненном течении патологии и при отсутствии разрывов фиброзного кольца. К тому же, следует учитывать и тот факт, что протрузия, даже незначительная, у пациентов старше 50 лет, как свидетельствуют клинические наблюдения, чаще всего не втягивается обратно при создании соответствующих условий, так как эластичность хрящевых тканей в этот возрастной период сильно снижена.
При запущенных формах мини-операция, основанная на термо эффекте, не заменит нормальную операцию и не поможет достичь желаемого результата. К сожалению, специфика патоморфологических изменений в фиброзно-хрящевых структурах носит необратимый характер. И если не удается консервативно остановить или значительно притормозить их прогрессирование вовремя, от патологических признаков и опасных последствий способно спасти сугубо полноценное отсечение грыжи при помощи микродискэктомии или эндоскопической эктомии.
Важно! Чрескожные пункционные манипуляции, безусловно, ценные изобретения в современной хирургической вертобрологии, имеющие внушительную доказательную базу эффективности. Но пользы от них будет ноль, если диагностические данные противоречат установленным рекомендациям.
Долгосрочные результаты
Как мы ранее обозначили, опираясь на квалифицированные отзывы и статистику клинических исследований, результативность вапоризации грыжи составляет 80%. На благополучный исход влияет строгий отбор пациентов с соответствующим диагнозом и техническая безупречность операционных манипуляций. Люди, которым удаляли по всем правилам грыжи межпозвонкового диска, отзывы выкладывают примерно следующего содержания:
Поскольку до 20% прооперированных не ощущают эффекта после пройденной пункционной декомпрессии, нельзя не отметить, в чем причина неудач. К сожалению, но безуспешное лечение чаще всего – это цена нашей же наивности и неосведомленности в медицинских вопросах.
Просматривая форум пациентов, возмущает до крайности, что к операции допускают при наличии явных противопоказаний. А именно, когда снимки диагностики однозначно показывают на необходимость более радикального вмешательства. Беспорядок, не в обиду будет сказано, характерен частным МЦ России и Украины, где подобную помощь предлагают неоправданно часто.
Более того, в отечественных лечебных учреждениях ввиду скудного профессионального опыта часто допускают непростительные ошибки во время ответственного минихирургического сеанса, а пациент за них расплачивается собственным здоровьем. К счастью, у нас есть добросовестные и высокоспециализированные клиники, но их единицы. За рубежом, в ведущих странах медицинского туризма, – в целом царит полный порядок. Поэтому есть смысл задуматься, и подойти очень скрупулезно к выбору медучреждения, где вам помогут, пусть не таким облегченным видом хирургии (если показания не позволяют), зато верно и не зря.
Внимание! Болезненность в позвоночнике, парестезии и боли в ногах, руках – симптомы, присущие многим заболеваниям. И не факт, что дискомфорт создает именно протрузия или грыжа диска. Поэтому, чтобы точно установить причину мучительной симптоматики и грамотно разработать программу лечения, предельное значение играет качественная комплексная диагностика опорно-двигательного аппарата и организма. Проходите ее в хороших клиниках!
Лазерный вид нуклеопластики
Лазеродеструкция межпозвоночных дисков была создана еще в 80-х годах 20 столетия европейскими научными экспертами в области нейрохирургии позвоночного столба. Устаревший метод сегодня практически утратил свою актуальность, так как появились новые, более усовершенствованные перкутанные способы декомпрессии. Воздействие на биологические ткани амортизационной прокладки между двумя телами соседних позвонков осуществляется импульсами лазерного излучения. Терапия занимает от 20 до 30 минут.
Излучение лазера обуславливает образование вапоризационного эффекта в студенистой субстанции и сжатие межпозвонковых структур. В результате созданного теплового коллапса происходит сокращение внутридискового давления, уменьшение размеров грыжи и, таким образом, устранение раздражающего фактора, возбуждающего чувствительные окончания нервов, которые стимулировали болевые ощущения. Выполняется процедура следующим образом:
Вам, вероятно, доводилось читать отзывы о том, что функциональная декомпрессия лазером обладает сильным термическим эффектом. Что не есть хорошо. Это действительно так, риск обжигания близкорасположенных структур и нарушения их нормальной морфологии и единства присутствует. Но опять же, такой неблагополучный исход возможен, если допустить погрешности во введении и фиксации в нужной зоне рабочего инструмента, в контролировании температур и времени воздействия излучающего потока на мягкие ткани.
Поэтому этот подход, как и любой родственный ему прием, реализованный неквалифицированно, не в соответствии с технологическими принципами, конечно же, чреват последствиями. Однако и при идеально сделанной лазерной коррекции стопроцентных гарантий, что эффект продлится долго, вам не даст ни один специалист. Согласно статистике, примерно у 17% пациентов патология на том же месте рецидивирует уже через 6 месяцев после успешно пройденного лечения.
Понятие радиочастотной нуклеопластики
Механизм радиочастотного воздействия на диск позвоночника идентичен выше изложенным способам. Лечебный эффект (сжатие) так же аналогичен. Поэтому не будем сильно расписывать специфику данного вида миниинвазивного вмешательства. Суть такой терапии заключается в применении УВЧ-токов, то есть воздействовать на дегенерированный компонент будут высокочастотным электромагнитным полем. УВЧ-излучение вызывает внутренний нагрев (t≈60 °С) избранного участка ядра, что превращает жидкое содержимое хряща в пар, который благополучно выводится через специальный отсек рабочего зонда.
Этот подход считается более щадящим и контролируемым в плане температурного режима, чем лазерная вапоризация, но заметно уступает холодноплазменной кобляции. По мнению зарубежных авторов, высокочастотный терапевтический принцип позволяет повторять сеансы на одном и том же проблемном сегменте до 2-х раз в год, если вновь возобновятся корешковые боли, при этом вероятность развития негативных явлений минимальна. Повторная лазеротерапия очень нежелательна, поскольку могут последовать крайне неблагоприятные реакции, например, ожог фиброзного кольца с дальнейшим его разрывом и выпадением пульпозного ядра в спинномозговой канал.
Пункционная нуклеопластика
Пункционная декомпрессивная тактика лечения межпозвонковых грыж может иметь осложнения, к счастью, в редких случаях. Несмотря на то, что процедура отличается предельно малой инвазией в биологическую систему человека, она совершается на самом сложном и жизненно необходимом участке костно-мышечной системы, вмещающем в себе главный орган ЦНС – спинной мозг. Более того, нуклеопластический сеанс – это разновидность хирургического спинального вмешательства, поэтому относиться к нему нужно как к серьезной операции, а не как к простой нехирургической тактике.
Осложнения
Любые грубые и неосторожные действия врача-нейрохирурга, несоблюдение интра- и послеоперационных норм, плохая подготовка пациента, отсутствие должной послеоперационной реабилитации – все это может с высокой долей вероятности привести к осложнениям. Предлагаем ознакомиться, к каким именно:
Чтобы быть уверенным, что медицинская процедура пройдет удачно и не повлечет за собой каскад неприятных осложнений, обращайтесь только в профессиональные клинические медико-хирургические центры, прямо специализирующиеся в сфере ортопедии и нейрохирургии. Холодноплазменная нуклеопластика, эндопротезирование позвоночника, эндоскопическая дискэктомия, микродискэкомия и многие другие методики великолепно освоены и в совершенстве отточены в Чехии. Повышенный спрос на лечение межпозвоночных грыж в клиниках Чехии объясняется самыми приемлемыми ценами при исключительном качестве выполнения любой процедуры и отсутствии побочных эффектов. При этом в программу лечения, что мега важно, всегда включена реабилитация. Цены в Чешской Республике ниже минимум в 2 раза, чем где-либо за границей.